序贯性肠内营养与肠外营养对重症脑出血患者营养状况改善的比较研究
孙新建,李文军,马海洋,叶林峰,杨 静
(1.陕西省西安凤城医院 重症医学科,陕西 西安,710016;2.陕西省西安市第三医院 重症医学科,陕西 西安,710082;3.广东三九脑科医院 重症医学科,广东 广州,517000)
脑出血是目前危害人类生命安全的主要脑血管疾病之一,病情危重、进展迅速,患者多伴意识障碍[1]。脑出血患者治疗期间极易出现负氮平衡、免疫机制抑制、低蛋白血症等,同时合并神经内分泌功能紊乱、胃肠功能障碍等,增大了营养不良发生风险,升高了局部感染或全身感染的发生概率[2]。营养不良是导致脑出血患者不良结局的直接原因,因此早期营养干预,纠正机体营养缺陷,对于改善患者预后有积极意义[3]。但因重症脑出血患者存在胃肠黏膜屏障受损,若持续给予肠内营养制剂或鼻饲干预,并不能迅速达到机体需求量,使其营养状况存在一定差异,甚至会增高窒息、感染的发生概率[4]。近年来,有研究[5]对重症脑血管病患者采用序贯性肠内营养治疗,证实序贯性肠内营养可减少营养并发症的发生,改善预后。本研究对重症脑出血患者采用序贯性肠内营养干预,并与肠外营养比较,旨在为营养干预方式的选择提供依据,现报告如下。
1 资料与方法
1.1 一般资料
选取本院2015年12月—2019年10月收治的84例重症脑出血患者,按数字奇偶法分为2组。对照组42例,男24例,女18例;年龄40~68岁,平均(56.05±4.17)岁;出血量30~60 mL,平均(42.14±4.61) mL;病程20~72 d,平均(48.56±8.61) d。观察组42例,男22例,女20例;年龄40~68岁,平均(55.94±4.21)岁;出血量30~60 mL,平均(41.84±4.58) mL;病程20~72 d,平均(49.01±8.58) d。2组患者基线资料比较,差异无统计学意义(P>0.05),具有可比性。纳入标准:① 所有患者经临床表现、影像学检查等综合诊断,符合《中国脑出血诊治指南(2014)》[6]中重症脑出血的诊断标准;② 于发病12 h内住院治疗;③ 起病48 h后无消化道应激性溃疡、消化道出血者;④ 研究过程中未使用血制品;⑤ 患者家属对研究知情,并自愿签署同意书。排除标准:① 合并心、肝、肾等脏器功能障碍;② 伴有内分泌疾病、代谢性疾病、凝血系统障碍者;③ 伴慢性消化系统疾病、肿瘤者;④ 治疗期间主动退出者。本研究符合本院医学伦理委员会审批标准,且审核通过。
1.2 方法
2组患者入院后接受常规降颅内压、控制血压、营养神经等对症治疗,以抑酸药物预防应激性溃疡,行抗感染处理。计算患者每天所需能量,即由基础能量消耗量×静息代谢消耗百分比系数。对照组入院第1天后给予肠外营养支持,中心静脉置管,使用脂肪乳酸氨基酸(17)葡萄糖(11%)注射液(卡文,华瑞公司,规格1 440 mL)等能量支持,根据病情逐渐增加营养剂量。观察组采用序贯性肠内营养支持,入院第1天建立肠内营养输液泵,先给予葡萄糖盐水20 mL/h,每1 h递增20 mL,4 h内无腹胀、呕吐、反流等症状后,输注肠内营养混悬液(百普力,纽迪希亚制药有限公司),初始剂量20~30 mL/h ,每1 h增加10~20 mL,连续12~20 h输入,确定患者适应肠内营养后,先给予适应性喂养,逐渐增加至全量。2组患者均连续治疗14 d。
1.3 观察指标
① 入院时、治疗后2周患者的营养指标,包括血红蛋白(Hb)、前白蛋白(PAB)、白蛋白(Alb),其中Hb正常范围110~150 g/L,PAB正常范围170~420 mg/L,Alb正常范围28~44 g/L;② 入院时、治疗后2周患者的身体状况指标,包括肱三头肌皮肌褶皱厚度(TSF)、上臂肌围(MAMC)及体质量;③ 治疗前、治疗后2周患者的神经功能缺损状况,采用美国国立卫生研究院卒中量表(NIHSS)[7]评价,得分范围0~42分,0~15分为轻度,16~30分为中度,31~42分为重度;④ 并发症发生情况,包括胃内容物反流、腹泻、呕吐、肺部感染、胃出血、肠源性感染等。
1.4 统计学分析
2 结 果
2.1 营养指标
入院时,2组Hb、PAB、Alb含量比较,差异无统计学意义(P>0.05);治疗后2周,2组Hb、PAB、Alb含量较入院时降低,但观察组Hb、PAB、Alb含量高于对照组,差异均有统计学意义(P<0.05)。见表1。
2.2 身体状况指标
入院时,2组体质量、TSF、MAMC比较,差异无统计学意义(P>0.05);治疗后2周,2组体质量、TSF、MAMC较治疗前降低,但观察组体质量、TSF、MAMC显著高于对照组(P<0.05)。见表2。
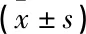
表1 2组患者营养指标比较
Hb:血红蛋白;PAB:前白蛋白;Alb:白蛋白。与入院时比较,*P<0.05;与对照组比较,#P<0.05。
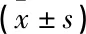
表2 2组身体状况指标比较
TSF:肱三头肌皮肌褶皱厚度;MAMC:上臂肌围。与入院时比较 ,*P<0.05;与对照组比较,#P<0.05。
2.3 神经功能缺损状况
治疗前,2组NIHSS评分比较,差异无统计学意义(P>0.05);治疗后 ,2组NIHSS评分较治疗前降低,且观察组评分低于对照组,差异有统计学意义(P<0.05)。见表3。
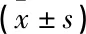
表3 2组神经功能缺损状况比较 分
与治疗前比较,*P<0.05;与对照组比较,#P<0.05。
2.4 并发症发生情况
观察组发生2例呕吐,1例反流,2例腹泻,1例腹胀,1例肺部感染,1例肠源性感染,1例胃出血,并发症发生率为21.43%;对照组发生4例呕吐,3例反流,3例腹泻,3例腹胀,2例肺部感染,3例肠源性感染,3例胃出血,并发生发生率为50.00%。2组并发症发生率比较,差异有统计学意义(P<0.05)。
3 讨 论
重症脑出血是严重危害神经系统功能的一种疾病,因脑损伤极易引起意识障碍,使患者出现吞咽功能减退及机体应激反应,导致机体营养失调或加重营养不良症状,影响患者早期预后[8];同时重症脑出血后导致大量凝血因子聚集,造成单侧皮质脑干反射障碍,进而导致患者反射延迟,使食物反流而发生窒息,长此以往会降低患者进食欲望,并出现体型消瘦、水电解质紊乱等营养不良表现,影响患者康复[9]。早期营养支持,可补充机体所需的营养物质,避免患者发生营养不良。但重症脑出血患者发病后24~48 h后即会达到代谢低谷期,在2~14 d达到代谢高峰期,单纯营养支持难以满足机体必需量,使得营养改善效果不佳[10-11]。
序贯性肠内营养方式中,先对患者提供短肽即用型肠内营养制剂,使患者逐渐适应肠内营养,且无反流、腹泻等并发症后,逐渐采用整蛋白型肠内营养制剂,含有多种膳食纤维,以确保患者机体获得必需的营养量[12-13]。重症脑出血患者采用序贯性肠内营养,可使机体各器官有逐渐适应的时间,避免发生初期热量、氮量摄入不足状况以及后期营养物质欠缺情况,以此改善患者营养状况[14]。
本研究中,2组患者治疗2周后Hb、PAB、Alb含量以及体质量、TSF、MAMC均较治疗前显著降低(P<0.05),原因在于重症脑出血患者因疾病作用、应激反应等因素,会大量消耗身体物质,普遍出现营养状况下降。但观察组治疗后2周Hb、PAB、Alb含量显著高于对照组,体质量、TSF、MAMC显著高于对照组(P<0.05)。由此提示,与肠外营养支持相比,序贯性肠内营养可为患者提供机体恢复期间所需的热量及营养元素,从而显著改善患者营养状况,稳定血清Hb水平,减少内脏蛋白的消耗量。在患者预后恢复方面,观察组治疗后2周NIHSS评分低于对照组,并发症发生率低于对照组,差异有统计学意义(P<0.05)。由此提示,序贯性肠内营养可显著改善患者神经功能,减少感染、腹泻、反流等并发症的发生。可见早期序贯性肠内营养可改善机体营养状况,提高机体免疫力,促使肠道功能恢复、胃酸分泌及胃肠蠕动,提高肠道黏膜屏障功能,避免发生细菌易位或内毒素易位,减少感染发生[15-16];同时序贯性肠内营养可提高机体血浆白蛋白水平及胶体渗透压,减轻脑水肿状态,并为脑组织细胞能量代谢提供必需能量,减少机体组织分解,改善营养状况[17];此外,序贯性肠内营养能升高病灶周围半暗带残存细胞的存活率,满足神经系统修复的营养需求,进而能改善患者神经功能,降低神经功能缺损程度[18]。
综上所述,与肠外营养相比,序贯性肠内营养可促进重症脑出血患者肠道恢复,改善患者营养状况,降低并发症发生率,改善神经功能,临床应用价值高。

