不同手术方式治疗鼻前庭囊肿的临床疗效分析*
王亚婷 刘春秀 杨美侠
(济宁医学院附属济宁市第一人民医院,济宁 272011)
鼻前庭囊肿指发生于鼻前庭底部皮下与上颌牙槽突骨表面之间软组织内的囊性肿块,是耳鼻喉科常见病之一,多见于中年女性[1]。鼻前庭囊肿生长缓慢,早期可无症状,增大至较大者可引起同侧鼻唇部发胀感,严重者可出现鼻塞及鼻唇沟消失,伴发感染可引起局部疼痛,目前主要治疗方法为手术切除。传统手术方法为唇龈沟入路鼻前庭囊肿切除术,但手术操作时间长,术中出血多,术后面部肿胀疼痛严重,近年来临床报道采用揭盖术治疗鼻前庭囊肿可避免上述缺点[2]。本研究旨在进一步比较唇龈沟入路鼻前庭囊肿切除术、鼻内镜下切割动力系统鼻前庭囊肿揭盖术两种手术方式治疗鼻前庭囊肿的临床疗效及优缺点,协助临床选择合适手术方案。
1 资料与方法
1.1 一般资料
选取2016年6月至2017年9月我院耳鼻咽喉头颈外科收治的65例鼻前庭囊肿患者。其中男32例,女33例,囊肿均为单侧,左侧20例,右侧45例;其中合并感染4例,形成脓囊肿,均无手术史,所有患者于局部炎症控制2周后再手术,术前行副鼻窦轴位CT扫描,排除上颌骨囊肿,并测量囊肿直径,CT表现如图1。术后病理均报告为鼻前庭囊肿。将65例鼻前庭囊肿患者随机分为两组,分别采用唇龈沟入路鼻前庭囊肿切除术(A组,30例)、鼻内镜下切割动力系统鼻前庭囊肿揭盖术(B组,35例)两种术式。两组患者一般情况比较差异无统计学意义(P>0.05)。见表1。

图1 鼻前庭囊肿CT表现
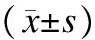
表1 两种患者一般情况比较
1.2 方法
所有患者术前30min剪鼻毛,均采用静脉全身麻醉,术前30min及术后24h内静滴抗生素预防感染。
1.2.1唇龈沟入路鼻前庭囊肿切除术 患者仰卧位,全身麻醉,常规消毒铺巾,于患侧上唇系带外侧0.5cm、唇龈沟上方1cm处作横切口,向囊肿方向钝性分离,暴露囊壁后仔细分离并将其完整切除。反复冲洗术腔后缝合切口,唇龈切口放置引流条,患侧鼻腔填塞碘仿纱条,上唇部四头绷带加压。术后24~48h后根据患者局部肿胀情况解除四头绷带,根据渗血情况酌情取出碘仿纱条,取出引流条,术后5~7d拆除唇龈沟处切口缝线。
1.2.2鼻内镜下切割动力系统鼻前庭囊肿揭盖术 体位及麻醉方式同唇龈沟入路组,30°鼻内镜下查看囊肿的范围及其与周围结构关系,将电动切割头置于鼻前庭外下壁隆起最明显处开始切割,切除表面黏膜及囊壁,暴露囊腔,可见囊液流出,以鼻窦咬切钳自造口边缘咬取部分囊壁送病理检查,后扩大造口,修剪创缘,使囊腔充分向鼻前庭开放,应注意造口向前勿损伤鼻前庭皮肤,向后不能超过下鼻甲前缘,向内不超过鼻中隔,向外可达鼻腔外侧壁,完整保留囊肿下部的囊壁,保留鼻前庭皮肤,修整创缘,充分开放囊腔,囊腔内放入止血纱布填塞,24h后取出填塞物,术后鼻腔滴入复方薄荷脑滴鼻液,可保持鼻腔湿润,促进残留填塞物排出,降低术后鼻部不适感。
1.3 观察指标及判定标准
观察并记录两组患者的手术时间、出血量、平均住院时间、术后面部肿胀程度、术后局部疼痛评分及手术疗效,对其进行统计分析。判定标准:术后面部肿胀情况分为:轻度,鼻唇沟变浅;中度,鼻唇沟变平;重度,鼻唇沟明显隆起。术后疼痛评分参照VAS评分量表[3],1~3分为轻度,4~6分为中度,7~10分为重度。临床治愈标准:术后随访2年,患者无明显鼻塞或鼻面部肿胀感,经鼻前庭及唇龈部触诊未触及明显肿物。
1.4 统计学方法
应用SPSS18.0软件进行统计学分析,计量资料比较采用t检验,计数资料比较采用非参数检验及卡方检验,以P<0.05表示差异有统计学意义。
2 结果
2.1 两种手术方式手术时间、术中出血量及平均住院时间比较
A组的手术时间、术中出血量及平均住院时间均大于B组,差异具有统计学意义(P<0.05)。见表2。
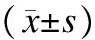
表2 两组手术时间、术中出血量、平均住院时间比较
2.2 术后面部肿胀程度及疼痛评分比较
A组术后肿胀程度及疼痛评分均较B组严重,差异具有统计学意义(P<0.05)。见表3、4。

表3 两组术后面部肿胀情况比较(n/%)

表4 两组术后VAS疼痛评分比较(n/%)
2.3 两组治疗结果比较
两组手术后无感染发生。65例患者手术后均随访24个月,A组30例患者24例治愈,有6例复发,B组35例患者30例治愈,5例复发,治疗效果差异无统计学意义(χ2=0.375,P>0.05)。
2.4 B组术后影像学检查随访结果
鼻内镜下动力系统鼻前庭囊肿揭盖术组术后3~4个月鼻前庭囊肿底壁基本与鼻腔长平,残留的囊壁成了鼻前庭、鼻腔底部的一部分,术后10d如图2,术后1月如图3,术后3月如图4。

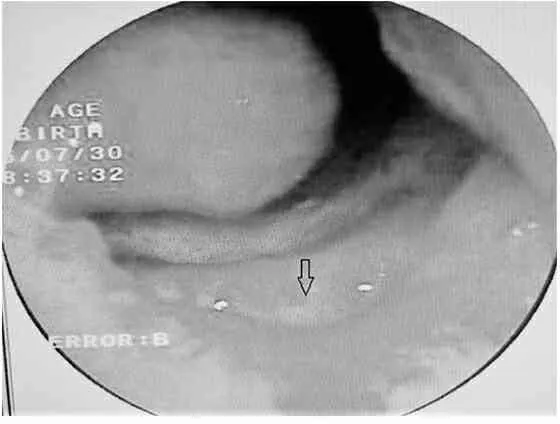
注:箭头所指鼻前庭囊肿底部明显低于鼻腔底部
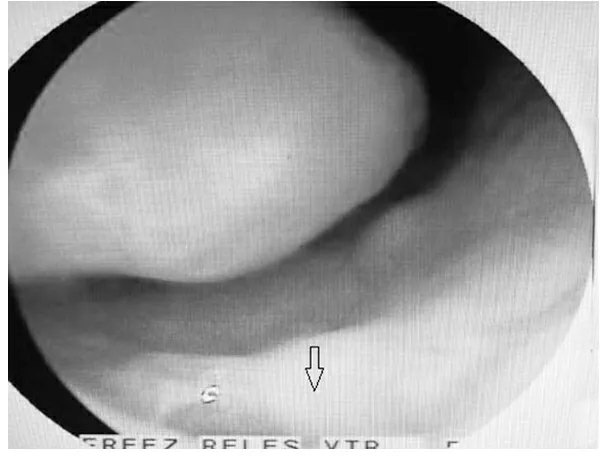
注:箭头所指鼻前庭囊肿底部稍低于鼻腔底部
注:箭头所指鼻前庭囊肿底部与鼻腔底部基本长平
图4 术后3月鼻内镜示图
3 讨论
鼻前庭囊肿为鼻科的常见病,目前手术治疗为唯一有效治疗方法。传统手术方法为唇龈沟入路鼻前庭囊肿切除术[4],其优点是暴露充分、效果良好,缺点是如手术中囊壁切除不彻底易致术后复发,且因切口离囊肿稍远而手术操作复杂,损伤相对较大,出血较多,术后需缝合切口,且切口无法避免与唾液及食物接触,术后局部反应相对严重,会造成局部麻木感和短时间进食不便,患者痛苦较大[5]。术前若囊肿曾合并感染,则与周围组织粘连,手术分离囊壁困难,容易遗留囊壁造成复发或损伤鼻底黏膜引起口鼻漏,严重影响患者生活质量[6]。本文以面部肿胀程度及术后VAS疼痛评分为观察指标,采用非参数检验,两组对比有统计学意义(P<0.05),再次证实传统唇龈沟入路鼻前庭囊肿切除术,造成患者面部肿胀程度较重,且痛苦大。
近年来,随着鼻内镜技术的推广,鼻内镜下动力系统揭盖术治疗鼻前庭囊肿应运而生[7-8]。鼻前庭囊肿常突起于鼻前庭,离体表最近,切开黏膜即可暴露囊壁,最容易找到囊肿,鼻内镜下经鼻前庭探查囊肿大小及其与周围结构的毗邻,视野清晰,操作精准,手术操作简单,可明显缩短手术时间、住院时间及愈合时间,减少术中出血量[9]。鼻内镜下动力系统直接切吸囊肿表面黏膜及囊肿壁,直达囊腔,吸除囊液,可有效避免周围组织损伤,减少术后面部肿胀及患者局部不适感,术中黏膜出血可用肾上腺素棉片压迫止血或电凝止血,手术时间短,出血少[10]。鼻内镜下切割动力系统鼻前庭囊肿揭盖术开窗的范围及术后残余囊壁与鼻前庭窗状皮肤的吻合是手术成功的关键,但术中需注意避免损伤鼻前庭皮肤而引起前鼻孔狭窄。因为囊壁组织成分与鼻腔黏膜组织成分相近,揭盖术后残余囊壁将转化为鼻腔黏膜的一部分,鼻腔解剖结构无明显改变,手术不会影响鼻腔功能[11-12]。陈永振[13]、吴兴宇等[14]研究认为鼻前庭囊肿揭盖术及唇龈沟径路鼻前庭囊肿切除术疗效比较,鼻前庭囊肿揭盖术疗效更好、复发率更低。本文以手术时间、术中出血量及平均住院时间为观察指标,两组对比有统计学意义,支持鼻内镜切割动力系统鼻前庭囊肿揭盖术较传统唇龈沟入路鼻前庭囊肿切除术手术操作时间短、术中出血少、平均住院时间短的论证。本文中两组疗效无明显差异,但鼻内镜下动力系统鼻前庭囊肿揭盖术组术后3~4个月鼻前庭囊肿底壁基本与鼻腔长平,残留的囊壁成了鼻前庭、鼻腔底部的一部分,术后患者无明显鼻部不适。
本文结果显示,传统唇龈沟入路鼻前庭囊肿切除术、鼻内镜切割动力系统鼻前庭囊肿揭盖术治疗鼻前庭囊肿,疗效无明显差异,但鼻前庭囊肿揭盖术手术时间短,手术操作易行,术中出血少,术后患者不适感降低,平均住院时间短,适合开展日间手术,值得临床推广。

