新生儿先天性畸形的调查分析
何贤静 吴爱辉 李乐 苏红春 刘梦醒 刘幸
新生儿先天畸形,即发生于产前的、新生儿身体结构上或功能上的缺陷。目前已知的危险因素包括易感基因、社会经济地位低下、环境因素(如药物、乙醇、烟草、辐射,尤其是在母亲孕期接触)、感染、母体营养不良(如缺乏维生素A)等。近年来,随着社会生活方式转变、环境污染加重,新生儿先天畸形发生率逐年上升[1]。据报道,我国新生儿先天畸形发生率位居世界前列,高达13.5‰[2]。先天畸形可造成终身残疾,重者致死,给个人、家庭及社会带来沉重负担[3]。其中妊娠合并传染性疾病可导致胎儿早产和畸形的可能,直接影响胎儿的健康[4]。我院是昆明市传染病孕产妇治疗和分娩的综合性医院,主要治疗对象为合并性传播疾病(简称三病,包括梅毒、乙肝、艾滋病)的孕妇。本文探讨我院新生儿先天畸形的现状及与母亲患病的关系,为寻求有效降低新生儿先天畸形发生率的方法提供依据。
1 资料与方法
1.1 一般资料 选取我院2013年1月至2018年12月收治的新生儿2 826例,其中感染人类免疫缺陷病毒(HIV)、乙型肝炎病毒(HBV)、梅毒螺旋体(TP)的孕产妇1 125例,均进行了相应的母婴阻断治疗。未患病孕产妇1 701例。
1.2 诊断标准 先天性畸形的新生儿,是指新生儿出现形态或结构的异常。畸形的诊断标准为新生儿分娩后由妇产科医生及新生儿医生肉眼观察(临床表现),并结合包括B超检查、心脏超声、病理检查在内的辅助检查手段。
1.3 研究方法 采用回顾性队列研究的方法,将孕产妇按感染情况分为3种类型(HIV、HBV、TP),分别统计新生儿先天性畸形发生率;新生儿先天性畸形与母亲所患“三病”的关系;新生儿先天畸形与母亲所患“三病”种类的关系;母亲导致新生儿先天畸形的种类。
2 结果
2.1 新生儿先天畸形发生率比较 2013至2018年,我院分娩活胎总数为2 826例,其中畸形总数为63例,平均畸形发生率为2.23%。我院在6年期间新生儿畸形发生率无显著性增长(P>0.05)。畸形新生儿的母亲中,获人类免疫缺陷病毒(HIV)感染15例,获梅毒(TP)感染13例,获乙肝病毒(HBV)感染11例,余24例未患病,63例孕产妇均为单胎,且无交叉混合感染情况。见表1。

表1 新生儿先天畸形发生率比较
2.2 新生儿先天畸形与母亲是否患病的关系 患病母亲所分娩的新生儿先天畸形发生率为3.47%,未患性病母亲所分娩的新生儿先天畸形发生率为1.41%,差异有统计学意义(P<0.05)。见表2。

表2 新生儿先天畸形与母亲是否患病的关系 例(%)
2.3 新生儿先天畸形与母亲所患病种类的关系 将患病孕产妇分为三组(HBV、TP、HIV),孕产妇感染HBV、TP、HIV的新生儿先天畸形发生率分别为2.82%、3.64%、3.97%,3组间比较差异无统计学意义(P>0.05)。见表3。

表3 新生儿先天畸形与母亲患病种类的关系 例(%)
2.4 母亲导致新生儿先天畸形的种类 在63例新生儿先天畸形中,足畸形数量最多(18例,占28.6%),其次是手畸形(14例,占22.2%)、耳畸形(14例,占22.2%)。其余畸形包括:肛门闭锁3例、先天性唇腭裂2例、畸胎瘤1例、腹白线疝2例、脐疝3例、口角裂1例、右肾缺如并足内翻1例、21三体1例、隐睾及小阴茎1例、房间隔缺损1例、室间隔缺损1例。见表4。
3 讨论
新生儿先天畸形是指在危险因素的影响下,母体内胚胎或胎儿异常发育,在器官形成过程中出现身体结构或功能上的病态,包括外观畸形、代谢障碍、发育迟缓、智力低下等。报道指出,新生儿先天畸形带来的严重后果包括死产、死胎、新生儿死亡,即便新生儿得以存活,疾病所致的终身残疾也将给患儿个人、家庭及社会带来负担[5]。研究证明,新生儿先天畸形的相关因素主要包括遗传因素、理化因素、感染等,其中感染TP、HBV、HIV的致畸性更高[6]。主要是因为女性妊娠后,体内的雌激素、孕激素和绒毛膜促性激素分泌水平快速变化,导致个体免疫功能受限,机体抵抗力下降,容易引发感染性疾病。通过对相关危险因素的控制,可有效降低新生儿先天畸形的发生率,但存在一些未进行规范化母婴阻断的孕产妇,依然有较高的畸形胎儿生产率。
本研究考察我院2013至2018年妇产科新生儿先天畸形的发生情况,平均畸形发生率为2.23%,梅毒感染畸形发生率为3.64%,与王兰等[7]研究结果相似,乙肝病毒感染畸形发生率为2.82%,但显著低于高汇波等[8]的研究。我院在近6年间新生儿畸形发生率未出现显著性改变。一方面是由于我院妇产科的床位常年处于饱和状态,未进行新增床位的设置;另一方面也说明了我国积极开展的母婴阻断计划,有效遏制了新生儿畸形发生率。表2显示,患性病孕产妇分娩的新生儿先天畸形发生率高于未患性病孕产妇分娩的新生儿,说明孕产妇患梅毒、乙肝、HIV感染时对新生儿有较高的致畸性,虽然本研究入组的孕产妇均进行了母婴阻断治疗,但未进行规范化治疗,且依从性较差,这也是我院新生儿畸形发生率较高的原因之一。在表3中,我们进行了亚组的分析,显示孕产妇感染HBV、TP、HIV后新生儿的畸形率无显著性差异(P>0.05),说明病毒感染的致畸性较一致,且未进行规范化母婴阻断的HBV、TP、HIV感染孕产妇,依然有较高的新生儿畸形率。病毒感染导致新生儿先天畸形的机制主要是,胎儿≤12周时,宫内胚胎尚处于分化阶段,各器官发育系统尚未成熟,此时病毒若通过胎盘屏障,可引起先天畸形的发生。表4显示,新生儿畸形种类以足畸形数量居首(18例,占28.6%),其次是手畸形(14例,占22.2%)、耳畸形(14例,占22.2%)。均为末端器官畸形。其原因可能是病毒选择性地作用于发育阶段的组织器官,影响了其发育的速度,最终导致功能异常而引起先天畸形[9]。
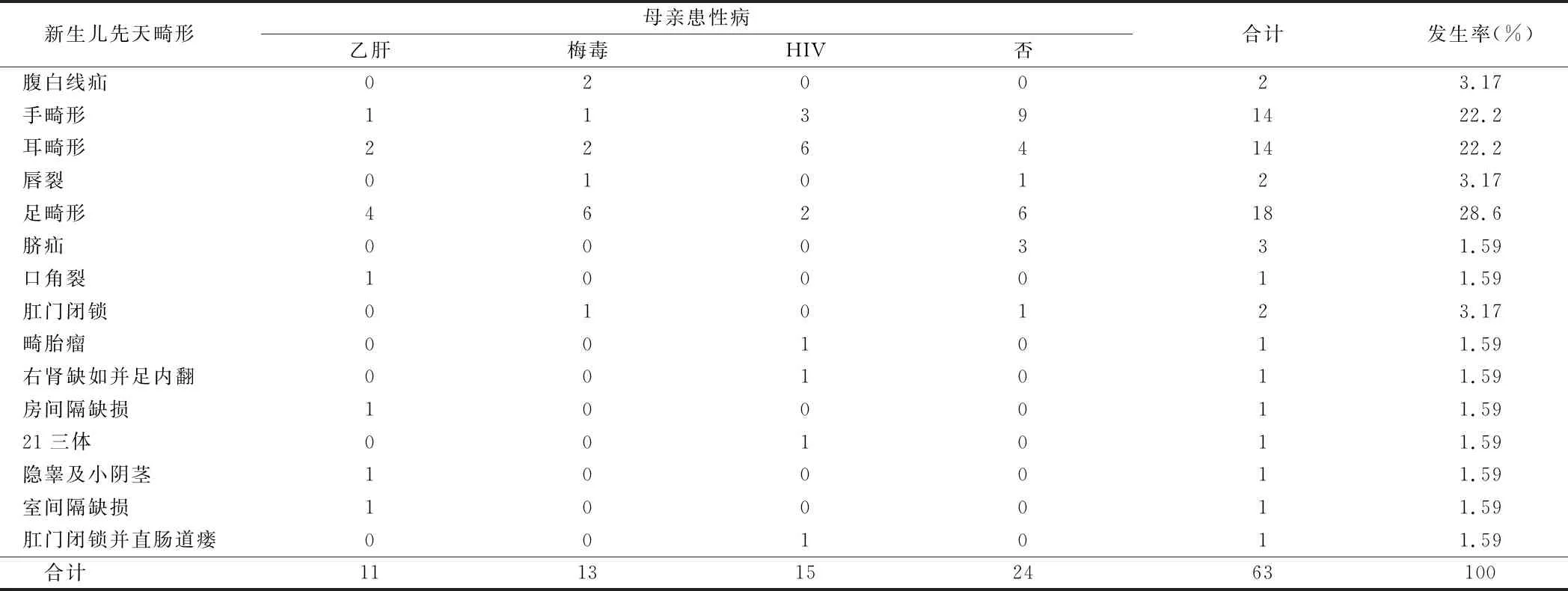
表4 新生儿先天畸形的种类 例
HIV垂直传播的主要方式是宫内感染,15岁以下HIV感染者90%以上是由于母婴传播导致的,其中20%的感染发生在妊娠的36周前,50%发生在妊娠前1周,30%发生在生产时[10]。HIV的母婴阻断成功率较高,有研究显示,通过规范化高效抗逆转录病毒治疗后母婴垂直传播率可由20%降低到2%[11,12]。孕产妇梅毒感染对新生儿的危害极大,妊娠期梅毒感染属于高危妊娠,妊娠期梅毒的发生率在3.7‰~4.5‰[13,14],在妊娠2周时梅毒螺旋体即可通过胎盘屏障直接侵害胎儿本身,在妊娠20周后梅毒螺旋体可累积在胎儿的各个器官,引起胎儿的致畸、流产、早产、死胎等。在电镜检查中发现,胎盘绒毛滋养层存在于整个妊娠时期,早期流产胚胎可检测到梅毒螺旋体[15],妊娠合并梅毒感染多以隐性感染为主,难以发现临床症状[16]。Gomez等[17]研究显示,52%的梅毒感染孕产妇可传染15%的先天性梅毒患儿。王效梅等[18]研究对133例规范化治疗的梅毒感染孕产妇的新生儿进行了6个月的跟踪随访,结果未出现新生儿感染的情况;说明规范化治疗可有效控制梅毒的母婴传播。全球各地区孕产妇乙肝感染率在0.2%~13.4%,我国是肝病大国,孕产妇乙肝感染率在5.4%~63.2%[19],我国乙肝感染多数是由母婴垂直传播引起。在发展中国家,未接种乙肝疫苗的新生儿,有80%左右可进展为慢性乙型肝炎患儿,大三阳的母婴垂直传播率为5%~10%,小三阳的母婴垂直传播率为0.5%[20,21]。乙肝病毒有显著的致畸性[22],高汇波等[8]研究显示,乙肝病毒感染畸形发生率为4.66%。
近年来,我国逐步加大了孕产妇HBV、TP、HIV感染的的防治力度,在2015年修订了《预防艾滋病、梅毒和乙肝母婴传播工作实施方案(2011版)》,对“三病”的防治工作提出了新的要求,并将其列入了“国家医改重大公共卫生项目”。为明显降低新生儿先天畸形发生率,广大育龄女性应当自觉进行婚前检查、孕前咨询、规范产检,及早发现并及时治疗,为胎儿创造良好的宫内环境,避免新生儿先天畸形的发生[23]。医护人员应做好宣教工作,如完善婚检、产检工作及随访工作,亦应重视性病的筛查重要性,提高产前诊断的准确性,通过B超、实验室检查(孕产妇尿雌三醇、羊水甲胎蛋白及乙酰胆碱酯酶)、染色体检查等,必要时应用宫腔镜检查来判断胎儿是否出现先天畸形。应及时有效进行母婴阻断工作,防范新生儿先天畸形的发生[24]。
综上所述,新生儿先天畸形是导致新生儿死亡的重要原因,胎儿在宫内的发育过程与母亲身体健康状况密切相关,尤其母亲孕期患有“三病”,可显著提高新生儿先天畸形的发生率。因此加强孕妇健康保健、预防性病的发生,对于降低新生儿先天畸形发生率有重要和深远的意义。

