引产方式及时机对妊娠期糖尿病患者妊娠结局的影响
谢玲娟,张雅丽,赵 晶
(陕西省宝鸡市妇幼保健院产科,陕西 宝鸡 721000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是一种临床上常见的妊娠期合并症,据相关统计,近几年我国妊娠期糖尿病的发病率已达33.33%,且呈逐年上升趋势[1]。妊娠期糖尿病的发病危险因素包括肥胖、产科不良病史、糖尿病家族史等,容易导致孕妇高血压、羊水过多、巨大儿、胎儿畸形、新生儿低血糖、新生儿呼吸窘迫综合征等母儿并发症,严重威胁母婴安全,并给家庭和社会带来沉重的负担[2]。我国相关指南建议,到预产期未临产且血糖得到有效控制、无并发症的妊娠期糖尿病孕妇可适时予以引产[3]。然而,引产会影响分娩结局,且对引产方式及时机的选择业内仍存在较大分歧与争议,目前此类相关研究报道仍较少。因此,本研究回顾性分析足月妊娠期糖尿病孕妇的引产方式及时机对分娩结局的影响,为临床对妊娠期糖尿病妇女实施有效引产提供更佳的选择依据,现报道如下。
1资料与方法
1.1一般资料
收集2016年6月至2018年12月期间在陕西省宝鸡市妇幼保健院妇产科分娩的妊娠期糖尿病患者作为研究对象。纳入标准:①单胎,头位,孕周≥38周;②妊娠24~28周行口服糖耐量试验确诊为妊娠期糖尿病;③患者对本研究知情同意;④血糖控制良好。排除标准:①个人资料不完整;②存在如妊娠期感染、胆汁淤积综合征等合并症;③孕前糖尿病;④胎儿畸形。
最终纳入研究的患者共188例,按不同的引产时机分为A组(n=64,38~39+6周)、B组(n=68,40~40+6周)和C组(n=56,41~41+6周)。其中A组年龄23~37岁,平均年龄(31.80±4.56)岁;病程26~30周,平均病程(28.14±1.20)周;初产妇36例,经产妇28例。B组年龄22~38岁,平均年龄(32.23±4.08)岁;病程26~29周,平均病程(28.22±1.10)周;初产妇38例,经产妇30例。C组年龄22~39岁,平均年龄(30.90±5.30)岁;病程27~30周,平均病程(28.40±1.60)周;初产妇30例,经产妇26例。三组一般资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2方法
所有妊娠期孕妇均接受血糖定期监测,38周评估孕妇产后血压、血糖、胎儿宫内情况,无其它合并症时根据宫颈成熟度(Bishop评分)进行引产,<6分者予以欣普贝生促宫颈成熟,必要时加用缩宫素;Bishop评分≥6分者予以缩宫素引产。①缩宫素引产:500mL0.9%氯化钠注射液加入2.5U缩宫素(天津市生物化学制药厂,国药准字H12020487,规格为1mL:5U)缓慢静脉滴注,开始时6~8滴/min,逐渐加快至出现规律宫缩,但最大滴速<60滴/min;缩宫素浓度可视宫缩情况予以调整,但最大浓度<7.5U/500mL,每天静滴时间<12h;如宫颈达到合适条件,行人工破膜+缩宫素静脉滴入,若连续静滴3d未能临产则视缩宫素引产失败。②欣普贝生引产:外阴消毒后,将欣普贝生栓剂1枚[Controlled Therapeutics (Scotland) Limited,H20090484,规格:10mg*1枚]横置于阴道后穹窿,产妇卧床休息2h,安排专人对宫缩及胎心情况进行密切监测,宫缩规律后行胎心监护;若出现强烈宫缩、胎儿窘迫、自然破水、恶心、产妇低血压、心律不齐、宫颈评分大于9分等立即将欣普贝生栓剂取出,如24h后未临产取出欣普贝生栓剂,观察0.5h后若无规律宫缩予人工破膜+低浓度小剂量缩宫素继续引产,如连续静滴2d未能临产则视引产失败。
1.3观察指标
观察所有产妇的妊娠结局,并对产妇及新生儿的状况进行1个月的追踪随访,观察记录产妇并发症情况,围产儿出现巨大儿、新生儿窒息、新生儿低血糖、新生儿病理性黄疸、新生儿呼吸窘迫综合征等并发症发生情况。
1.4统计学方法
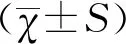
2结果
2.1三组产妇妊娠结局及并发症情况比较
A组剖宫产率(31.25%)显著高于C组(7.14%),差异有统计学意义(χ2=10.848,P<0.05),而A组与B组、B组与C组比较差异无统计学意义(P>0.05);C组羊水过少显著高于A组,差异有统计学意义(χ2=8.496,P<0.05),而A组与B组、B组与C组比较差异无统计学意义(P>0.05);三组子痫前期、胎膜早破、产后出血量、产褥病、总产程比较,差异均无统计学意义(P>0.05),见表1。
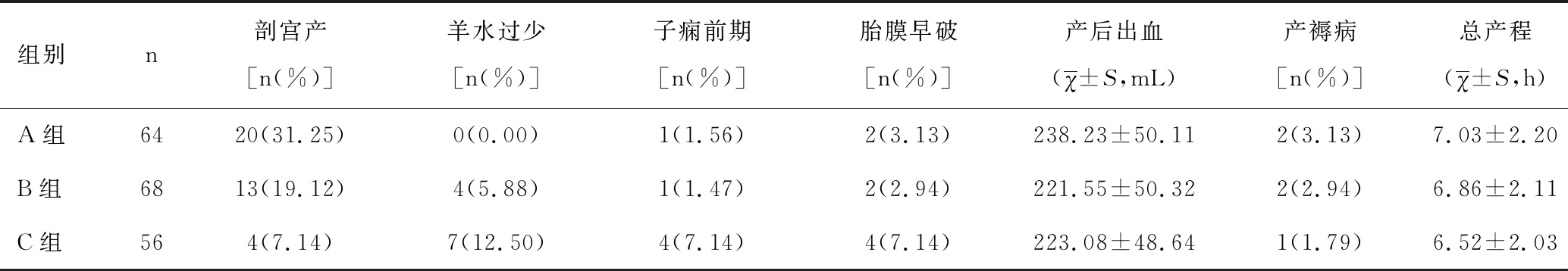
表1 三组产妇妊娠结局及并发症情况比较
2.2三组新生儿情况比较
C组巨大儿(28.57%)、胎儿宫内窘迫(25.00%)、新生儿窒息(12.50%)均显著高于A组,差异均有统计学意义(χ2=12.147、15.214、8.496,均P<0.05),而A组与B组、B组与C组比较,差异无统计学意义(P>0.05),见表2。
表2 三组新生儿情况比较[n(%)]
2.3两种不同引产方式产妇一般资料比较
两种不同引产方式产妇一般资料比较,差异无统计学意义(P>0.05),见表3。
表3 两种不同引产方式产妇一般资料比较
Table 3 Comparison of general information of pregnant women between the two different induced labor modes subgroups
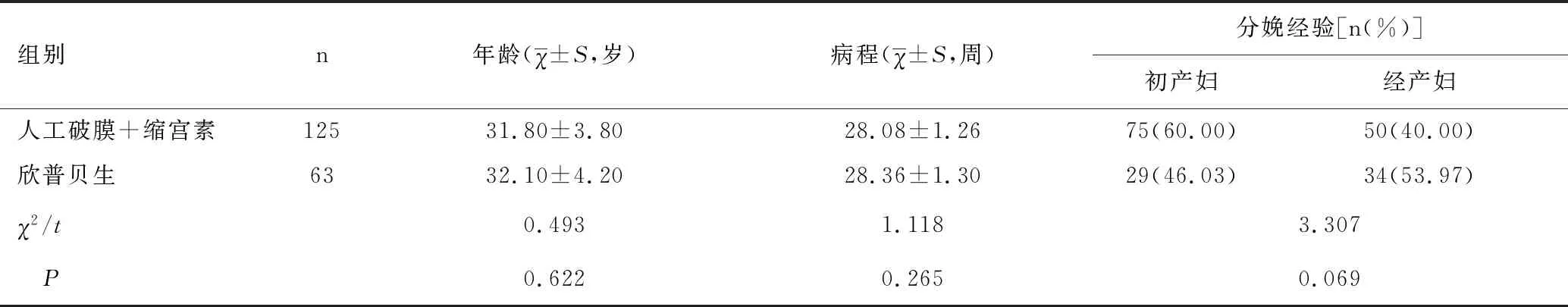
组别n年龄(χ±S,岁)病程(χ±S,周)分娩经验[n(%)]初产妇经产妇人工破膜+缩宫素12531.80±3.8028.08±1.2675(60.00)50(40.00)欣普贝生6332.10±4.2028.36±1.3029(46.03)34(53.97)χ2/t0.4931.1183.307 P0.6220.2650.069
2.4两种不同引产方式妊娠结局比较
两种引产方式阴道分娩率、产后出血、总产程比较,差异无统计学意义(P>0.05),见表4。
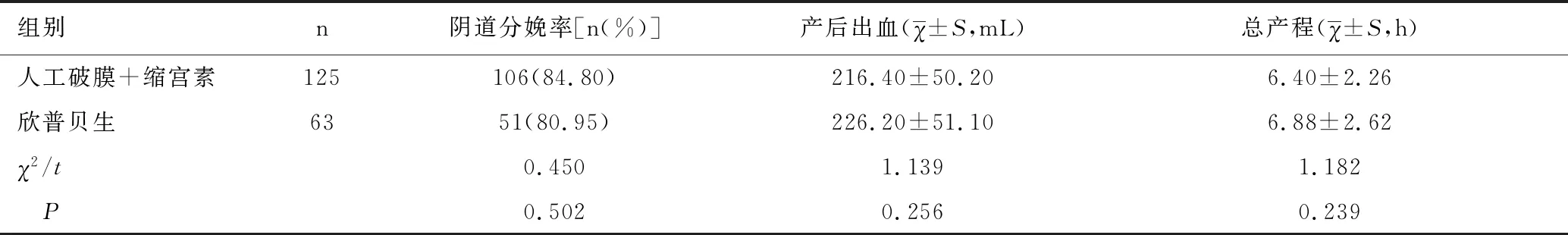
表4 两种不同引产方式阴道分娩率、产后出血、总产程比较
2.5两种引产方式剖宫产指征比较
两种引产方式各项剖宫产指征比较,差异无统计学意义(P>0.05),见表5。

表5 两种引产方式剖宫产指征比较 [n(%)]
2.6两种引产方式的新生儿随访期间并发症比较
两种引产方式的新生儿随访期间并发症比较,差异无统计学意义(P>0.05),见表6。
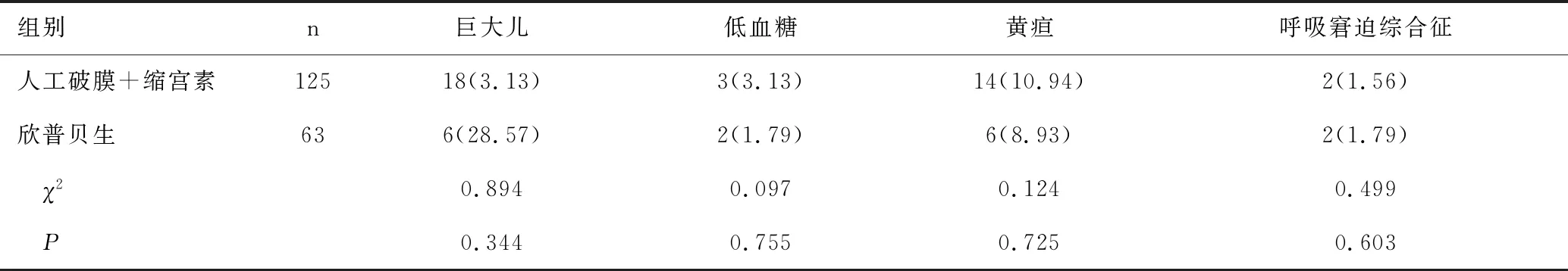
表6 两种引产方式的新生儿随访期间并发症比较[n(%)]
3讨论
3.1妊娠期糖尿病对妊娠结局的影响
相关调查显示,妊娠期糖尿病孕妇出现高血压的风险较正常孕妇高约3倍,近些年来妊娠期糖尿病、妊娠期高血压均给我国孕产妇及围产儿造成了较大危害[4]。妊娠期糖尿病的主要临床表现为饮食明显增加同时排尿频繁等,且由于患者长期处于高血糖状态,极易引起反复性阴道炎[5]。有报道称,未采取血糖控制措施的妊娠期糖尿病孕妇巨大儿的发生率可高达40%,而过大的胎儿则会造成难产、产伤,增加剖宫产几率[6-7]。同时,妊娠期糖尿病孕妇的高血糖状态会对胎儿及胎盘的血供产生较大影响,而胎儿的高血糖及高胰岛素血症造成机体大量耗氧,导致胎儿缺氧,增加围生儿死亡风险[8]。此外有研究证实,新生儿黄疸、新生儿糖尿病、新生儿低血糖与妊娠期糖尿病密切相关[9]。因此,对于妊娠期糖尿病孕妇予以及时、合适、有效的引产非常重要。
3.2引产时机的选择
目前国内外对引产时机争论的焦点主要为是否需要在孕39~40周提前引产,部分学者认为这一阶段过早引产干预,孕妇宫颈成熟不够,加上孕妇存在一定焦虑、紧张等负性情绪,引产成功率低,进而导致剖宫率升高,加重孕妇家庭的经济负担[10]。也有专家提出异议,表示无原则的期待、任意延长妊娠时间极易导致胎儿窘迫、巨大儿、新生儿窒息等风险增加,认为孕39周时引产风险已显著低于期待疗法,因此建议孕39周即予以引产[11]。但更多的人认为,如妊娠期糖尿病孕妇血糖控制良好,且母婴无合并症,不必提前引产,可妊娠至孕40周;如对妊娠期糖尿病孕妇在孕38~39+6周予以引产,将会有大量的孕妇需要人工干预,过多的人工干预会因宫颈条件不成熟而造成更多的引产失败,进而提高剖宫产率[12-13]。2003年美国糖尿病学会建议无合并症的妊娠期糖尿病孕妇于孕38周选择引产,以减少新生儿窒息、巨大儿等相关并发症;2007年我国相关指南建议对于血糖控制较好的妊娠期糖尿病孕妇可于孕39周左右住院,选择预产期前引产。综合以上观点,本研究选择孕38周以后即实施引产,结果显示,A组(38~39+6周)孕妇剖宫产率(31.25%)明显高于C组(41~41+6)剖宫产率(7.14%),其主要原因为引产失败,而C组引产成功率最高,与上述观点相符;且不同时机引产子痫前期、胎膜早破、产后出血量、产褥病、总产程比较,差异无统计学意义。但有大量证据表明随着妊娠过期时间的增加,会出现胎盘绒毛渐进性老化、坏死,巨大儿、胎儿窘迫、羊水过少、胎儿窒息的发生率就会增加[14]。本研究同样发现C组巨大儿(28.57%)、胎儿宫内窘迫(25.00%)、新生儿窒息(12.50%)均显著高于A组,差异具有统计学意义。
可见,选择任何一个时机引产均可能改变妊娠结局,皆有利有弊。所以,对于妊娠期糖尿病这个特殊群体,单纯根据孕周决定引产时机是不合理、不科学的,应根据孕妇实际情况综合分析作出针对性、个性化的引产方案。定期监测孕妇体重、血压、血糖及胎儿情况,以便及时发现并发症及胎儿异常等情况。孕38~39+6周再次对血压、血糖、羊水指数、胎儿大小、宫颈条件等进行评估,若发现巨大儿、羊水过少、血压及血糖异常,此时无论是否宫颈条件成熟都应进行引产;对于母婴情况较好的孕妇,可适当延期妊娠至宫颈成熟选择引产,若一旦出现异常应立即终止妊娠;对于近41+6周仍未出现宫缩的孕妇,不建议继续延期妊娠。
3.3不同引产方式的选择
引产方式可根据Bishop评分进行选择,当Bishop评分<6分,可予以普贝生引产,当Bishop评分≥6分,通常行人工破膜+缩宫素静滴催产。至今为止,国内外学者对静滴缩宫素、欣普贝生引产等引产方式的安全性及效果仍未达成共识。本研究发现,两种引产方式阴道分娩率、产后出血、总产程及各项剖宫产指征比较,差异无统计学意义;两种引产方式的新生儿随访期间并发症比较,差异也无统计学意义,说明两种引产方式均是安全可行的。但由于本研究存在样本量较小等不足,结果可能会产生一定偏倚,因此仍需更大规模的研究予以进一步证实。
综上所述,对于妊娠期糖尿病孕妇,首先应做好孕期血糖控制,完善孕期管理。其次,不应单纯根据孕周决定引产时机,而应根据宫颈成熟程度及胎儿情况等适时选择引产时机和引产方式,有助于提高引产成功率并降低母婴并发症的发生率。

