胸部CT在新型冠状病毒肺炎患者诊断及治疗中的应用
张 楠 徐勋华 李 宇 刘家祎 徐 磊
2019年12月初,中国湖北省武汉市发现了首例原因不明的肺炎病例[1],并迅速在中国及世界多个国家和地区传播、爆发。中国的公共卫生、临床和科学界迅速做出反应,通过高通量测序发现了一种新型β属冠状病毒,命名为2019新型冠状病毒(2019 novel coronavirus, 2019-nCoV)[2-3]。2020年2月12日,世卫组织正式将由2019-nCoV引起的疾病命名为2019冠状病毒疾病(coronavirus disease 2019, COVID-19)。随后1周内中国病理学专家通过手术和尸检标本,阐释了COVID-19肺炎患者肺部病理学表现[4-5]。
2019-nCoV是具有包膜的RNA冠状病毒(肉瘤病毒亚属,正冠状病毒亚科)的第七个成员[3]。其基因特征与SARSr-CoV和MERSr-CoV有明显区别。主要的传播途径是经呼吸道飞沫和密切接触传播。在相对封闭的环境中长时间暴露于高浓度气溶胶情况下存在经气溶胶传播的可能。体外分离培养时,2019-nCoV 96个小时左右即可在人呼吸道上皮细胞内发现[6]。
目前2019-nCoV感染患者的主要确诊方式是通过收集鼻咽拭子、痰、和其他下呼吸道分泌物,通过实时荧光RT-PCR检测2019-nCoV核酸阳性,或通过高通量病毒基因测序发现高度同源性。但是RT-PCR检测的假阴性率较高,限制了感染患者的及时确诊[7-8]。而COVID-19肺炎患者具有一定特征性的胸部CT影像学表现,可以发现RT-PCR检测阴性,但肺部出现早期炎症的患者[8-9]。研究表明,通过CT发现COVID-19肺炎患者的敏感性明显高于首次RT-PCR检测[7]。因此在一定时期内,胸部薄层CT 扫描图像在湖北地区作为临床诊断的主要证据[10]。仅2月13日一天,武汉通过胸部CT扫描增加了13 332例临床诊断病例,为公共卫生监测和反应做出了重大的贡献。
近日发布的《新型冠状病毒肺炎诊疗方案(试行第六版)》[6]取消了通过胸部CT做出临床诊断的相关内容。但是CT结果仍然是对于COVID-19肺炎患者病程评价和治疗效果评价的重要临床依据,在COVID-19的疾病管理中仍然具有重要的作用。影像科和临床医生,需要正确认识COVID-19肺炎胸部CT,尤其是薄层CT的特征性影像学征象,及其与病理、临床病程的关系,从而为COVID-19患者的筛查和治疗提供准确的临床影像信息。
1.轻型及普通型COVID-19肺炎患者CT影像学表现
COVID-19肺炎的CT表现与其他病毒性肺炎相比,缺乏特异性。由于患者年龄、机体自身免疫能力、基础疾病的差异、以及发病时间的差别,CT影像表现具有一定的多样性。这种多样性表现为不同患者间CT表现的差别,以及同一患者不同病灶间具有一定的差异。
目前已有多组病例研究,对COVID-19肺炎患者肺部CT影像特征做出了详细的描述[11-15](表1)。常见的影像学表现包括:
(1)分布特点:多发病灶,常累及双肺多个肺叶,胸膜下及肺外周带分布更常见,下叶及背侧受累居多(图1)。
(2) 病灶密度特点:多数病灶表现为纯磨玻璃密度影(GGO)及混合磨玻璃密度影。而单纯实变病灶相对较少(图2)。

图2 患者52岁,男性,COVID-19患者胸部CT图像 患者畏寒发热一周,最高体温达39 ℃。胸部CT轴位图像显示双肺内多发弥漫性分布病灶,同时累及多个肺叶,及肺野的内中外带。两肺内病灶表现略有差异。右肺病灶内局部合并肺实变(细箭头),病变边缘模糊。病灶内部可见多发支气管气相,支气管壁未见明显增厚(箭头)。GGO内可见多发细密网状及小叶内间隔增厚表现(局部放大像),形似“铺路石”样改变
(3)“铺路石”改变:指GGO病变内网状影及小叶内间隔增厚表现,根据所处病程不同,这一征象出现的比例变化较大(图2)。需要注意的是,此处“铺路石”改变,并不等同于传统意义上的“铺路石征”。“铺路石征”是指肺泡内异常物质沉积,合并小叶内间隔和小叶间隔增厚,常呈地图样分布,此时一个肺小叶为一块“铺路石”。此处的“铺路石”改变通常仅存在小叶内间隔增厚,形成以小叶内间隔划分的密集、微小的“铺路石”。
(4)支气管气相:约80%患者病灶内可见支气管气相[13](图2)。

图4 男性,COVID-19肺炎患者胸部CT图像 A:时胸部CT图像显示左肺下叶后基底段混合磨玻璃密度病变,密度呈现外高内低的反晕征,病变边界清楚;B:抗病毒及对症治疗4日后复查病变范围较前增大,病变密度增高,以肺实变表现为主;C:继续治疗3日后复查,病变密度明显减低、吸收
(5)病灶边缘:纯磨玻璃密度影及混合磨玻璃密度影可表现为病灶边缘模糊(图2)。
(6)少数患者可伴有少量胸腔积液、心包积液(图3)。

图3 79岁,男性,COVID-19肺炎患者胸部CT图像患者 咳嗽纳差4 d,发热1 d。入院时白细胞计数12.07×109/L,淋巴细胞计数0.68×109/L。A:入院时CT图像表现为双肺内多发磨玻璃密度影,累及多个肺叶,以双肺中外带分布为主,右肺病变累及内带,部分病灶内有典型的“铺路石”改变。B:治疗10 d后复查,部分病灶吸收好转(细箭头),同时有新发病灶及少量肺实变出现(粗箭头)。双侧胸腔内出现少量胸腔积液(星号)
(7)部分病灶可表现为反晕征(图4)。
(8)肺空洞、淋巴结肿大和钙化少见。
(9)病变进展:表现为新发病灶;或原有病灶范围增加、相互融合、密度增高及实变范围增大(图3)。
(10)病变吸收:病灶密度减低,范围缩小。最终可显示为机化性肺炎的表现或条索影(图3~4)。
2.COVID-19肺炎患者病理改变及CT典型影像学征象分析
2月16日首先公布了两例合并肺腺癌的COVID-19患者的肺部病理改变,这两例患者均接受肺叶切除术[5]。2月18日王福生院士团队发布了首例COVID-19伴急性呼吸窘迫综合征(ARDS)患者的尸检结果[4]。病理结果均显示明显的肺泡损伤,肺泡腔内伴有细胞纤维粘液样或蛋白质样渗出物,及炎性细胞、多核细胞。患者均有肺泡壁增厚,肺上皮细胞增生、部分脱落,间质内伴有炎性细胞浸润,ARDS患者伴有肺透明膜形成。部分患者有局灶性机化和间质成纤维细胞增生。
(1)纯磨玻璃密度影:2019-nCoV主要通过与ACE2受体结合实现细胞的入侵。ACE2受体在肺内的表达主要集中在II型肺泡上皮细胞上。早期出现肺泡壁及间质增厚、以及少量肺泡腔内渗出时,由于肺泡腔内仍有大量气体充填,因此可表现为纯GGO病变(图5)。病灶吸收期,由于大量肺泡内渗出及间质内炎细胞的吸收,可再次表现为纯GGO病变。

图6 肺部病理图片[4-5] A: 肺泡腔内大量渗出物充填; B:继发ARDS,病理显示为肺水肿合并透明膜形成时;C:肺泡腔内含气量进一步减少,造成肺内病灶密度增高,表现为肺实变

图5 肺部病理图片[4] A:尸检病理结果[4]显示,COVID-19肺炎患者肺泡壁间质增厚,并炎症细胞浸润(箭头),同时肺泡腔内可以有大量气体。B: 胸部CT图像(不同患者)GGO病变的产生是由于肺泡壁增厚,导致肺泡腔内含气量相对减少,造成密度增高表现。同时,由于肺泡壁属于小叶内间质成分,因此同时在薄层图像上可清晰显示为小叶内间隔增厚,呈网状,形似“铺路石”样改变
(2)实变:GGO部分实变及完全实变表现,代表肺泡内大量细胞纤维粘液样或蛋白质样渗出物充填,合并部分肺泡塌陷。
(3)“铺路石”改变:GGO病变内网状影及小叶内间隔增厚,与肺泡壁及间质增厚的病理改变密切相关(图5)。但当肺泡腔内渗出物持续增加、纤维化增加及肺泡塌陷时,“铺路石”改变将不明显。随着病程的进展,肺泡腔内渗出物逐渐吸收时,“铺路石”改变将再次出现。
(4)支气管气相:由于2019-nCoV主要入侵II型肺泡上皮细胞,支气管上皮可有坏死脱落,但是管壁增厚并不明显,管腔通畅,病理结果中炎性渗出物多集中于肺泡腔内,因此病变中可出现支气管气相。如果病灶内出现牵拉性支气管扩张,提示病变机化、间质成纤维细胞增生、纤维化出现。
3.轻型及普通型COVID-19肺炎患者不同阶段CT影像学表现
患者CT表现与病程密切相关,发现症状后5 d以上的患者,肺部CT图像中可观察到更多的实变病灶(431/712vs. 129/612,P<0.001)[13]。通过对21例轻型及普通型COVID-19肺炎患者多次肺部CT扫描(≥3次),动态观察胸部CT表现后发现,从初诊到痊愈期间,随着病程的进展,胸部CT表现有明显的变化,早期表现为胸膜下、单侧或双侧肺下叶的GGO病变,逐渐发展为“铺路石”改变及肺实变。大约在第10 d达到峰值,超过2周后,病灶逐渐吸收,残留GGO和胸膜下条索,主要表现为四个阶段[12](图7),以66岁,女性患者,畏寒、发热、咳嗽一周为例。
(1)早期(首发症状起病后0~4 d):在此阶段,GGO是主要的影像学表现,分布在单侧或双侧胸膜下。
(2)进展期(首发症状起病后5~8 d):在此阶段,病变迅速加重并扩展至双侧多叶分布,此时多表现为特征性的弥漫性GGO、伴“铺路石”样改变,并开始出现实变的影像学表现。
(3)高峰期(首发症状起病后9~13 d):此期肺部受累面积缓慢增大至受累高峰。影像学以实变病灶为主。同时依然可以观察到部分GGO病变、“铺路石”样改变、和吸收残留的条索影。
(4)吸收期(≥起病14 d 后):炎症控制,实变逐渐吸收,“铺路石”样改变消失。在这个过程中,仍然可以观察到弥漫的GGO病变,是实变吸收的结果。吸收阶段可以延长到超过26 d。

图7 轻型及普通型COVID-19肺炎患者不同阶段CT影像 A:第7天,双肺下叶多发GGO病变,位于双肺野外周带及胸膜下区域,病灶内见“铺路石”改变,对应早期向进展期过渡;B:第10天,双肺病变密度增高,合并肺实变形成,部分磨玻璃密度仍可见“铺路石”改变;C:第17天,双肺病变出现多元化改变,部分区域病灶吸收,部分区域病灶密度继续增高,并且出现纤维条索影,提示病变在进展过程中也在部分吸收;D:第21天,双肺病灶逐渐范围缩小,并演变为双侧胸膜下条状影及索条影,提示整体进入吸收期
4.COVID-19肺炎重型及危重型患者CT影像学表现
截止成稿时(2020年2月28日),我国现存COVID-19确诊病例40 000余例,其中重症患者7 900余例,约占现存确诊病例数的19.8%。据调查,我国住院患者重症发生率为15.7%~31.7%[1, 16-18],全国整体重症患者死亡率约为38.5%~49.0%[17, 19-20]。因此重型及危重型患者的治疗是提高治愈率、降低全国总体死亡率的重要环节。CT在重型及危重型患者临床治疗评价方面能够提供有效的信息。但目前尚无此类患者的CT影像总结。
本文初步总结10例2020年1月19日至2月8日,湖北武汉华润武钢总医院收治的重型及危重型患者[6]的影像资料,所有患者均有最终治疗结果。7例患者好转出院,3例患者最终死亡。所有患者CT扫描均采用SOMATOM Definition AS+(Siemens, Healthineers, Erlangen, Germany)完成,获得层厚及层间距8 mm的轴位图像。
记录病灶分布特点,包括单侧或双侧发病、累及肺叶数量。将肺野均分为外、中、内带,并记录病变累及内中外带的情况。记录病变类型,包括纯GGO病灶、GGO合并实变病灶、纯实变病灶、“铺路石”改变、条索影。评价病灶占肺叶体积百分比,及实变病灶占所有病灶体积百分比情况。记录病灶内特征,包括支气管气相、小叶间隔增厚。记录胸腔积液、心包积液、增大淋巴结(淋巴结短径≥1 cm)及肺内基础病变情况。由于样本数量较小,数值变量结果不符合正态分布,因此数值变量通过中位数(四分位数范围,IQR)表示。分类变量通过例数(占总数百分比)表示。
所有患者大部分为男性(7/10),中位年龄为74.5岁(51.3,77.5)。发现症状至入院中位时间为7.0 d(5.0,10.0)。9例(90%)患者有发热症状,入院前最高体温中位数为38.8 ℃(38.0,-39.2),其次最常见的症状为咳嗽、咳痰及乏力。5例患者既往存在高血压、冠心病病史。实验室检查所有患者均表现为CRP增高,中位值:84.5 mg/L(46.2, 95.2)mg/L、淋巴细胞消耗,中位值:0.48×109/L,(0.39,0.94),见表2。
本组患者均为双侧多发病灶,所有患者5个肺叶均有受累。与轻型及普通型COVID-19肺炎患者不同,6例患者肺野内带有病灶受累。4例患者病变占肺叶体积达51%~75%。所有患者均有典型的GGO病灶,并明显的“铺路石”改变及支气管气相,3例患者合并小叶间隔增厚。同时7例患者合并实变,实变占病灶体积从1%~75%不等,2例患者实变占所有病灶体积50%以上。4例患者出现胸腔积液,2例患者肺内有肺气肿的基础疾病表现。本组患者无心包积液及增大淋巴结表现(表3)。

表2 10例重型及危重型COVID-19肺炎患者一般资料[n(%), M(QR)]

图8 胸部CT图像 A~D:胸部CT显示双肺弥漫性磨玻璃密度病变,累及五个肺叶,病灶范围占肺野90%以上。内中外带及肺门旁均可见病灶累及。双肺下叶背侧胸膜下可见合并肺实变影(粗箭头),占所有病灶范围25%以下,病灶内见支气管气相。双肺支气管壁无明显增厚。双肺上叶见多发局限性肺气肿(细箭头)
以57岁男性COVID-19肺炎患者为例,患者咳嗽、咳痰伴发热1周,入院体温38.7 ℃,呼吸20次/min,SPO278%,氧分压43 mmHg,氧合指数130 mmHg,符合重型患者标准。WBC计数2.83×109/L,淋巴细胞计数0.41×109/L(图8)。
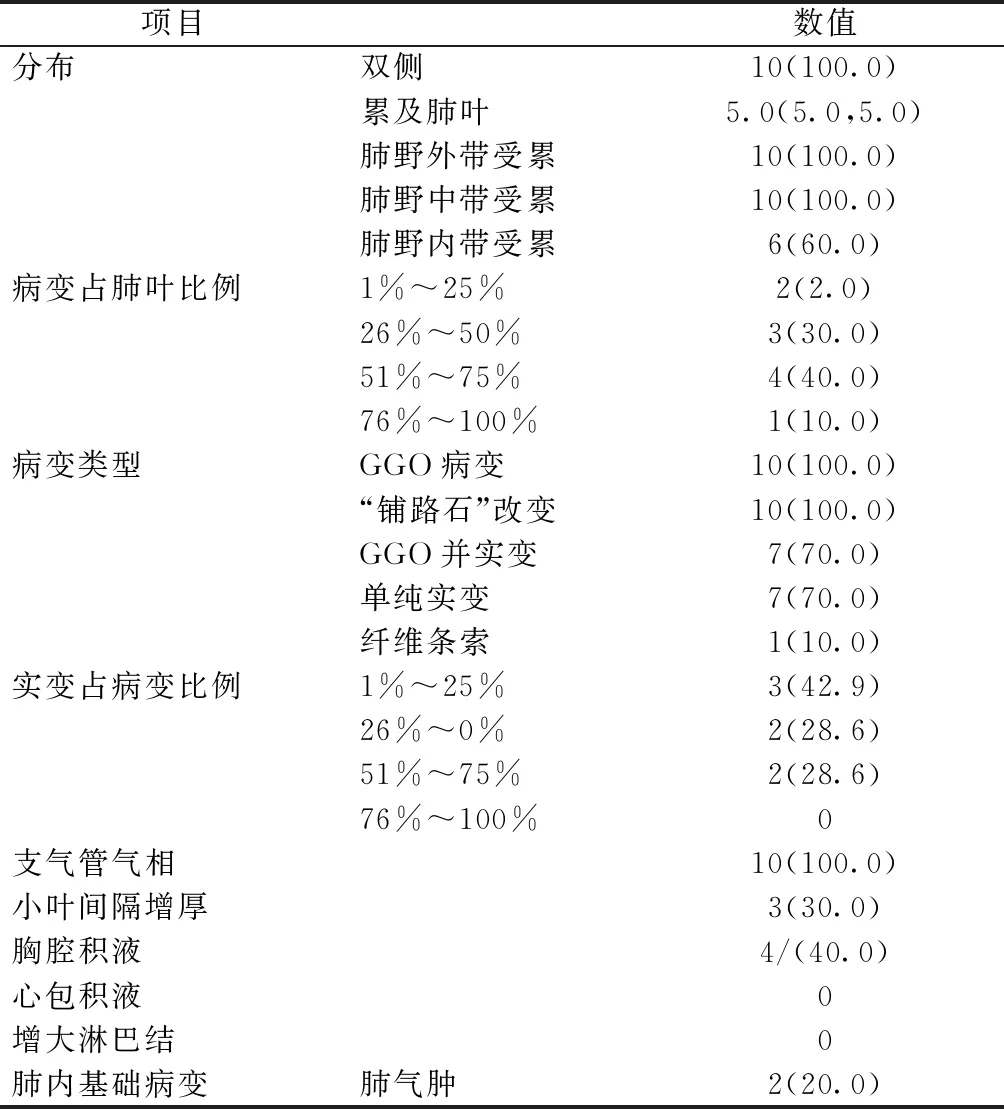
表3 10例重型及危重型COVID-19患者胸部CT影像表现[n(%)]
5.讨论
自2019年12月初以来,短短不到3月的时间,COVID-19疫情在全国呈现蔓延、爆发趋势,全国34个省市和地区均出现确诊病例[19]。随着全国各界的共同努力,病毒检测方法的完善和丰富,目前疑似病例存量获得了大量的释放,新增确诊病例数已经出现明显放缓,但大量重症患者仍然居高不下,每日新增死亡病例数依然较高。在继续维持和加强疫情传播控制及筛查工作的同时,重症患者的有效治疗逐渐成为临床抗击疫情工作的重要内容。
胸部CT在本次疫情抗击过程中发挥了巨大的作用。由于疫情初期缺乏准确的病毒检测手段,通过传统的口咽拭子采集样本进行RT-PCR检测假阴性率较高[7-9]。而胸部CT能够早期发现COVID-19肺炎患者典型的病毒性肺炎的肺内征象,被临床上广泛用于疑似患者的筛查和检出。并在一定时期内,作为临床诊断标准,在湖北省的病例确诊工作中发挥了至关重要的作用[10]。但是和其他病毒导致的肺炎相比,COVID-19肺炎肺内征象缺乏特异性,同时与心衰及肺内其他间质性病变表现具有一定重叠,因此仅通过CT进行确诊,会产生一定的假阳性结果,因此在湖北省以外的省市和地区并不作为临床诊断标准。研究表明,COVID-19肺炎患者肺内CT影像征象对于评价患者治疗效果,能够提供客观的临床信息[12]。因此,现阶段胸部CT除了继续发挥筛查和检出疑似患者的作用,在疾病及患者治疗管理方面也起着重要的临床作用。
虽然由于个体差异和病程的原因,不同COVID-19肺炎患者间、同一患者不同部位之间CT影像均可以呈现出不同的影像表现。但仍然具有一定的规律和共性,包括病灶的分布、密度特点、典型的“铺路石”改变等。目前轻症COVID-19肺炎患者的影像学表现已经得到了详细的描述,但重症患者肺部影像学特征尚不明确。我们的经验显示,重症患者相对于轻症患者,病变累及范围相对更广,累及肺野中带和内带的比例相对更高,甚至累及肺门区域。同时初诊时,肺实变的发生率更高。总结及观察重症患者胸部CT影像特征,对于临床早期病情预警及监测、治疗效果评价将会产生重要临床价值。
目前已经发布了少量COVID-19肺炎患者肺部病理结果。随着进一步病理研究的开展,临床对于肺部病理表现的进一步认识,胸部CT征象的解读将会更加准确、清晰。胸部CT在接下来的疫情抗击过程中必将发挥更加重要的价值。

