胆囊息肉样病变直径对判断息肉性质的价值分析*
宋彦伟,程 军,罗 威,蒋丽萍
胆囊息肉是肝胆外科的常规疾病。随着影像学技术的普及应用,胆囊息肉的发现变得越来越普遍,其常见的病理学类型包括胆固醇息肉、腺瘤性息肉、炎症性息肉和胆囊腺肌症等[1,2]。由于胆囊癌预后较差,鉴别良性息肉与恶性息肉十分重要,但腹部超声和计算机断层扫描等影像学技术目前还不足以区分良恶性息肉,而术前确定息肉性质还很必要[3,4]。虽然胆囊息肉的自然病程尚不完全清楚,当以10 mm作为胆囊息肉患者手术指证时,术后息肉病理学检查发现很多是良性的,同时研究也表明,当息肉直径超过10 mm后,发生恶变的风险也较高[5-7]。我们回顾性分析了行胆囊切除术治疗的胆囊息肉患者的病历资料,以探讨确定胆囊息肉性质的方法。
1 资料与方法
1.1 临床资料 2010年1月~2019年3月我科诊治的胆囊息肉患者420例,男性187例,女性233例;年龄在35~72岁之间,平均年龄为(48.1±7.5)岁。所有患者均经腹部彩超检查诊断胆囊息肉,并经术后组织病理学检查确定为胆囊良性息肉或息肉癌变。本组包括良性胆囊息肉388例,恶性胆囊息肉32例;胆囊直径为7(2,34)mm;单发性息肉235例,多发性息肉185例;存在胆囊结石171例;血清癌胚抗原(CEA)[1.5(0.2,10.4)]μg/L;CA19-9[7.6(0.7,56.9)]μg/L;152例伴有临床症状,包括上腹部闷胀不适、右上腹疼痛或绞痛、恶心、消化不良或黄疸;空腹血糖为(5.7±1.2)mmol/L。本研究经我院医学伦理委员会审核通过,患者及其家属签署知情同意书。
1.2 治疗方法 采用开放或腹腔镜胆囊切除术治疗。在行开放胆囊切除术时,采用全身麻醉,选择右上腹经腹直肌切口,术中选择顺行胆囊管切除或逆行胆囊底部切除。暴露胆囊管及胆囊动脉后予以结扎,切除胆囊,常规放置腹腔引流管;在行腹腔镜胆囊切除术时,采用全身麻醉,气腹压力维持在8~12 mmHg之间,主操作孔位于剑突下1 cm,另在锁骨中线与肋缘和腋前线与肋缘下方分别行两个5 mm切口,作辅助操作孔。术中选择顺行胆囊管切除或逆行胆囊底部切除,仔细解剖胆囊三角,充分游离胆囊管,距胆总管5 mm处放置钛夹,在钛夹间切断胆管,分离胆囊动脉后夹闭并切断。常规不放置腹腔引流管。当术中操作出现出血或胆漏时,在胆囊床下放置引流管。
1.3 统计学分析 应用SPSS 18.0对数据进行统计学分析,P<0.05为差异具有统计学意义。对符合正态分布的计量资料以(±s)表示,采用t检验,对偏态分布的计量资料以[M(P25,P75)]表示,采用Wilcoxon秩和检验比较,计数资料采用卡方检验;采用多因素Logistic回归分析确定胆囊癌发生的危险因素,同时绘制受试者工作特征曲线(ROC曲线),计算不同胆囊息肉直径预测息肉恶变的曲线下面积(AUC)、敏感性和特异性。
2 结果
2.1 良恶性胆囊息肉患者一般资料比较 良性胆囊息肉患者年龄显著小于恶性胆囊息肉患者(P<0.05),良性胆囊息肉直径显著小于恶性胆囊息肉直径(P<0.05)。良恶性胆囊息肉患者性别构成、胆囊息肉数目、胆囊结石、癌胚抗原、CA19-9、临床症状和空腹血糖等均无显著统计学差异(P>0.05,表1)。对年龄及胆囊息肉直径进行多因素分析,发现胆囊息肉直径是影响胆囊息肉性质的独立危险因素(P<0.05,OR=1.52,95% CI:1.36 ~1.69)。
表1 良恶性胆囊息肉患者单因素[%,(±s),M(P25,P75)]分析
与恶性胆囊息肉患者比,①P<0.05
良性(n=388) 恶性(n=32)年龄(岁) 46.6±8.7①性别男52.6±11.4 175(45.1) 12(37.5)女213(54.9) 20(62.5)息肉直径(mm) 6(2,27)① 16(8,34)息肉数目单发 214(55.2) 21(65.6)多发 174(44.8) 11(34.4)胆囊结石有162(41.8) 9(28.1)无226(58.2) 23(72.9)癌胚抗原(μg/L) 1.5(0.2~7.1) 1.7(0.5~10.4)CA19-9(μg/L) 7.4(0.7~47.1) 8.5(0.8~56.9)空腹血糖(mmol/L) 5.7±1.2 5.6±1.4
2.2 胆囊息肉直径预测胆囊癌的价值分析 在32例胆囊癌患者中,仅1例(3.1%)息肉直径<10 mm(为8 mm);在胆囊息肉直径为10~11 mm的114例(29.4%)患者中,未发现胆囊癌;在胆囊息肉直径为12~13 mm的76例(19.6%)患者中,有2例(6.3%)为胆囊癌;在剩余29例(90.6%)胆囊癌患者息肉直径均>13 mm。绘制胆囊息肉直径ROC曲线,得出 AUC为0.89(0.85~0.93)。当息肉为13 mm时,诊断胆囊癌的敏感性和特异性分别为91.0%和71.8%,13 mm可视为预测胆囊癌的最佳截断点(图1,表2)。
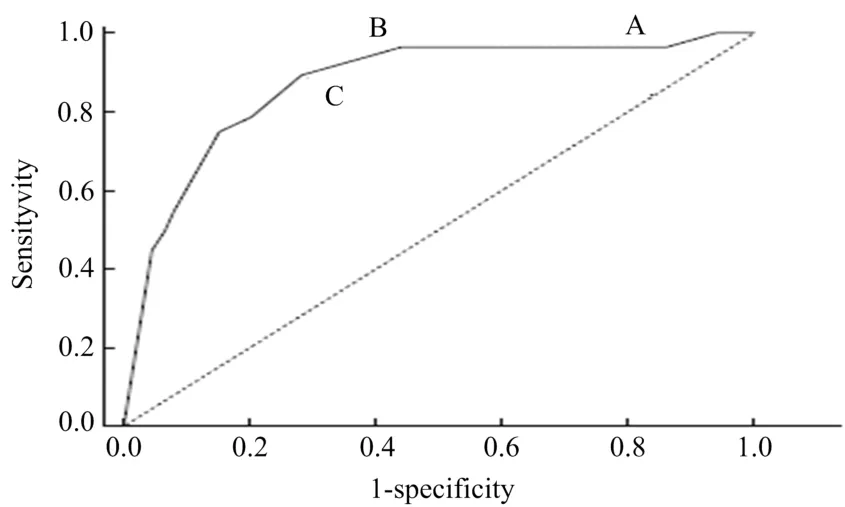
图1 胆囊息肉直径ROC曲线 AUC为0.89(0.85~0.93),ROC曲线中A、B、C分别对应的胆囊息肉直径为10 mm、12 mm和13 mm

表2 不同胆囊息肉直径预测息肉恶变的诊断效能(%)
3 讨论
随着我国人口老年化进程的加剧、生活饮食习惯的改变,胆囊息肉发病率逐年增加。作为肝胆专科较为常见的疾病,胆囊息肉的术后病理学检查会发现其中有一部分存在恶性的可能,而病情一旦进展至胆囊癌阶段,预后很差。胆囊息肉常见的危险因素包括息肉直径大于10 mm、年龄超过50岁和伴有胆囊结石等,在本研究中,可以发现恶性胆囊息肉的危险因素主要为息肉直径的大小,这一结果与既往的研究结果类似[8,9]。
胆囊息肉直径大小一直被认为是一个重要的临床预后影响因素。目前的大多指南建议将息肉大小为10 mm或更大作为实施胆囊切除术的手术指证。有一项韩国的研究报道称随着彩超的应用普及和超声技术的发展,越来越多较小的胆囊息肉在临床中被发现,息肉的平均大小为5 mm(1~18 mm),其中直径>10mm的病例数只占整体的3.5%[10]。接着,这项研究对实施胆囊切除术的患者术后病理学检查结果进行了回顾,发现这些偶然发现的较小直径的息肉并无胆囊癌病例发生,仅有3例为腺瘤,提示这些胆囊息肉的恶性风险较低。因此,针对这些患者予以胆囊切除术在一定程度上也被认为是过度治疗。在本研究中,共有32例恶性胆囊息肉患者,仅1例息肉直径<10 mm。本研究继续探讨了胆囊息肉直径大小对胆囊癌的预测情况。通过回顾研究发现大小在10 mm至13 mm的息肉,其恶性程度较低,多为良性、非肿瘤性息肉,特别是在10 mm至11 mm的息肉患者中,无一例被发现为恶性,表明这些患者仍可以观察而不急于行胆囊切除术。应用ROC曲线计算发现当息肉为10 mm时,预测恶性息肉的敏感性和特异性分别为98.2%和19.6%,随着息肉直径的增加,在保证敏感性不变时,特异性继续上升,当息肉为13 mm时,预测恶性息肉的敏感性和特异性达到最佳诊断效能(分别为91.0%和71.8%),在14 mm以后,诊断效能随即降低,特别是敏感性迅速下降至<80.0%。所以,本研究将13 mm视为预测胆囊癌的最佳临界点,如果将13 mm作为胆囊息肉患者施行胆囊切除术的手术指证,可以防止一半以上患者不必要施行胆囊切除术,同时尽可能低地降低胆囊息肉恶变的风险。
本研究还有一些病例术后组织病理学检查为胆囊腺瘤。根据目前的研究结果,提示胆囊腺瘤在胆囊癌发病机制中的作用是有争议的[11,12]。研究人员认为腺瘤在胆囊癌的某些病例中可能起一定的作用。胆囊腺瘤-胆囊癌顺序是Kozuka et al首先提出的,他们对1605例切除的胆囊标本进行回顾性研究,发现在79例浸润性癌中有15例(19%)患者有腺瘤恶变或腺瘤残留的证据。然而,这些病变合并发生的概率很低,通常在0.14% ~1.1%之间[13]。TP53基因在胆囊不典型增生、原位癌和浸润性癌中经常被发现,WistubaⅡ对胆囊腺瘤组织进行了分子水平的研究,并没有检测到TP53基因突变,他们认为腺瘤并不能作为浸润性胆囊癌的癌前病变[14]。类似地,在早期胆囊癌的研究中也没有发现腺瘤残留的证据,结果表明腺瘤-癌序列的发生在胆囊病变中的重要性不及在其他消化道器官肿瘤[15]。
许多研究表明,恶性胆囊息肉在50岁以上的患者中更为常见[16-18]。我们的研究证实,患者的年龄与发展为恶性息肉的风险有关,良性胆囊息肉患者平均年龄明显低于恶性者,两者差异具有统计学意义,但多因素分析发现,年龄并不能作为影响胆囊息肉性质的独立危险因素(P>0.05)。研究发现患者的年龄、胆囊息肉直径、胆囊息肉数目均是影响胆囊息肉恶变的独立危险因素[19]。这些差异需要今后更多大型的临床研究进行进一步分析。胆囊息肉一般不会引起临床症状,最常见出现的症状为上腹部闷胀不适,一般情况下症状较轻,大多可耐受,若病变位于胆囊颈部时,可影响胆汁的排空,常可在餐后发生右上腹疼痛或绞痛,尤其在脂餐后。有人在74例接受胆囊切除术的胆囊息肉患者中,发现91%患者有症状,最常见的症状是右上腹疼痛、恶心、消化不良和黄疸[20]。然而,大约60%患者同时伴有胆囊结石,因此尚不清楚这些症状是由结石还是息肉引起的。存在胆囊息肉的患者如果出现上述症状应被视为胆囊恶性疾病的危险信号[11]。
总之,当患者在行腹部彩超检查时,发现直径>13 mm胆囊息肉时提示息肉恶变的可能性较大,强烈建议进行胆囊切除术治疗,而对于直径<13 mm的胆囊息肉,其息肉恶变风险可能较低,在定期复查随访观察下,密切注意其变化。当然,息肉大小是否是决定医疗决策的依据,还需要综合考虑临床其他情况,以作出科学的判断。

