膀胱镜下膀胱肿瘤激光切除术与电切术的临床疗效对比研究
李 超,于志勇
(山东省肿瘤防治研究院,山东 济南,250117)
膀胱肿瘤是泌尿系统最常见的恶性肿瘤之一,多见于男性,近年发病率不断上升[1],其中90%以上为尿路上皮癌,可分为非肌层浸润性膀胱肿瘤(non-muscle invasive bladder tumor,NMIBT)与肌层浸润性膀胱肿瘤,其中NMIBT为肿瘤局限于黏膜(Tis、Ta)及黏膜下层(T1),尚未侵及膀胱肌层的膀胱肿瘤,占膀胱初发肿瘤的75%~85%[2]。随着体检的普及、监测技术的提高,NMIBT的发病数量较前明显提高。外科手术切除瘤体联合术后规律性膀胱灌注治疗被认为是治疗NMIBT的最佳方法。国内外指南均将膀胱肿瘤电切术作为治疗NMIBT的主要手术方式。膀胱肿瘤电切术具有手术创伤小、术后康复快且可重复进行等特点,但也存在术中出血较多、闭孔神经反射及膀胱穿孔等并发症发生率较高、术后复发率较高等不足。随着激光技术在泌尿外科领域的逐步推广,包括肾结石、前列腺增生、尿道肿瘤及狭窄等泌尿外科疾病均可借助激光技术进行手术[3]。激光技术已有应用于膀胱肿瘤的临床实践,从较早的钕激光到钬激光、铥激光及绿激光等,先后被应用于膀胱肿瘤的治疗[4-6],并且膀胱肿瘤汽化术、剜除术等多种术式也得到推广应用。激光成为NMIBT新的治疗方法。已有报道将绿光技术应用于膀胱肿瘤的汽化治疗,疗效较好。但汽化术无法获得完整的病理学标本,不便于进行肿瘤的病理学分期,不利于判断预后及后续治疗方案的制定。本文回顾性分析了2012年11月至2014年8月收治的163例施行膀胱肿瘤激光切除或电切术患者的临床资料,对比分析两种术式的临床效果及安全性。
1 资料与方法
1.1 临床资料 选择2012年11月至2014年8月施行膀胱肿瘤激光切除或电切术的163例患者,其中激光切除术组85例(激光组),电切组78例。纳入标准:(1)经泌尿系B超、泌尿系CT、膀胱镜及病理学检查证实为尿路上皮肿瘤;(2)根据膀胱肿瘤2009 TNM分期系统确定肿瘤分期为Tis、Ta或T1,即NMIBT。排除标准:(1)合并泌尿系统上尿路肿瘤;(2)合并尿路结石、前列腺增生症及尿道狭窄等明显影响手术进程的并发症。术前均取得患者及家属的知情同意,本研究经医院伦理委员会同意。
1.2 手术方法 激光组:采用非接触性绿激光(三硼酸锂激光)治疗系统,额定输出汽化切割功率为80~160 W,电凝功率为30~40 W。根据肿瘤位置及术中需要选择使用直束光光纤或侧束光光纤。采用硬膜外麻醉,患者取截石位,连接摄像监视系统,直视下将操作镜通过尿道置入膀胱,观察膀胱内肿瘤的位置、形态、大小、数量、双侧输尿管开口及喷尿情况。用生理盐水进行持续膀胱内循环冲洗,将绿激光光纤通过膀胱镜操作孔置入膀胱,初始激光功率调节为80 W,术中根据实际需求适当调节功率。位于膀胱侧壁、后壁及三角区的膀胱肿瘤,多选用直束光光纤,而对于膀胱顶壁及前壁部位的膀胱肿瘤,多采用侧束光或联合应用直束光与侧束光光纤。距肿瘤边缘周围2 cm黏膜处行环形切割作为切除标记,以切除标记为基准,逐步切割至肌层,将肿瘤瘤体孤岛化,后沿肌层将肿瘤瘤体及连带的部分肌肉组织与肿瘤瘤床切割分离,对瘤床进行汽化止血(图1~图6)。对于输尿管口附近的肿瘤,为避免损伤输尿管口,常规于切割前留置输尿管支架管。采用Elik冲洗器完整取出切除的瘤体,对于肿瘤瘤体直径>3 cm整块取出有困难的患者,可将肿瘤瘤体纵向切割后分块取出。瘤体取出后向膀胱内灌注无菌蒸馏水循环冲洗数次,检查无出血后常规留置F22三腔导尿管。电切组:采用硬膜外麻醉,患者取截石位,采用26 Fr Olympus等离子电切镜,连接摄像监视系统,直视下进入膀胱,观察膀胱肿瘤位置、大小、数量等基本情况,并判断需要切除的范围。术前向膀胱内灌注生理盐水,使膀胱处于半充盈状态,术中用生理盐水进行持续膀胱内循环冲洗,将电切环通过膀胱镜操作孔置入膀胱,电切功率为160 W,电凝功率为60 W,术中根据需要调整功率。对于肉眼可见的粗大血管予以电凝,自瘤体顶部逐层切除瘤体至肌肉层。对于瘤体边缘2 cm内的正常组织黏膜进行电灼,至暴露正常肌纤维组织。应用Elik冲洗器将切除的肿瘤组织全部吸出,后向膀胱内灌注蒸馏水循环冲洗数次,常规留置F22三腔导尿管。
1.3 术后处理 患者病理组织完整取出后均置于4%甲醛溶液固定,后送至病理科进行病理诊断,诊断依据为WHO 2004组织学分级标准及UICC 2009 TNM分期指南。术后常规应用抗生素2 d,以预防泌尿系感染。术后待尿液清亮后1 d可拔除导尿管,如出血较多可行膀胱冲洗。排除术后明显肉眼血尿,术后24 h内应即刻行膀胱灌注化疗,随后规律行膀胱灌注,间隔1周1次,共8次;后间隔1个月1次,持续至术后2年。术后定期复查,每3个月进行1次泌尿系及腹部B超、膀胱镜检查,至术后2年;术后第3年每6个月进行1次上述复查。
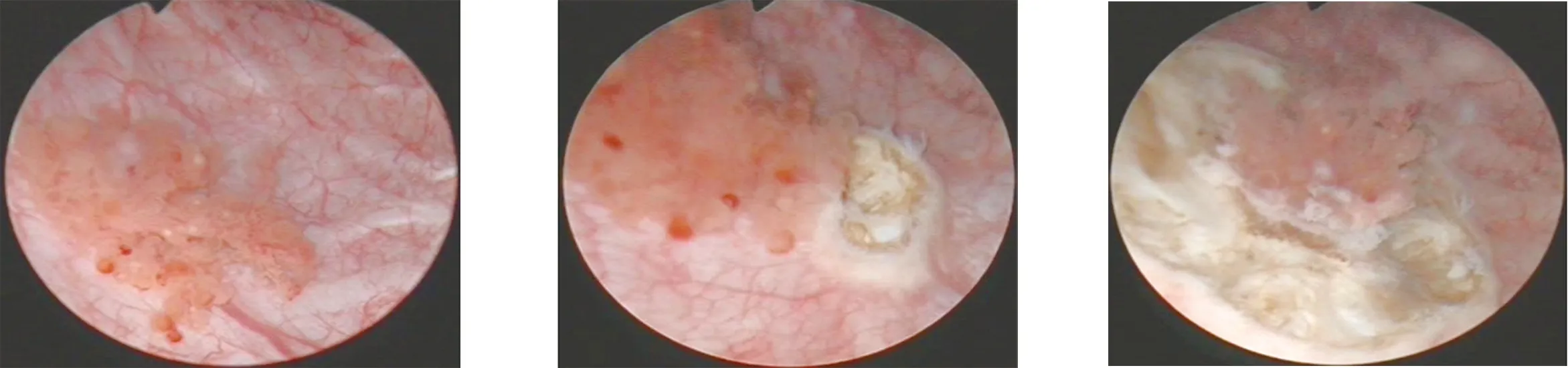
图1 镜下观察肿瘤位置、大小、数 图2 距肿瘤边缘2 cm黏膜处作切 图3 沿标记环形切割肿瘤边缘 量等 除标记 至肌层

图4 将肿瘤瘤体孤岛化 图5 将瘤体从根部完整掀起 图6 对瘤床进行汽化止血
1.4 数据收集 记录并统计患者的一般基本信息,包括年龄、性别、临床症状等,以及肿瘤基本特性,包括肿瘤位置、大小、数量、病理学分级及分期等;统计分析手术时间、术中出血量、闭孔神经反射与膀胱穿孔等并发症发生率、术后导尿管留置时间、术后住院时间、随访无瘤生存情况、复发率等。
2 结 果
163例手术均顺利完成,无中转手术,术后患者恢复顺利。两组患者术前一般资料差异无统计学意义(P>0.05)。见表1。激光组手术时间短于电切组,两组差异有统计学意义。激光组未出现闭孔神经反射,发生1例膀胱穿孔,但未出现大出血;电切组出现6例闭孔神经反射,2例膀胱穿孔,其中1例患者因出血较多,术后输血治疗。激光切除组术后无一例出现尿道狭窄,而电切组出现1例。激光组术中出血量低于电切组,两组差异有统计学意义(P=0.041)。激光组留置导尿管时间短于电切组,两组差异有统计学意义(P=0.036)。两组术后住院时间差异无统计学意义(P=0.489)。见表2。
患者术后随访3年,激光组5例复发,电切组中7例复发,证实无肌层浸润后,上述患者均再次行电切术,余者未见肿瘤复发与转移。术后3年总体复发率差异无统计学意义。术后3年无瘤生存率差异无统计学意义(P=0.406),见图7。


组别年龄(岁)性别(n)男女肿瘤数量(n)单发多发肿瘤直径(cm)肿瘤位置(n)前壁后壁侧壁三角区膀胱颈T分期(n)TisTaT1组织学分级(n)PUNLMP低级别高级别激光组62.3±9.4275839461.78±0.65113763 182154931195610电切组62.8±7.9245439391.76±0.66153349 22193532214559t/χ2值0.3670.0190.0340.2442.4421.8880.087P值0.7140.8910.9730.8070.6550.3890.957
Tis:原位癌;PUNLMP:低度恶性潜能尿路上皮乳头状肿瘤
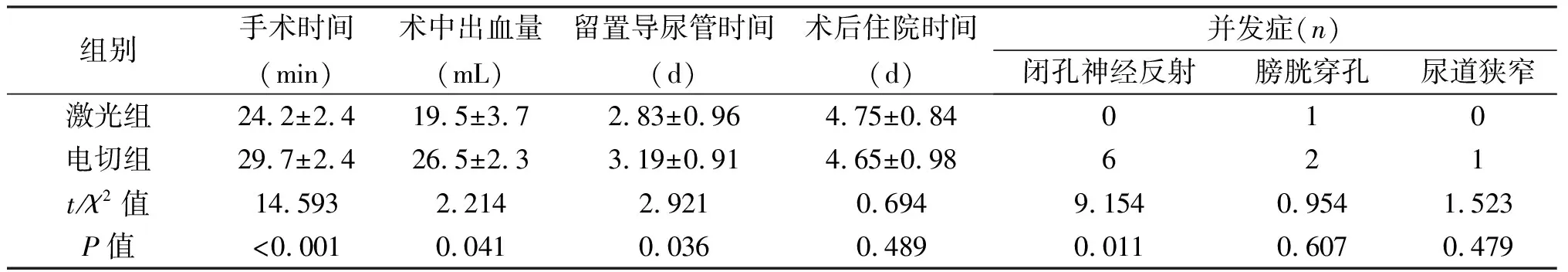
组别手术时间(min)术中出血量(mL)留置导尿管时间(d)术后住院时间(d)并发症(n)闭孔神经反射膀胱穿孔尿道狭窄激光组24.2±2.419.5±3.72.83±0.964.75±0.84010电切组29.7±2.426.5±2.33.19±0.914.65±0.98621t/χ2值14.5932.2142.9210.6949.1540.9541.523P值<0.0010.0410.0360.4890.0110.6070.479
3 讨 论
NMIBT的标准治疗方案为肿瘤切除联合术后膀胱灌注化疗或免疫治疗。10%~67%的患者于术后1年内出现膀胱内肿瘤复发,其中16%~25%的患者还会发生肿瘤进展[7]。不同病理学分期的NMIBT术后复发与进展危险性不同,T1期NMIBT术后复发及肿瘤进展的可能性明显高于Ta期。有研究者认为,术后病理证实为高级别T1期的NMIBT应于术后短期内进行二次电切,甚至可考虑立即接受根治性膀胱切除术[8],而低危、中危NMIBT术后仅需行膀胱灌注化疗或免疫治疗即可。因此,完整切除肿瘤瘤体及准确的术后病理分期诊断对于NMIBT的综合治疗至关重要。
国内外指南均将膀胱肿瘤电切术作为NMIBT手术治疗的标准方案。鉴于电切技术较好的切割与止血效果,膀胱肿瘤电切术可较为完整的切除肿瘤瘤体,并且基底部的病理活检对于诊断病理学分期也具有较好效果。但电切技术的物理电效应却影响了它的推广使用,尤其位于侧壁的膀胱肿瘤,容易引起闭孔神经反射,甚至出现膀胱穿孔或大出血,无疑在很大程度上增加了手术难度与风险。此外,鉴于电切环的弧度特征及切割深度的限制,电切术的操作流程多是将肿瘤瘤体逐层切除,直至肌层,并取基底部组织进行病理学诊断,而无法将肿瘤瘤体直接完整剜除,并且电切环的热效应会增加肿瘤病理学诊断分期的难度。需要新的技术手段替代电切技术,以克服上述缺点。

图7 两组的Kaplan-Meier生存曲线
激光技术在泌尿外科领域的应用较广,肾结石、前列腺增生、尿道肿瘤及狭窄等泌尿外科疾病均可借助激光技术治疗。鉴于激光技术的精确切割能力及出色止血效果,已被应用于膀胱肿瘤的切除术。1978年Staehler等首次报道应用钕激光进行膀胱肿瘤凝固汽化术。此后,钬激光、铥激光及绿激光等也先后应用于膀胱肿瘤的治疗,并且膀胱肿瘤汽化术、剜除术等多种术式也被众多临床试验所应用。
绿激光是波长1 064 nm的钕激光经过KTP/LBO晶体转换而成的532 nm激光,因其波长的光在可见光谱中为绿色,故被称为绿激光。绿激光具有很好的血红蛋白亲和性,能被高度吸收,具有很好的止血效果,但不易被水吸收。绿激光的组织穿透深度仅为800 μm,能将能量集中在浅层组织,形成浅层组织的薄层凝固带,减少对深层组织的热损伤,因此绿激光汽化术是较为安全有效的异常组织去除术。绿激光的应用报道最早见于1995年的80 W KTP绿激光前列腺增生汽化术,并被众多国内外临床学者所认可、应用[9]。近年,绿激光在膀胱肿瘤治疗中的临床试验层出不穷,普遍认为绿激光膀胱肿瘤汽化术的安全性及临床疗效均较为可观[10-11]。不足之处是缺乏肿瘤组织进行病理学分期诊断。鉴于绿激光精确的切割深度、出色的凝血效果及其他多种激光技术在膀胱肿瘤切除术上的成功实践,我中心较早开展了绿激光膀胱肿瘤切除术的临床试验性操作,并取得了较好的临床疗效。
本研究中,激光组手术时间明显短于电切组,主要归功于激光切除术良好的止血效果,无需反复寻找出血点进行止血,节省了手术时间,同时直接由底部剜除肿瘤组织可节省术中切除时间。此外,术者操作经验丰富、技术熟练也有助于缩短手术时间。激光组术中出血量少于电切组,可见绿激光的止血效果优于电切技术。激光组中仅1例患者由于肿瘤位于膀胱前壁且直径较大,手术视野欠佳而发生膀胱穿孔,予以留置尿管1周,拔除尿管后恢复良好,余者均未发生闭孔神经反射、膀胱穿孔及术后尿道狭窄等并发症。电切组出现6例闭孔神经反射,均发生于侧壁肿瘤患者,其中2例发生膀胱穿孔,1例因出血较多予以术后输血治疗,均留置导尿管1~2周后恢复良好,但1例患者术后出现尿道狭窄,分析原因,可能与电切术中操作镜鞘直径较粗、手术操作时间较长,且患者本身瘢痕体质有关,经过规律性的尿道扩张,术后恢复较好。患者均于术后1周内拔除导尿管,拔除导尿管后除3例合并前列腺增生症的老年男性患者出现排尿困难外,其他患者均排尿畅通。激光组术后留置导尿管时间短于电切组,主要归因于电切术后膀胱内微小出血灶存在较多,导致术后尿中持续含有较多红细胞,延长了术后导尿管的留置时间。两组术后住院时间差异无统计学意义,其原因是术后患者均需等待病理结果后方可出院,一定程度上延长了术后住院时间,影响了统计学的对比。
在术后病理学分期诊断中,两组病理学分期结果差异无统计学意义,但激光组中T1期患者所占比例高于电切组,前者所获得的完整标本能同时包含黏膜层与固有层,易于进行肿瘤病理学分期判断,而后者切割所得的各层组织及基底部组织的活检对于判断肿瘤的病理学分期难度较大,因此,我们考虑前者的病理学分期在准确程度上高于后者,能避免出现分期评估过低,导致延误术后综合治疗方案的制定。
值得一提的是,除直束光光束,激光光纤还能通过光纤顶端的石英晶体反射形成70度侧束光光束,在红色光斑指示下,精确完成组织的汽化、切割及止血。位于侧壁、后壁的膀胱肿瘤,单纯的直束光光纤便可完成直接剜除,但对于电切术难以操作的膀胱顶部与前壁,联合应用侧束光、直束光或单纯的侧束光光纤便可较为安全、有效的剜除整个瘤体,从而减少了手术盲区。
激光切除术不切割肿瘤瘤体,并且激光为非接触式激光,不对肿瘤瘤体产生挤压,从而避免了肿瘤细胞膀胱内播散的可能,理论上能减少膀胱内肿瘤复发的可能,但我们术后随访3年,两组患者术后复发率差异无统计学意义,可能与我们的临床试验样本数量较少、难以形成显著对比有关。此外,作为回顾性分析,在病例组与对照组的临床数据对比方面难以形成随机对照试验结果的显著性差异。尽管如此,激光切除术在减少术中并发症、术后病理分期更准确等方面的优势仍可使其成为治疗NMIBT的一种重要的替代术式,尤其存在凝血异常的患者。
膀胱镜下膀胱肿瘤激光切除术具有手术时间短、并发症少等优势,完整切除膀胱肿瘤能避免肿瘤细胞在膀胱内播散的可能,对于肿瘤精确的病理学分期判断十分重要,因此膀胱肿瘤激光切除术是治疗NMIBT安全、有效的可选术式,但仍需大量人群的随机对照研究来验证其安全性与有效性。

