小儿先天性胆管扩张症的诊治:附44例报告
唐能,宰红艳,朱勤,姜炜,纪连栋,肖广发,何群,李宜雄
(中南大学湘雅医院 1.胰胆外科 2.小儿外科,湖南 长沙 410008)
先天性胆管扩张症(Congenital biliary dilatation,CBD)是小儿胆道畸形常见疾病之一,可发生于肝内和肝外胆管的任何部位,好发于东方国家,在日本新生儿的发病率为1:1 000,而在西方国家为1:50 000~150 000,女性多见,男女之比约为1:3~4[1-5]。临床上CBD并不罕见,分型复杂,症状不典型,手术难度高,并发症多。CBD患者并发症发生率为20%,常见并发症包括胆道结石、胰腺炎、胆道癌变、复发性胆管炎、门静脉高压症、自发性囊肿破裂等[6-8]。CBD分型方法较多,主要采用的分型为Todani分型,鉴于Todani分型未能区分肝内胆管扩张类型,且对肝外胆管扩张的分型也易于混淆,董家鸿等[9]于2013年根据囊状扩张病变累及胆管树的部位及病理特征将胆管扩张症(biliary dilatation,BD)分为5种类型(董氏分型),并对于不同分型的胆管囊状扩张症提出了不同的治疗策略和手术方法,更有利于CBD的诊治。中华医学会外科学分会胆道外科学组[10]于2017年制定了BD的诊断和治疗指南进一步规范了BD的诊治。近20年来,腹腔镜及机器人手术越来越多的应用于小儿CBD的治疗[11-13],但是小儿肝管较细,腹腔镜及机器人手术治疗小儿CBD后肝管空肠吻合(hepaticojejunostomy anastomosis,HJA) 狭窄的发生率较高[14-16],因此在小儿CBD治疗中开展腹腔镜及机器人手术需要先进的技术技能支持。此外,胆肠吻合方式也是吻合口狭窄的关键因素,目前囊肿切除后胆管空肠Roux-en-Y吻合术被公认为临床疗效可靠的胆肠吻合方式,但术后长期并发症发生率较高,因此国内报道了多种改进的胆肠吻合术式,如便捷法改良胆肠吻合术[17]、闭合空肠输入段改良胆肠Roux-en-Y吻合术[18]和改良胆肠袢式(Warren)吻合术[19]等吻合术,但远期预后尚需验证。本文回顾性分析中南大学湘雅医院44例小儿CBD病例的临床资料,旨在进一步提高对小儿CBD的诊治水平。
1 资料与方法
1.1 一般资料
回顾性分析中南大学湘雅医院2010年6月—2017年8月中南大学湘雅医院收治的44例CBD患儿的临床资料。44例CBD患儿中,女38例,男6例,男女比1:6.3;发病年龄2~161个月,中位发病年龄63个月,主要临床表现为腹痛30例(68.1%)、皮肤巩膜黄染20例(45.5%);其中腹痛伴皮肤巩膜黄染5例(11.4%),腹痛、皮肤巩膜黄染伴发热3例(6.8%),皮肤巩膜黄疸伴发热3例(6.8%),腹痛伴皮肤巩膜黄染及呕吐2例(4.5%),腹痛伴呕吐3例(6.8%),皮肤巩膜黄染伴呕吐2例(4.5%),皮肤巩膜黄染伴腹部包块1例(2.3%)(表1)。主要伴随诊断有急性胆管炎、急性胰腺炎、胆总管结石和胆囊结石等(表2)。
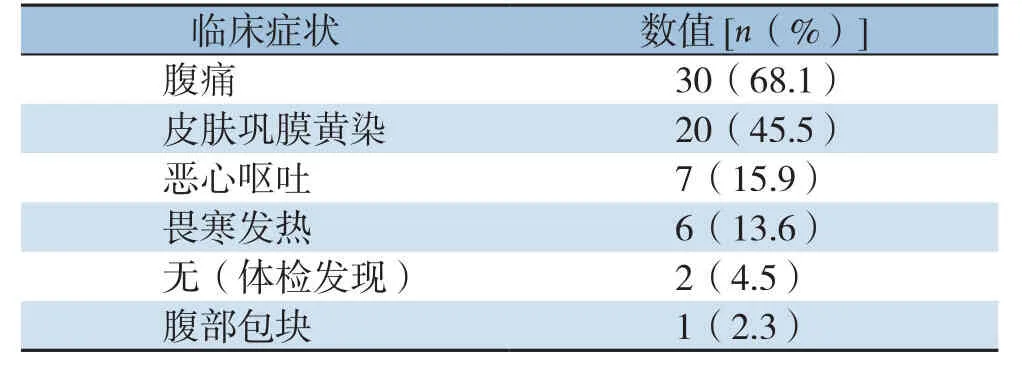
表1 44例患儿临床症状Table 1 Clinical symptoms of the 44 children
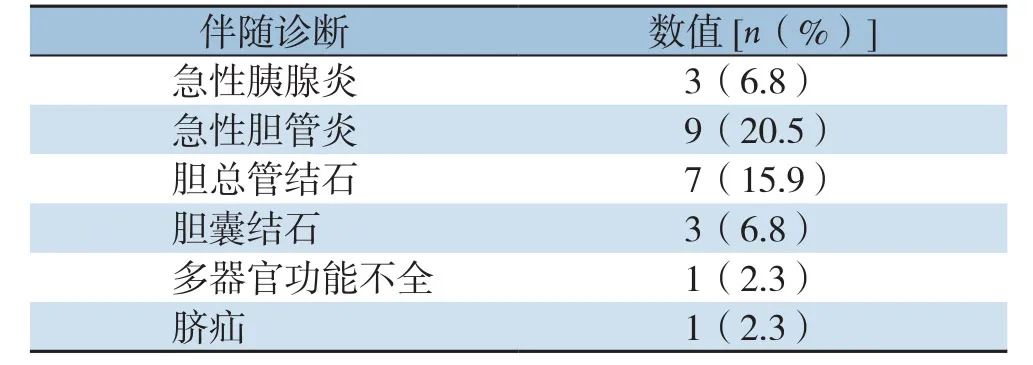
表2 44例患儿伴随诊断Table 2 Diagnosis of concomitant disease of the 44 children
1.2 诊断方法
诊断标准参照日本胰胆管合流异常研究小组(Japanese Study Group on Pancreaticobiliary Maljunction,JSGPM)于2016年发表的CBD的诊断标准(2015版)[15]。所有患儿均行彩超、CT或MRCP检查。
1.3 治疗方法
手术方式根据术前Todani分型、董氏分型及有无胆管炎而选择。对于Todani分型I型的患者行标准的胆囊切除+肝外扩张胆总管切除+胆管空肠Roux-en-Y吻合术。若合并急性胆管炎,因小儿肝内胆管较细,未行经皮肝穿胆道引流术(percutaneous transhepatic cholangio-drainage,PTCD)减黄,一期手术如胆管周围粘连严重分离困难时则行胆总管切开T管引流术,术后3个月再行二期胆总管囊肿根治性切除+肝总管空肠Rouxen-Y吻合术,对于Todani分型IVA型的患儿按董氏分型为D型,根据累及中央肝管的位置决定手术方式,若累及2级及2级以下中央肝管则行胆囊、肝门部扩张胆管、肝外病变胆管切除+肝管空肠Roux-en-Y吻合术;若累及3级及3级以上中央肝管则行胆囊切除+受累半肝切除+肝外病变胆管切除+胆管空肠Roux-en-Y吻合术。
1.4 数据处理
采用SPSS 23.0统计学软件对研究数据进行统计学分析。计量资料以均数±标准差(±s)表示;计数资料以例数(百分数)[n(%)]表示。
2 结 果
2.1 诊断及分型结果
参照JSGPM诊断标准,44例患儿均诊断为CBD。37例行彩超检查,30例(81.1%)考虑CBD,其中1例产前诊断为CBD,产后确诊并手术;32例行CT检查,29例(90.6%)考虑诊断为CBD;20例行MRCP检查,20例(100%)均考虑诊断为CBD,其中18例(90.0%)伴有胰胆管合流异常(PBM),其中胆总管垂直汇入主胰管(C-P)型6例(33.3%),主胰管呈锐角汇入胆总管(P-C)型10例(55.6%),复杂型2例(11.1%)(图1);37例行手术治疗,术后病理诊断均为囊壁纤维组织增生,被覆胆管上皮,伴炎性细胞浸润。
44例患儿按Todani分型:I型34例(77.3%),IVA型 10例(32.7%);按董氏分型:C1型26例(59.1%),C2型 8例(18.2%),D1型8例(18.2%),D2型2例(4.5%)。
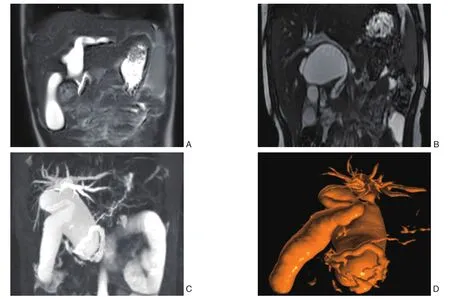
图1 PBM类型 A:C-P型(胆总管垂直汇入主胰管);B:P-C型(主胰管呈锐角汇入胆总管);C-D:复杂型(胆总管下段与胰管汇合,主胰管呈环形)Figure 1 PBM classification A: C-P type (the common bile duct vertically joining into the main pancreatic duct); B: P-C type (the main pancreatic duct joining into the common bile duct with an acute angle); C-D: Complex type (confluence of the lower segment of the common bile duct with the pancreatic duct and the main pancreatic duct presenting a cycle shape)
2.2 治疗结果
44例患儿中37例(84.1%)行手术治疗,30例(81.9%)行一期根治性手术,其中28例行标准的胆囊切除+胆总管囊肿切除+肝总管空肠Roux-en-Y吻合术,1例行腹腔镜下胆囊切除+胆总管囊肿切除+肝总管空肠Roux-en-Y吻合术,1例行胆囊切除+胆总管囊肿切除+左半肝切除+右肝管空肠Roux-en-Y吻合术;7例(18.9%)行二期根治性手术,6例合并急性胆管炎(患儿有发热、肝功能差、术中见胆总管壁水肿、周围粘连严重),术中分离困难而行一期胆总管切开T管引流术,术后3个月再行二期胆总管囊肿切除+肝总管空肠Roux-en-Y吻合术,1例因肝功能差仅行胆总管空肠端侧吻合,6个月后行二期根治性手术。7例(15.9%)未行手术治疗,其中3例为I型CBD,4例为IVA型CBD;治疗方式见表3。一期行胆囊切除+胆总管囊肿切除+肝总管空肠Roux-en-Y吻合术的29例患儿均手术顺利,术中出血(80.0±25.0)mL,无并发症发生,术后住院(8.0±1.6)d。行胆囊切除+胆总管囊肿切除+左半肝切除+右肝管空肠Roux-en-Y吻合术的1例,术中出血150.0 mL,术后恢复良好,术后住院10 d。因急性胆管炎先行胆总管囊肿切开T管引流术后3个月再行胆总管囊肿切除+肝总管空肠Roux-en-Y吻合术的6例患儿,手术均顺利完成,手术过程较困难,术中出血(500.0±125.0)mL,其中1例行外引流术时发现胆总管溃疡,且3个月后再次手术时发现胆总管囊肿十二指肠球部内瘘,术后伤口感染1例,腹腔积液并感染1例(胆总管囊肿十二指肠球部内瘘患儿),术后住院(11.0±4.2)d。1例因肝功能差仅行胆总管空肠端侧吻合术患儿术中出血200.0 mL,术后出现吻合口瘘,术后住院24 d,6个月后行二期根治性手术,术中出血200.0 mL,术后住院7 d。7例未行手术治疗,其中4例为IVA型,3例因为IVA型需切肝脏,家属拒绝手术,症状均得到控制后出院。
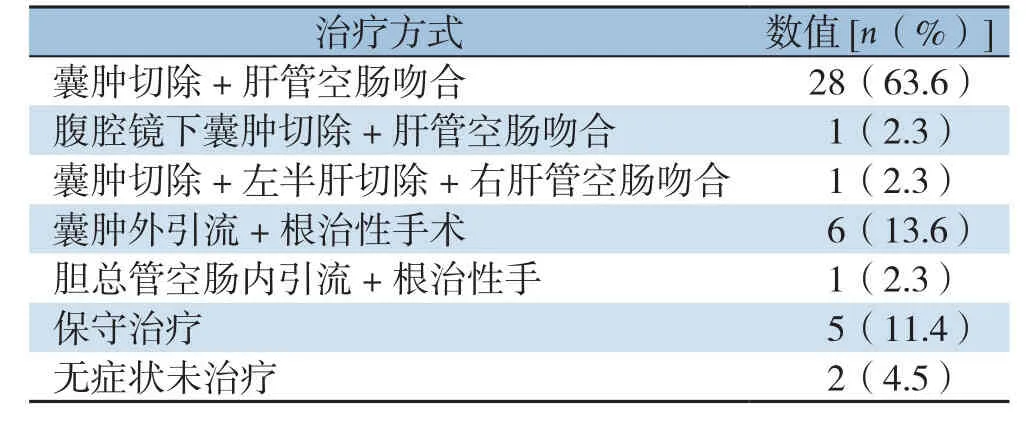
表3 44例患儿治疗方法Table 3 Therapy methods of the 44 children
2.3 随访结果
40例患儿得到随访,失访4例。37例手术患儿中35例得到随访;7例未手术患儿中5例得到随访,术后得到随访的35例患儿均恢复良好,1例术后3年因车祸去世,1例患儿出现不完全性肠梗阻(考虑为Crohn病),1例患儿出现手术瘢痕,因肝功能差仅行胆总管囊肿空肠端侧吻合患儿于6个月后行二期根治性手术;未行手术治疗得到随访的5例患儿中3例(60.0%)症状反复发作,1例出院后因反复发作胆管炎而死亡,2例因无症状暂时未行手术治疗。
3 讨 论
CBD系小儿先天性胆道异常疾病,由于临床表现不一,手术治疗难度大,其诊断与治疗对小儿外科医生带来了巨大挑战。腹部B超对CBD确诊率92.9%[20],本组为81.1%,可作为主要筛查方法,但彩超切面方位不全面,不能显示胰胆管汇合部位,对手术设计意义有限。经内镜逆行胰胆管造影术(endoscopic retrograde cholangiopancreatography,ERCP)检查可直接显影胰胆管,能明确诊断,但小儿一般不能耐受,且有诱发胰腺炎及胆管炎的风险,检查后胆管周围粘连严重,增加手术难度,因而应用受限;MRCP、CT作为无创性的检查手段,能取代部分ERCP检查的功能,MRCP诊断CBD较CT敏感性高(本组MRCP诊断的准确率为100.0%,CT为90.6%),可作为诊断CBD的首选方法,且MRCP三维成像技术能清楚的显示胆管扩张的部位、程度及胰胆管汇合情况,与术中所见相一致[21],术中根据MRCP显示的胰胆管汇合部位可避免损伤胰管且完全切除病变胆管,对手术方案设计有重要指导意义。
目前大多数学者[22-24]认为CBD与PBM所致的胰液反流相关。30.0%~96.0%的BD患者合并有PBM,发病率明显高于普通人的2.0%,本研究中90.0%的患儿合并PBM与其他学者结果一致。PBM系胰管与胆总管汇合于十二指肠壁外,形成过长的胰胆合流共同管,Oddi括约肌失去对胰液与胆汁的控制;通常胰管压力较胆管压力高[25],胰液逆流入胆管,胰酶被胆管内的肠激酶激活,进而使得胆管上皮细胞损伤、再生,致使胆管壁薄弱扩张,甚至恶变[26-27]。2014年JSGPM发表了PBM诊断标准2013[28],将PBM分为3种类型:C-P型、P-C型、复杂型,且提出了胆管的标准直径,在此基础之上,JSGPM又于2016年发表了先天性胆总管扩张症的诊断标准2015[15],即必须通过影像学或解剖学检查证明胆管异常扩张和PBM,胆道结石或恶性肿瘤引起的胆管扩张除外。本组患儿20例行MRCP,18例(90.0%)合并PBM,其中C-P型6例(33.3%),P-C型10例(55.6%),复杂型2例(11.1%)。对于MRCP发现有PBM的患儿,根据MRCP显示的胰胆管汇合部位,汇合方式指导手术方案的设计,如C-P型术中尽量将胆管分离至汇合部位而结扎切断胆管;P-C型因分离过程中容易损伤胰管,且胰液逆流入残端胆管的量少,则可适当保留部分胆管,复杂型则根据胰胆管走形和汇合部位,在安全的情况下沿着胆总管向下分离尽可能的靠近汇合部位切断胆管。
CBD的诊断标准:⑴ 诊断胆管扩张:必须确定扩张胆管的直径、部位以及扩张的形态,胆总管直径必须在彩超、MRCP、CT三维成像等无张力成像下测定,测量胆总管直径时取最大内径,Ishibashi等[2]在《先天性胆管扩张临床指南》将内径大于同年龄组上限定义为胆管为扩张。⑵ 诊断胰胆管合流异常:严格按照PBM诊断标准2013版:ERCP、PTC(percutaneous transhepatic cholangial,PTC)、术中胆道造影、MRCP等胆道直接成像检查证实胰管和胆管有较长的共同管道和/或异常汇合。如共同管道相对较短,胆道直接成像检查必须证实胰胆管于Oddi括约肌以外汇合且Oddi括约肌对胰胆管无功能[28]。
CBD分型方法较多,目前主要采用的分型为Todani分型,鉴于Todani分型未能区分肝内胆管扩张类型,且对肝外胆管扩张的分型也易于混淆,董家鸿等[9]根据病变胆管扩张在胆管树的分布部位和范围、并发肝脏病变及手术方式选择的关系,提出了一种新的分型方法,简称董氏分型。董氏分型将肝外胆管扩张的分型化繁为简,将临床表现、治疗策略等差别较大的肝内胆管扩张进一步细分,尤其对肝内胆管扩张选择合适手术方式具有更加明确和直观的指导意义,对于累及肝内胆管的患儿根据董氏分型选择肝切除术方式,术前需评估剩余功能性肝体积,肝功能性体积不足患儿可适当保留柱状扩张的肝管及其引流肝段[10]。本组按Todani分型IVA型共10例,其中8例按董氏分型为D1型,3例为2013年12月前所收治,拟行胆囊、肝外病变胆管、左半肝切除+肝管空肠Rouxen-Y吻合术,因需行肝切除,家属拒绝手术,症状控制后出院。此后总结经验,自2014年后收治的IVA型患儿根据MRCP结果判断病变胆管所累及的部位而选择手术方式,对于IVA型若累及2级及2级以下中央肝管可行胆囊、肝门部扩张胆管、肝外病变胆管切除+肝管空肠Roux-en-Y吻合术,其后5例IVA型均行胆囊、肝门部扩张胆管、肝外病变胆管切除+肝管空肠Roux-en-Y吻合术;2例IVA型按董氏分型为D2型,其中1例累及左右3级肝管行胆囊、肝外病变胆管、左半肝切除+肝管空肠Roux-en-Y吻合术,1例因累及左右3级以上肝管而未行手术治疗,症状控制后出院。我院自2014年后对于IVA型CBD手术方式的选择与胆管扩张症诊断与治疗指南(2017版)相同,部分IVA型仅累及2级及2级以下中央肝管按董氏分型为D1型的患儿可选择行胆囊、肝门部扩张胆管、肝外扩张胆管切除+肝管空肠Roux-en-Y吻合术代替原先的胆囊、肝外病变胆管、左半肝切除+肝管空肠Roux-en-Y吻合术,不仅完全切除病变胆管,而且术后恢复快,使患儿更为受益,符合CBD的诊治规范。
随着腹腔镜手术及机器人手术的流行,即使在婴幼儿和新生儿中也可安全开展[29]。与开腹手术比较,腹腔镜手术更符合现代医学微创治疗的理念,在治疗儿童先天性胆总管囊肿方面具有显著的临床效果[30]。腹腔镜手术或机器人手术治疗胆管扩张症术中视野更清晰、术后进食早、术后疼痛轻、住院时间短等优势[31-33],本组1例行腹腔镜下胆囊切除+胆总管囊肿切除+肝总管空肠Roux-en-Y吻合术患儿术后恢复快,住院时间短,恢复顺利。但小儿肝胆管较细,腹腔镜及机器人手术与传统的剖腹术相比,需要先进的技术技能,尤其是肝管空肠吻合术[11-13]。故对于部分无胆管炎,囊肿扩张位置适中的患儿可考虑行腹腔镜下囊肿切除+肝管空肠Roux-en-Y吻合术。
总之,MRCP对CBD的诊断准确率高、无创伤和无放射性,且可显示胆管和胰管汇合情况而对手术方式的设计具有指导意义,避免术中损伤胰管,可作为诊断CBD的首选方法;董氏分型有助于CBD手术方式的选择,尤其对肝内胆管扩张选择合适手术方式具有更加明确和直观的指导意义,为部分IVA型患者提供合理的手术方式。

