回盲部结核、癌与淋巴瘤的CT扫描特征分析
洪盟 过丽芳 郭佳 关晓姣 王仁贵
回盲部具有特殊的解剖结构及生理功能,该部位发生病变的几率约占所有胃肠疾病的9%~14%[1],回盲部疾病临床症状缺乏特异性,影像学表现有重叠,鉴别诊断存在一定的困难。本研究搜集16例回盲部结核、40例回盲部癌、14例回盲部淋巴瘤患者的CT检查资料,分析3种回盲部疾病的CT表现特点及征象,探讨CT扫描对回盲部疾病的诊断价值。
资料和方法
一、患者一般资料及分组
搜集2008年2月至2019年9月首都医科大学附属北京世纪坛医院影像资料库70例回盲部病变患者的临床资料,按照疾病种类分为三组。
2.回盲部癌(癌症组):40例,其中男23例(57.5%),女17例(42.5%);年龄25~83岁,平均年龄(63.2±15.5)岁;主要症状为腹痛26例(65.0%),腹胀19例(47.5%),腹泻13例(32.5%),便血11例(27.5%),消瘦19例(47.5%);体检扪及右下腹部包块19例(47.5%)。
3.回盲部淋巴瘤(淋巴瘤组):14例,其中男6例(42.9%),女8例(57.1%);年龄23~79岁,平均年龄(57.1±14.5)岁;主要症状为腹痛10例(71.4%),腹胀8例(57.1%),腹泻6例(42.9%),便血6例(42.9%);体检扪及右下腹部包块5例(35.7%)。
二、确诊依据
1.回盲部结核的确诊标准[2]:(1)标本组织学检查发现干酪样肉芽肿;(2)标本涂片抗酸杆菌阳性;(3)标本培养抗酸杆菌阳性。
2.回盲部淋巴瘤诊断标准[3]:(1)全身浅表淋巴结不肿大;(2)血白细胞总数及分类正常;(3)胸部X线摄影未见纵隔淋巴结肿大;(4)病变以胃肠道受累为主,可以有引流胃肠道的区域淋巴结肿大,无其他器官侵犯;(5)肝、脾功能正常。
3.回盲部癌:本组40例回盲部癌均经手术、剖腹探查或肠镜活检后行病理检查确诊。
三、CT检查和研究方法
1.检查方法:采用德国西门子Simatom Plus 16排螺旋CT和荷兰Philips Brilliance I CT仪(256排螺旋CT);检查前口服水500~600 ml。在吸气状态下行腹盆腔联合扫描,层厚5 mm,层间距为5 mm,螺距0.9。所有患者均行增强扫描,使用非离子型对比剂[碘海醇(300 mg I/ml)],采用高压注射器经肘静脉注射,注射流率为2.5~3.0 ml/s,注射剂量为100 ml,进行3期(动脉期、静脉期及延时期)扫描。
2. 评价内容:CT扫描后,观察70例患者的病变肠管范围及形态、肠周浑浊征程度、淋巴结等情况。(1)病变肠管的长度、厚度及增厚形态、病变肠管与正常肠管的分界情况。(2)病变肠管肠周浑浊征程度。根据肠系膜受累指数——“肠壁厚度的最大值”与“肠系膜受累轮廓径线的最大值”的比值[4],将肠周浑浊征分为轻、重两大类,即轻度为肠周浑浊征程度小于肠壁增厚程度,重度为肠周浑浊征程度大于或接近于肠壁增厚程度[5]。(3)淋巴结主要观察其大小、分布、CT密度值(HU)及强化情况等。
第三种算法是基于内容的推荐算法。假如我是一款系列游戏的爱好者,当游戏商更新了这个游戏新的一个版本时,那么我一定会很感兴趣,但以上的两种算法都不太可能将这个更新结果推荐给我。那么这时候就会利用基于内容的推荐算法。它的理论依据主要来源于信息的过滤和检索。通过分析用户的历史搜索记录或是其他的相关的历史行为数据,从中提取关键字标签,如下图示
四、统计学处理

结 果
一、回盲部结核、癌与淋巴瘤病变肠管长度及厚度的比较
70例回盲部病变,其病变肠管长度为2.5~15.0 cm,肠管厚度为1.2~4.6 cm(表1)。
按照表1统计结果分析,结核组与癌症组、癌症组与淋巴瘤组的肠管长度差异有统计学意义(t=8.046,P=0.000;t=7.309,P=0.000),结核组与淋巴瘤组肠管长度差异无统计学意义(t=0.495,P=0.625)。结核组与癌症组、结核组与淋巴瘤组的肠管厚度差异有统计学意义(t=3.177,P=0.002;t=2.082,P=0.037),癌症组与淋巴瘤组肠管厚度差异无统计学意义(t=0.140,P=0.889)。
二、回盲部结核、癌与淋巴瘤病变的CT表现
回盲部结核、癌与淋巴瘤病变的CT征象见表2。

表1 三组患者病变肠管长度及厚度比较
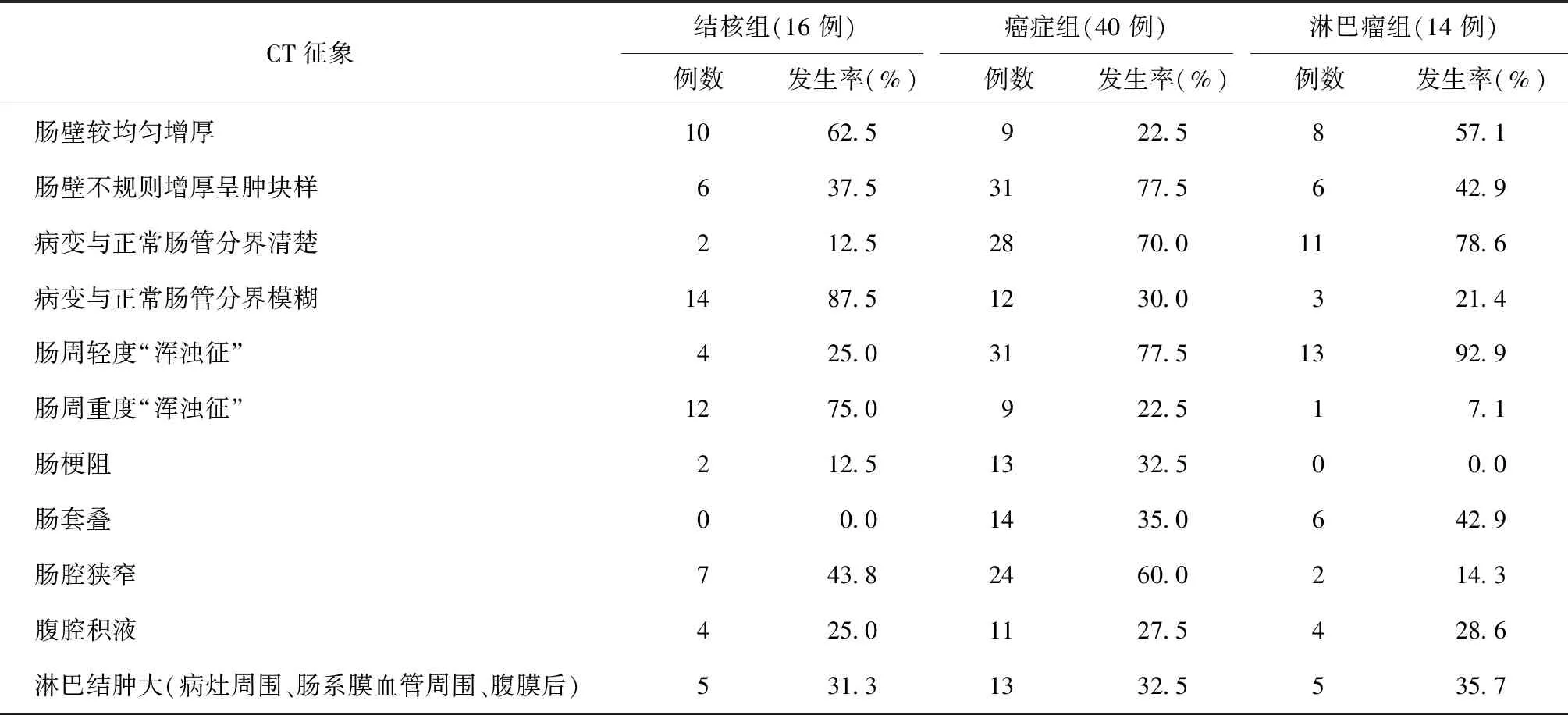
表2 回盲部结核、癌与淋巴瘤的CT扫描征象在3组患者中的分布
1.回盲部病灶形态:回盲部病变肠壁增厚表现为肠壁较均匀增厚、肠壁不规则呈肿块样两种形态。从表2数据可见,结核组(图1~3)与淋巴瘤组主要表现为肠壁较均匀增厚,结核组与癌症组、癌症组与淋巴瘤组出现肠壁较均匀增厚的发生率比较,差异有统计学意义(χ2=8.157,P=0.004;χ2=5.770,P=0.016);结核组与淋巴瘤组比较差异无统计学意义(Fisher确切概率法,P=1.000)。癌症组表现为肠壁不规则呈肿块样为主(图4,5),结核组与癌症组、癌症组与淋巴瘤组出现肠壁不规则呈肿块样的发生率比较,差异有统计学意义(χ2=8.157,P=0.004;χ2=5.770,P=0.016);结核组与淋巴瘤组比较差异无统计学意义(Fisher确切概率法,P=1.000)。
2.回盲部病变肠管与正常肠管的分界情况、肠周浑浊征程度:(1)三组病变肠管与正常肠管分界情况表现为分界清楚与分界模糊两种。①癌症组与淋巴瘤组主要表现为病变肠管与正常肠管分界清楚;结核组、癌症组与淋巴瘤组出现病变肠管与正常肠管分界清楚的发生率分别为12.5%(2/16)、70.0%(28/40)、78.6%(11/14),结核组与癌症组、结核组与淋巴瘤组比较差异有统计学意义(χ2=15.190,P=0.000;Fisher确切概率法,P=0.001),癌症组与淋巴瘤组比较差异无统计学意义(χ2=0.380,P=0.538)。②结核组主要表现为病变肠管与正常肠管分界模糊,结核组、癌症组与淋巴瘤组出现病变肠管与正常肠管分界模糊的发生率分别为87.5%(14/16)、30.0%(12/40)、21.4%(3/14),结核组与癌症组、结核组与淋巴瘤组比较差异有统计学意义(χ2=15.190,P=0.000;Fisher确切概率法,P=0.001),癌症组与淋巴瘤组比较差异无统计学意义(χ2=0.380,P=0.538)。(2)三组肠周浑浊征程度表现为轻度及重度两种。①结核组、癌症组与淋巴瘤组出现肠周轻度“浑浊征”的发生率分别为25.0%(4/16)、77.5%(31/40)、92.9%(13/14),结核组与癌症组、结核组与淋巴瘤组比较差异有统计学意义(χ2=13.440,P=0.000;Fisher确切概率法,P=0.000),癌症组与淋巴瘤组比较差异无统计学意义(χ2=1.621,P=0.203)。②结核组、癌症组与淋巴瘤组出现肠周重度“浑浊征”的发生率分别为75.0%(12/16)、22.5%(9/40)、7.1%(1/14),结核组与癌症组、结核组与淋巴瘤组比较差异有统计学意义(χ2=13.440,P=0.000;Fisher确切概率法,P=0.000),癌症组与淋巴瘤组比较差异无统计学意义(χ2=1.621,P=0.203)。
3.肠梗阻、肠套叠与肠腔狭窄:(1)结核组、癌症组与淋巴瘤组出现肠梗阻的发生率分别为12.5%(2/16)、32.5%(13/40)、0.0%(0/14),结核组与癌症组比较差异无统计学意义(χ2=2.331,P=0.127)。(2)结核组、癌症组与淋巴瘤组出现肠套叠的发生率分别为0.0%(0/16)、35.0%(14/40)、42.9%(6/14),癌症组与淋巴瘤组比较差异无统计学意义(χ2=0.275,P=0.600)。(3)结核组、癌症组与淋巴瘤组出现肠腔狭窄的发生率分别为43.8%(7/16)、60.0%(24/40)、14.3%(2/14),癌症组与淋巴瘤组比较差异有统计学意义(χ2=8.681,P=0.003),结核组与癌症组、结核组与淋巴瘤组比较差异无统计学意义(χ2=1.221,P=0.269;Fisher确切概率法,P=0.118)。
4.淋巴结CT扫描表现:(1)结核组、癌症组与淋巴瘤组出现淋巴结肿大的发生率分别为31.3%(5/16)、32.5%(13/40)、35.7%(5/14),结核组与癌症组、结核组与淋巴瘤组、癌症组与淋巴瘤组比较差异均无统计学意义(χ2=0.008,P=0.928;Fisher确切概率法,P=1.000;χ2=0.048,P=0.826)。(2)结核组淋巴结位于肠管周围、腹主动脉旁、肠系膜血管周围,最大者直径约1.3 cm,其中均匀轻、中度强化2例(12.5%),环状强化3例(18.7%),其中2例(12.5%)同时伴有淋巴结钙化。(3)癌症组肿大淋巴结位于肠管周围、腹主动脉旁、肠系膜血管周围,最大者直径约2.4 cm,CT增强扫描后均表现为较均匀的明显强化。(4)淋巴瘤组肿大淋巴结位于肠系膜血管周围,最大者直径约3.4 cm,其中2例(14.3%)淋巴结融合成团,CT增强扫描后淋巴结表现为较均匀的中度或明显强化。

图1~3 患者,男,49岁,回盲部结核。图1为 CT轴面增强扫描,显示回盲部肠壁较均匀增厚,累及回肠末端,肠周轻度“浑浊征”;图2为冠状面CT增强扫描,显示回盲部肠壁较均匀增厚,强化明显;图3为CT轴面平扫,显示双肺上叶继发性肺结核 图4,5 患者,女,59岁,回盲部癌。图4 为CT轴面增强扫描,显示回盲部肠壁不规则增厚,强化明显;图5为CT冠状面增强扫描,显示回盲部肠壁不规则增厚、强化明显,肝脏见环形强化转移灶 图6,7 患者,男,42岁,回盲部淋巴瘤。图6 为CT轴面增强扫描,显示回盲部肠壁增厚,侵及回盲瓣、回肠末端,略呈横“8”字征,病灶呈较均匀的中度强化。图7为CT冠状面增强扫描,显示回盲部肠壁增厚,累及回肠末端,呈肠周重度“浑浊征”
5.腹腔积液及其他征象:(1)结核组、癌症组与淋巴瘤组出现腹腔积液的发生率分别为25.0%(4/16)、27.5%(11/40)、28.6%(4/14),结核组与癌症组、结核组与淋巴瘤组、癌症组与淋巴瘤组比较差异均无统计学意义(χ2=0.036,P=0.849;Fisher确切概率法,P=1.000;χ2=0.006,P=0.939)。(2)其他征象:结核组有3例(18.7%)表现为“跳跃性”病变,回盲部结核同时累及升结肠及部分小肠;9例(56.2%)回盲部结核伴有肺结核。9例(22.5%)回盲部癌出现肝脏转移。5例(35.7%)回盲部淋巴瘤侵及回盲瓣及回肠末端而呈横 “8”字征(图6,7)。
讨 论
回盲部是以回盲瓣为中心,包括了盲肠、升结肠起始部、阑尾,以及末段回肠10 cm以内的解剖区域[6-7],该区域含有丰富的淋巴组织,容易侵犯淋巴系统的疾病(如结核病、癌症与淋巴瘤等)多在该区域好发。肠结核是结核分枝杆菌引起的肠道慢性特异性感染性疾病,是最常见的肺外结核之一[8],最好发部位是回盲部[9],其次为空回肠、升结肠、横结肠、乙状结肠等,部分甚至可呈节段性分布[10];本组3例(18.7%)表现为肠管病灶呈“跳跃性”分布,回盲部结核同时累及升结肠、横结肠、部分小肠;但此征象并非肠结核特有,淋巴瘤亦可表现为病灶局限于某一肠段、也可呈“跳跃性”[11]。回盲部恶性占位性病变最常见的是结肠癌[12]。发生在结肠的淋巴瘤无论是原发性,还是继发性(属于全身性淋巴瘤的一部分)均少见,但随着器官移植工作的广泛开展,以及免疫缺陷疾病患者的增多,结肠恶性淋巴瘤亦将随之增多,在结肠淋巴瘤中,回盲部是好发部位[13]。
一、受累肠管肠壁长度、厚度及形态
1.受累肠管长度:淋巴瘤CT表现分为弥漫增厚型(病变累及范围长)、肿块型[3],本研究8例(57.1%)回盲部淋巴瘤CT表现为弥漫型、肠壁较均匀增厚;回盲部结核与淋巴瘤病变累及范围均较长,受累肠管长度分别为(9.5±2.9) cm、(9.0±2.7) cm,而回盲部癌累及范围最短,受累肠管长度为(4.7±1.4) cm,符合文献报道的恶性病变肠管所累及的长度往往较短[14]。
2.受累肠管厚度及形态:小肠管壁厚度超过5 mm 为肠壁增厚,大肠壁厚度超过5 mm为可疑肠壁增厚,超过10 mm为肠壁异常增厚[15]。回盲部结核病变多存在黏膜或黏膜下方水肿,肠壁受累深度相对表浅,病变肠管多为环形增厚,系膜缘和游离缘均受累,少数见偏心性增厚;回盲部癌的肿瘤细胞可向肠壁深层生长并向周围浸润,回盲部癌更多见的是呈隆起型肿块样突向腔内生长[16]。本研究回盲部癌肠壁增厚以偏心性、肠壁不规则增厚呈肿块样影为主;回盲部结核与淋巴瘤均以肠壁较均匀增厚为主。有文献报道炎症病变导致的肠壁增厚一般小于2 cm,而肠壁增厚大于3 cm则提示为肿瘤病变[17]。本研究发现,回盲部结核患者受累肠管的厚度最小[(1.6±0.3) cm],与文献报道较一致;而癌症与淋巴瘤患者受累肠管最厚[分别为(2.3±0.7) cm、(2.3±0.6) cm)],回盲部癌及淋巴瘤病灶累及的肠壁厚度大于回盲部结核,当回盲部结核与淋巴瘤肠管累及范围均较长时,肠管厚度在一定程度上能够帮助两者进行鉴别诊断。
二、 肠周“浑浊征”
对于良恶性病变而言,弥漫性的肠周“浑浊征”多见于肠道创伤、肠炎等良性疾病,而局限性的肠周“浑浊征”最常见于血管性病变,或肿瘤等恶性病变。有学者认为,肠周“浑浊征”不一定是肿瘤突破肠壁肌层向外侵犯,也有可能是反应性增生的结缔组织[18]。本研究中回盲部结核主要表现为肠周重度“浑浊征”,回盲部癌与淋巴瘤以肠周轻度“浑浊征”表现为主,该征象有助于对回盲部良恶性病变的鉴别诊断。
三、 肠套叠与肠梗阻征象
肠淋巴瘤病灶内主要为肿瘤细胞堆积,结缔组织增生少见,故病变肠道仍有一定的扩张度和柔韧性。一般没有肠梗阻征象,肠腔可狭窄、正常或扩张,后者即“动脉瘤样扩张”;其中特征性的“动脉瘤样扩张”有助于淋巴瘤的诊断[19],其病理基础与淋巴瘤在肠壁内浸润,破坏肠壁内植物神经丛及肿瘤削弱肠壁的固有肌层有关。
回盲部结核最初位于黏膜下层的淋巴组织,一般2~4周可发生干酪样坏死,并形成溃疡、逐渐发展扩大;病变修复过程中纤维组织增生,肠管瘢痕挛缩可致狭窄,可引起肠梗阻。
肠癌病变段肠腔往往以狭窄为主[20],肠结核与癌病变肠壁呈肿块样增厚时均可出现肠梗阻征象。
本研究中12.5%的回盲部结核、32.5%回盲部癌出现肠梗阻,但两者差异无统计学意义;而回盲部淋巴瘤未出现肠梗阻征像。笔者认为出现肠梗阻征象一般不考虑淋巴瘤的诊断,但肠梗阻不能用于回盲部结核与癌的鉴别诊断。由于回肠末端、回盲瓣淋巴滤泡较多,回盲部淋巴瘤常跨越回盲瓣延伸至回肠末端,而呈横 “8” 字形改变,并易引起肠套叠,此征象对回盲部淋巴瘤的定性诊断有一定特异性。肠套叠征在回盲部癌或淋巴瘤中是较多见的,而在结核性病变中极少发生肠套叠,老年患者发生肠套叠时应首先考虑肿瘤。本研究35.0%回盲部癌、42.9%回盲部淋巴瘤患者出现肠套叠,回盲部癌与淋巴瘤出现肠套叠的发生率差异无统计学意义,而回盲部肠结核则无一例发生。
四、 其他CT征象
由于回盲部结核病变范围相对较长,肠壁增厚的程度相对较小,故回盲部结核病变肠管多表现与正常肠管逐渐移行、分界相对不清楚,而淋巴瘤及癌的病变肠管与正常肠管分界相对清楚。回盲部结核的淋巴结CT增强扫描表现为边缘环形强化,其中央无强化部分病理上为干酪样坏死,该表现高度提示为结核;恶性肿瘤淋巴结转移、淋巴瘤也可有类似表现,但不如结核常见[6]。另外,腹腔内出现斑点状、斑片状钙化灶也是肠结核肠外表现中具有鉴别诊断价值的特征之一。而淋巴结肿大呈多发簇状、相互融合时,以淋巴瘤多见;本研究2例(14.3%)回盲部淋巴瘤可见肿大淋巴结融合表现,回盲部结核与癌的肿大淋巴结均未见融合征象。
综上所述,回盲部结核病变累及范围多较长、呈环形较均匀增厚,且病变肠管厚度相对较短,与周围组织分界模糊不清,肠周浑浊征程度较癌及淋巴瘤严重。回盲部癌累及范围往往较局限,病变肠管厚度多大于结核,多表现为偏心、不规则增厚并呈肿块样影,与周围组织分界较清楚,肠周浑浊征程度较轻。回盲部淋巴瘤病变累及范围与结核较相似,均较长,此时若出现“动脉瘤样扩张”、肠系膜淋巴结肿大融合成团的特征性表现,可帮助两者鉴别诊断;且回盲部淋巴瘤病变肠管厚度多大于结核,与周围组织分界较清楚,肠周浑浊征程度较轻。回盲部结核与癌均可出现肠梗阻,淋巴瘤一般无肠梗阻。当三组疾病CT表现出现重叠时,可结合临床病史、实验室检查等帮助进行鉴别诊断,从而为临床诊断、治疗及预后判断提供理论依据。
本研究不足之处在于回盲部结核、淋巴瘤样本量相对较少,后期研究中需加大样本量进一步探讨其影像学特征及临床应用价值。

