双水平正压通气和经鼻持续呼吸道正压通气在新生儿呼吸机撤机后临床及经济比较
陈建锋,袁静,钱建青
常熟市中医院新生儿科,江苏常熟 215500
新生儿呼吸衰竭是新生儿重症监护室常见的危重症,严重影响患儿的生存率及生活质量。许多重症新生儿需要有创呼吸支持甚至体外膜肺氧合维持心肺循环,提高生存率。随着新生儿心肺功能提高,及早进行撤机是防止呼吸机相关性肺损伤、感染等不良反应的预防措施。但仍有部分患儿脱离有创呼吸支持后需要采用无创呼吸辅助安全过渡[1]。双水平正压通气(BiPAP)相对于持续呼吸道正压通气(nCPAP),能够有效减少早产儿的呼吸暂停及心动减缓[2],但对于两种无创辅助通气模式的临床应用和住院费用方面报道较少。该次将该医院在2015年7月—2019年12月期间收治的呼吸衰竭患儿47例作为研究对象,针对两种撤机后无创辅助呼吸模式的临床及经济进行比较。现报道如下。
1 资料与方法
1.1 一般资料
采用随机对照方式,随机选取该院新生儿科需有创呼吸支持的新生儿,共47例。采用随机数字表随机将新生儿分为BiPAP组(22例)和nCPAP组(25例),入组患儿均经家属知晓,并签订知情研究同意书,该次研究经伦理委员会批准。
纳入标准:①在该院新生儿科首次诊断;②符合《实用新生儿学》新生儿呼吸衰竭诊断标准[3];③后续治疗均在该院,出院后1月能随访复查。
排除标准:①呼吸困难在该院治疗无明显好转;②自动放弃治疗;③急需外科手术治疗的先天性畸形,如膈疝、气管食管瘘。
1.2 方法
有创呼吸机模式:呼吸机(英国SLE5000),初始参数:吸气峰压(PIP):18~25 cmH2O,呼吸末正压(PEEP)=4~6 cmH2O,吸气时间(Ti):0.3~0.4 s,吸入氧体积分数(FiO2):0.30~0.60,呼吸频率(RR):40~60次/min。若患儿合并张力性气胸或双侧气胸需胸腔闭式引流并予高频振荡通气(HFOV),呼吸机(英国SLE5000),初始参数:MAP:10~15 cmH2O,振幅:25~35 cmH2O,频率:10~15 Hz,FiO2:0.50~0.80,撤机指征:FiO2≤0.30,MAP≤8 cmH2O。
BiPAP模式(菲萍新生儿及小儿呼吸机,型号FABIAN)设定及调节:初始参数:PIP:8~10 cmH2O,PEEP:4~6 cmH2O,Ti:0.35~0.50 s,FiO2:0.30~0.45,流量(Flow):8~10L/min,RR:20~30次/min。停BiPAP指标:PIP:8cmH2O,PEEP=4 cmH2O,FiO2=0.3,RR=20次/min,患儿呼吸平稳,SaO2>92%。
nCPAP模式(菲萍新生儿及小儿呼吸机,型号:FABIAN)设定及调节:初始参数:PEEP:5~6 cmH2O,FiO2:0.30~0.45。停nPAP指标:PEEP=3 cmH2O,FiO2<0.25,患儿呼吸平稳,SaO2>92%。
1.3 观察指标
比较两组一般资料:①性别、胎龄、出生体重、是否小于胎龄儿、出生窒息情况、生产方式(剖/顺),是否多胎、胎膜早破、母妊娠期糖尿病、妊高症、产前使用激素、使用固尔苏、孕母年龄及新生儿呼吸窘迫综合征胸片(NRDS)Ⅲ~Ⅳ级。
比较两组预后及费用:两组使用无创呼吸机时间、总氧疗时间、住院天数、不良反应发生率[包括支气管肺发育不良(BPD)、坏死性小肠结肠炎(NEC)、脑室内出血(IVH)、新生儿视网膜病(ROP)]、恢复全肠道营养时间、恢复出生体重时间、住院总费用(不包括固尔苏)。
1.3 统计方法
2 结果
2.1 一般资料、不良反应发生率
共收录47例患儿,根据随机法,22例入BiPAP组,25例入nCPAP组。比较入选患儿的性别、胎龄、出生体重、是否小于胎龄儿、出生窒息情况、生产方式(剖/顺),是否多胎、胎膜早破、母妊娠期糖尿病、妊高症、产前使用激素、使用固尔苏、孕母年龄及NRDSⅢ~Ⅳ级、上机前气胸等方面数据,见表1。入组47例患儿中,两组不良反应发生率差异无统计学意义(P>0.05)。
2.3 两组预后及经济费用比较
比较两组使用无创呼吸机时间、总氧疗时间、住院天数、恢复全肠道营养时间、恢复出生体重时间、住院总费用(不包括固尔苏)。使用无创呼吸机时间、总氧疗时间、住院天数、恢复出生体重时间比较差异无统计学意义(P>0.05),但BiPAP组在恢复全肠道营养短于nCPAP组,差异有统计学意义(P<0.05);住院总费用(不包括固尔苏)BiPAP组少于nCPAP组,差异有统计学意义(P<0.05)。见表2。

表1 BiPAP组和nCPAP组一般资料比较[n(%)]
续表1 BiPAP组和nCPAP组一般资料比较(±s)

续表1 BiPAP组和nCPAP组一般资料比较(±s)
出生体重(g)孕母年龄(岁)有创呼吸时间(h)项目2 617.30±730.72 27.60±4.80 66.50±3.30 BiPAP(n=22)2 314.00±820.19 27.56±5.40 64.67±3.24 nCPAP(n=25)1.330 0.026 1.915 0.190 0.978 0.061 t值 P值
表2 两组预后及经济费用比较(±s)
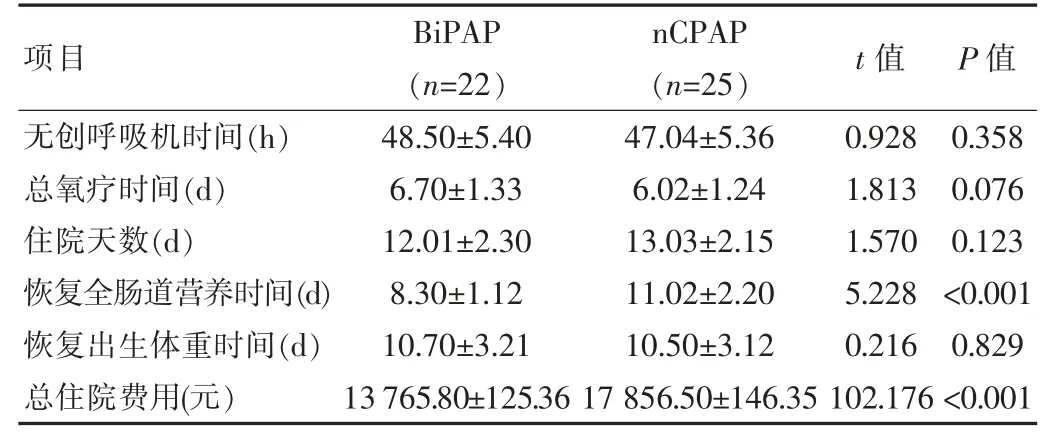
表2 两组预后及经济费用比较(±s)
无创呼吸机时间(h)总氧疗时间(d)住院天数(d)恢复全肠道营养时间(d)恢复出生体重时间(d)总住院费用(元)项目48.50±5.40 6.70±1.33 12.01±2.30 8.30±1.12 10.70±3.21 13 765.80±125.36 BiPAP(n=22)47.04±5.36 6.02±1.24 13.03±2.15 11.02±2.20 10.50±3.12 17 856.50±146.35 nCPAP(n=25)0.928 1.813 1.570 5.228 0.216 102.176 0.358 0.076 0.123<0.001 0.829<0.001 t值 P值
3 讨论
新生儿呼吸衰竭是新生儿最常见的危重症之一,发病率较高,早产儿呼吸衰竭的发病率更高,急性发作极易引起缺氧而出现死亡,也是将来发展成儿童慢性肺疾病的主要原因,给社会及家庭造成负担。危急重症者临床上采取气管插管、连接机械辅助通气,提高存活率。但此类有创性操作也可造成呼吸机相关肺炎、声门的狭窄、支气管发育不良、呼吸机导致的肺损伤等问题,影响临床疗效。无创辅助通气创伤小,且安全性高,是过渡状态及防止再插管的理想模式。该文涉及指标资料内容中,BiPAP组不良反应情况(NEC 0.00%、IVH 0.00%、ROP 0.00、BPD 4.55%)和nCPAP组不良反应情况(NEC 4.00%、IVH 0.00%、ROP 8.00%、BPD 0.00%)比较结果相近(P>0.05),BiPAP组有创呼吸时间、无创呼吸机时间、总氧疗时间、住院天数、恢复出生体重时间(66.50±3.30)h、(48.50±5.40)h、(6.70±1.33)d、(12.01±2.30)d、(10.70±3.21)d和nCPAP组 (64.67±3.24)h、(47.04±5.36)h、(6.02±1.24)d、(13.03±2.15)d、(10.50±3.12)d比较,结果相近(P>0.05),BiPAP组恢复全肠道营养时间(8.30±1.12)d短于nCPAP组(11.02±2.20)d,BiPAP组住院费用(13 765.80±125.36)元少于nCPAP组(17 856.50±146.35)元。孔令凯等[10]相关研究报告体现出,DuoPAP组住院时间、恢复出生体质量时间(27.36±17.31)d、(10.02±2.88)d和nCPAP组 (27.87±15.14)d、(10.45±2.59)d对比结果相近(P>0.05)。和该文研究结果具有一定相似之处,表示该文研究结果具有可靠性。在中度新生儿呼吸窘迫综合征的28~34周早产儿中,有创呼吸支持、氧疗时间及住院时间方面,Bi-PAP组也优于nCPAP。两组不良反应坏死性小肠结肠炎、脑室内出血、新生儿视网膜病发生率相近(P>0.05),考虑与在治疗过程中使用氧疗支持规范有关。BPD的产生考虑与出生后1周内使用有创呼吸支持及再插管有关,会导致肺巨噬细胞增生,前炎症细胞因子释放,早期使用无创呼吸可降低患儿BPD发生率。但该研究入组的患儿均需在出生后早期使用有创通气。考虑住院总费用产生差异可能与nCPAP组使用静脉营养时间长有关。但关于费用及恢复肠道营养时间,国内报道较少,可能与BiPAP呼吸模式更接近于患儿生理状态,降低胸、腹运动的不协调性有关。
综上所述,就两种撤机后无创辅助呼吸模式的临床及经济进行比较。相比于nCPAP,撤机后使用BiPAP通气模式,更利于患儿恢复,节省住院费用,进一步研究仍需扩大样本量研究。

