多灶性甲状腺乳头状癌的临床病理特点及颈部淋巴结转移规律
安程程,张卫健,朱金海,张 超,李德群
安徽省蚌埠医学第一附属医院肿瘤外一科,安徽 蚌埠 233004
甲状腺癌是最常见的内分泌肿瘤,尽管预后良好,但长期死亡率仍达到10%[1]。甲状腺癌组织病理分型主要分为滤泡性癌、乳头状癌、髓样癌及未分化癌,其中甲状腺乳头状癌(PTC)占所有甲状腺癌的75%左右,随着诊断及辅助检查技术的发展,其发病率率越来越高[1-3]。多灶性甲状腺乳头状癌(MPTC)作为甲状腺乳头状癌的重要临床特点之一,国外学者报道其发病率为18%~87%[4],国内有报道为14.68%[5]、31.90%[6],尤其是双侧病灶的比率较高。目前多灶性甲状腺乳头状癌临床病理特点及颈部淋巴结转移规律仍是临床医生需要面对的重要课题之一,其多灶性特征、治疗和预后仍需要深入研究。在最近的报告中,关于多灶性源头有两种主流学说:“单克隆起源”,“异时独立起源”。有学者认为多灶性疾病中不同的病灶是相互独立的,但也有学者认为双侧PTC中的多个病灶代表来自一个病灶的腺内转移,具有更高的侵袭性,因此需要更广泛的治疗。
MPTC与传统的PTC相比,中央区及颈部淋巴结转移更容易发生的观点得到众多学者的认同,但就淋巴结转移与病灶数量的关系仍未得到力证。本文通过收集788例多灶性甲状腺乳头状癌患者的临床资料进行分析研究,对比单测多灶组、双侧多灶组临床病理资料,探究双侧多灶组发生规律。将中央区淋巴结、颈测区淋巴结转移分组,验证颈部淋巴结转移相关因素。另外,依据病灶数量进行分组,得出病灶数量与颈部淋巴结转移相关性分析。最终,对MPTC的淋巴结转移进行Logistic回归分析。我们探讨了MPTC的发生规律、相关危险因素及淋巴结转移规律,为临床选择颈淋巴结清扫术、降低肿瘤复发转移提供帮助。
1 资料与方法
1.1 一般资料
本研究共纳入788例多灶性甲状腺乳头状癌患者的临床病理资料。其中双侧多灶患者495例(62.8%),单侧多灶293例(37.2%)。纳入标准:所有患者术前彩超均提示为可疑甲状腺癌或者通过术前穿刺提示为PTC;行甲状腺次全切或全切手术并通过术后常规石蜡切片确诊为PTC;证实甲状腺腺体标本内有≥2个的病灶。排除标准:术后石蜡病理确诊为“甲状腺癌可能”或“倾向于甲状腺癌”等尚不能确诊患者;临床资料不完整者。
1.2 研究方法
①探究多灶组甲状腺癌发生规律:对比单测多灶组、双侧多灶组临床病理资料;②验证颈部淋巴结转移相关因素:将中央区淋巴结、颈测区淋巴结转移分组对比;③依据病灶数量进行多组分组,得出病灶数量与颈部淋巴结转移相关性。④对多灶性PTC的淋巴结转移相关风险因素进行Logistic回归分析。通过以上几方面比较年龄、性别、肿瘤大小、癌灶数目以及淋巴结转移状态等临床因素的差异,分析MPTC的构成及临床特征。
1.3 统计学方法
采用SPSS 19.0软件对所得的数据进行统计分析,计量资料采用均数±标准差的形式,计数资料则以频数或百分率来表示。计数资料应用卡方检验,对性别、病灶大小、病灶数量、单双侧分布进行单因素Logistic回归分析,P<0.05为差异有统计学意义。
2 结果
2.1 一般临床资料
788例MPTC患者,年龄8~81岁(46.28±12.49岁)。其中男性138例(17.51%),年龄43.58±13.62岁;女性650例(82.49%),年龄46.86±12.17岁。≤45岁的287例(36.4%),>45岁的501例(63.6%)。双侧多灶患者495例(62.8%),单侧多灶293例(37.2%)。肿瘤直径>1 cm的377例(47.8%),肿瘤直径≤1 cm的411例(52.2%)。病 灶 数 为 2个 的 524例 (66.5%),≥3个 的 264例(33.5%)。
2.2 双侧多灶性与单侧多灶性临床病理资料比较
495例双侧多灶性患者与293例单侧多灶性患者比较,男性、肿瘤最大径>1 cm及合并桥本氏甲状腺炎的患者易发生双侧多灶性甲状腺癌(P<0.01),且随着癌灶数量的增加,双侧多灶性甲状腺癌的比例明显增高(表1)。
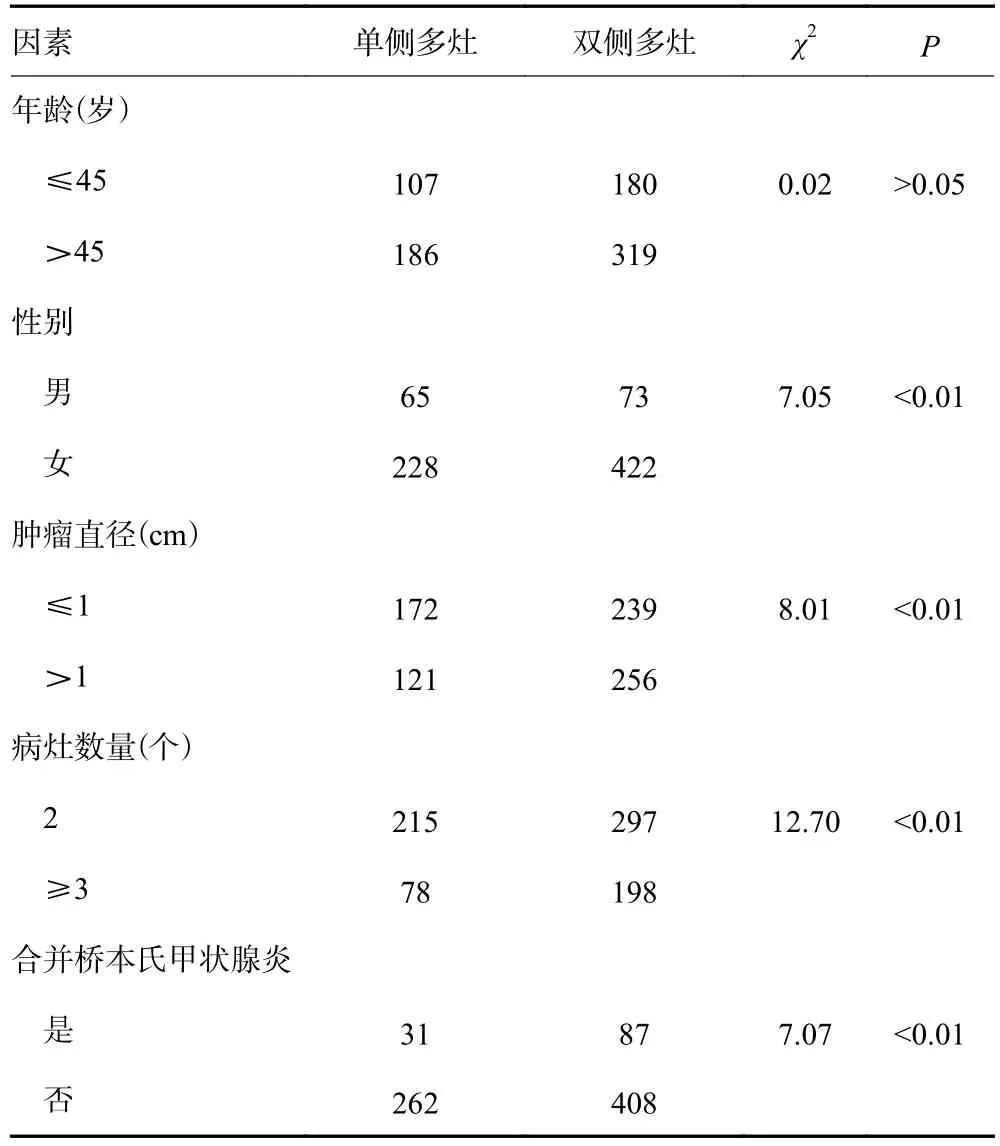
表1 双侧多灶性PTC与单侧多灶性PTC临床病理资料比较(n)
2.3 颈部淋巴结转移相关病理因素分析
对比中央区淋巴结及颈侧区淋巴结转移相关临床及病理资料分析发现,男性、年龄≤45岁、肿瘤直径>1 cm、双侧多灶,包膜侵犯更倾向于发生颈部淋巴结转移,尤其是中央区淋巴结转移(表2)。
2.4 不同病灶数量与颈部淋巴结转移相关性分析
本组中病灶数为2的患者共524例,病灶数为3的患者共183例,病灶数≥4的患者共81例。随着癌灶数的增加,中央区及侧区淋巴结转移率明显增加(表3)。
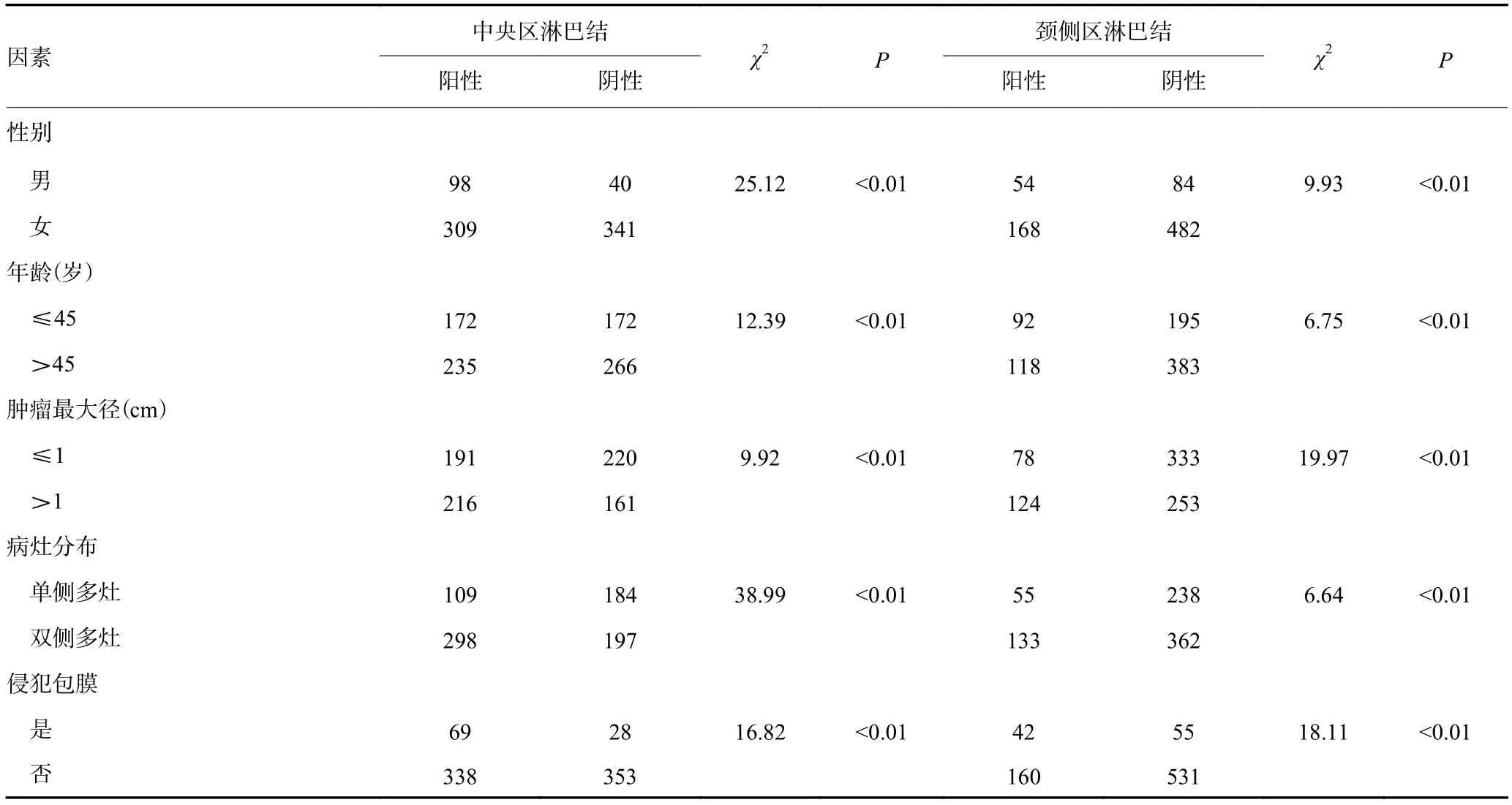
表2 颈部淋巴结转移相关病理因素分析
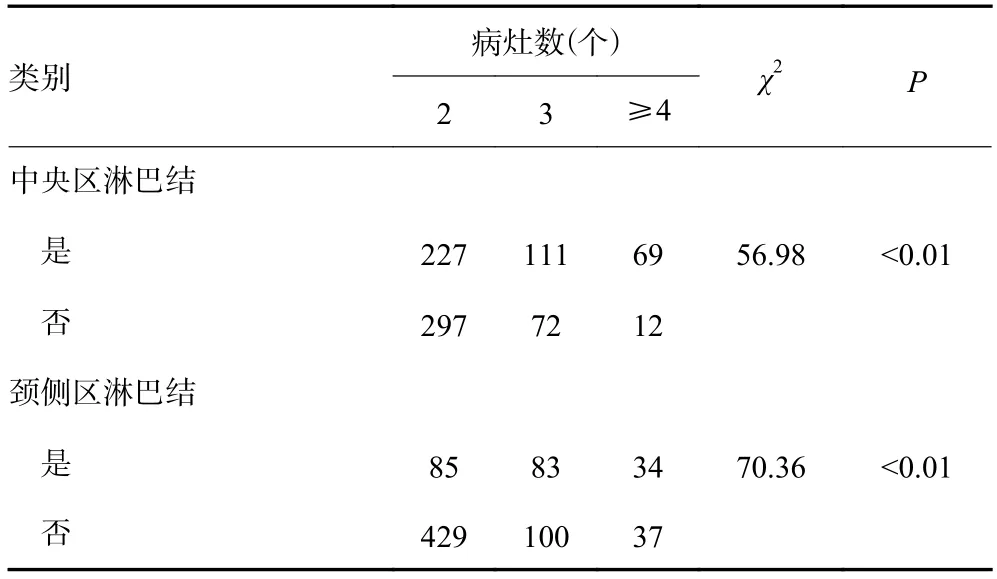
表3 病灶数量与颈部淋巴结转移相关性分析(n)
2.5 淋巴结转移的危险因素分析
对多灶性PTC的淋巴结转移进行单因素Logistic回归分析,结果显示,性别、病灶数量、淋巴结大小、双侧分布均为淋巴结转移的独立危险因素(表4)。
3 讨论
多灶性是PTC的临床特点之一[7],近年来MPTC的发生率明显升高,其癌灶可以发生在双侧甲状腺腺叶内,也可发生在单侧甲状腺腺叶内。尽管指南中没有将多灶性视为术后复发及转移的高危因素,但一些研究表明,多灶性甲状腺癌更具侵略性,且预后不良。本研究发现双侧多灶组中肿瘤直径、病灶数目及合并桥本氏甲状腺炎3组比例明显高于单侧多灶组(62.8%vs37.2%),这与众多学者看法一致。有研究报道MPTC的发病率23.4%~31.9%,其中 69.60%散发于双侧[8]。有研究认为甲状腺乳头状癌中23.40%为多灶性癌,其中双侧病灶占 86.0%[9]。有文献认为多灶性甲状腺癌患者中双侧甲状腺累及达65.7%,当病灶数≥3个时合并双侧癌的几率显著高于2个病灶(88.2%vs44.4%)[10]。本组多灶性甲状腺癌患者的资料中,双侧多灶的患者占62.8%,与上述文献统计相似。
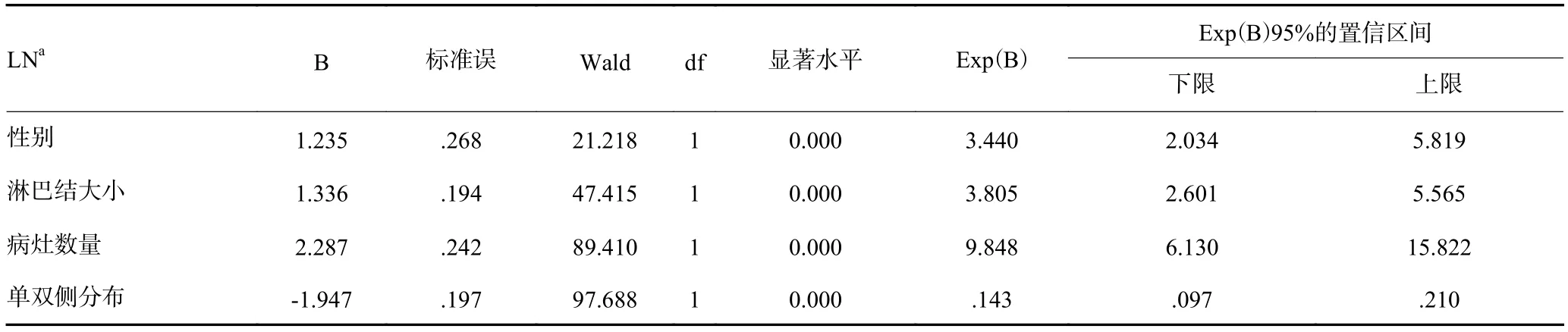
表4 淋巴结转移的危险因素分析
越来越多的文献统计显示多灶性与颈部淋巴结转移状态有着密切关联[11-12]。同时研究表明多灶性甲状腺癌的淋巴转移发生率比单灶的患者明显增高,是PTC术后复发和转移的独立高风险因素。有文献对316例患者研究显示,多灶组患者的颈部淋巴结转移率为58.7%[13]。本组多灶性患者中,501例出现颈部淋巴结转移,转移率为63.6%,与文献报道相似,其中中央区淋巴结转移407例,颈侧区淋巴结转移202例。多数学者认同随着肿瘤直径的增大、病灶数量的增多,淋巴结的转移率也越高。有研究认为病灶数≥3的患者与病灶数为2个的患者比较[10],中央区淋巴结转移的比例增高(47.1%vs22.2%),病灶数目越多淋巴结转移的风险就越大,病灶数目是淋巴结转移的高风险因素。有学者认为MPTC病例中,男性、肿瘤位于双侧及病灶数目≥3个的组别中颈部淋巴结的转移率较高[8]。有研究认为多灶性甲状腺癌中,肿瘤直径>1 cm、病灶数>2个更容易出现淋巴结转移[14]。本文对颈部淋巴结进行分组研究,发现中央区淋巴结转移(病灶数为3,61.20%;病灶数≥4,85.19%);颈侧区淋巴结转移(病灶数为3,45.36%;病灶数≥4,47.89%)。结果显示中央区及颈测区淋巴结转移率随着癌灶数目的增加,淋巴结转移的风险明显增加。另外,研究还发现双侧多灶、男性、年龄≤45岁、肿瘤直径>1 cm及甲状腺包膜侵犯的组别中颈淋巴结转移率较高,尤其是中央区淋巴结转移率,进一步对颈部淋巴结相关因素分析显示性别、病灶数量、大小、单双侧均为淋巴结转移的独立相关因素(P<0.01)。
对于MPTC患者来说,首选的治疗方式是外科手术,因此首次诊断和治疗对于患者的预后有着重要意义,规范而合理的手术方式,不但可以降低患者的术后复发和转移,同时能够改善患者预后[15]。但手术范围(腺体的切除范围及淋巴结的清扫范围)是目前的学者争论焦点之一。ATA诊治指南推荐对于多灶性甲状腺癌的患者来说,甲状腺近全切除或者甲状腺全切术是合理的手术方式[16]。但也有不少学者认为,对于初次手术未能够行甲状腺全切的患者来说,手术后应密切随访,一旦临床发现复发时再行补充手术也是可行的[17]。大多数临床医生对于术前彩超或体检发现颈部淋巴结肿大的患者常规行淋巴结清扫,包括中央区淋巴结和颈侧区淋巴结。而术前检查未发现肿大淋巴结的患者来说是否应该进行淋巴结清扫,尤其是中央区淋巴结,仍是临床医生争论的焦点。有Meta分析显示预防性的中央区淋巴结清扫不能降低患者术后的复发及转移率,但增加了术后并发症的发生率,包括甲状腺旁腺的损伤和喉返神经的损伤[18]。但也有文献认为,中央区淋巴结隐匿性转移率较高,而预防性中央区淋巴结清扫可以提高cN0期患者的TNM分期,精确患者的危险程度分级及制定术后治疗方案[19]。有研究发现,对于cN0期的甲状腺乳头状癌患者行预防性颈部淋巴结清扫后,约有30%~60%的患者淋巴结存在隐匿性转移灶[20]。同时有学者认为双侧多灶组的患者,约64.5%的患者中央区淋巴结存在转移,通过Logistics分析发现双侧多灶癌组中央区淋巴结转移的危险性是非双侧多灶癌组的2.583倍[21]。
目前临床医生往往是为了保护喉返神经和甲状腺旁腺而反对预防性的中央区淋巴结清扫,但近年来随着手术操作技术的进步和精细化以及纳米碳、喉返神经探测仪等的应用,相关并发症并没有明显增高,喉返神经损伤率为0.3%~1.8%,而永久性甲状旁腺功能减退症的发生率为0.7%~6.6%[22-23]。在2015版美国ATA 指南[16]和2012版中国甲状腺结节和分化型甲状腺癌诊治指南[24]中指出,可以在有效保护甲状旁腺和喉返神经的前提下,对MPTC患者建议行预防性中央区淋巴结清扫。目前对于MPTC患者常规行预防性中央区淋巴结清扫已得到广大临床医生的认可[19]。因此对于多灶性甲状腺癌患者来说,手术方式应结合患者的临床病理资料,对于双侧发生及淋巴结转移风险高的患者即使是单侧多灶也应行甲状腺全切或者近全切除,而cN0的患者应进一步行预防性中央区淋巴结清扫。
甲状腺癌因其高发生率已成为危害人民健康的主要疾病之一,多灶性甲状腺乳头状癌恶性程相对较高,所幸其恶性程度较低,10年生存率较高,患者多可长期存活。应重视甲状腺多灶癌的准确诊断和规范治疗,降低肿瘤复发转移风险,我们期待更多数据资料、更长时间的随访结果,更深入的认识多灶性甲状腺癌的危险因素,及制定个体化的治疗策略。

