一期后路病灶清除植骨融合内固定术治疗腰椎布鲁杆菌性脊柱炎
赵昌松,张 强,赵汝岗,张 耀,孙 胜,李 鑫
首都医科大学附属北京地坛医院骨科,北京 100015
布鲁杆菌病是由布鲁杆菌引起的一种人畜共患性疾病,临床上以长期发热、多汗,关节肌肉疼痛,肝、脾、淋巴结肿大为特点[1]。布鲁杆菌在人体中经血运播散至全身多个器官,尤其以骨关节系统感染最为常见[2]。布鲁杆菌性脊柱炎发生率较高,约占布鲁杆菌病的2% ~ 53%,以腰椎多见,其次为胸腰段,颈椎少见[3];临床表现明显,但影像学改变出现较晚[4],晚期影像学可表现为椎间隙变窄,椎体侵蚀、硬化、塌陷及骨髓炎等,也常常侵及硬膜,虽然大部分可通过非手术治疗治愈,但严重的椎间盘炎、椎管内脓肿、马尾神经或神经根损伤及脊柱不稳仍需手术干预[5-6]。本研究对2011年1月—2017年10月采用一期后路病灶清除植骨融合内固定术治疗的晚期腰椎布鲁杆菌性脊柱炎患者的疗效进行随访分析,评价该术式治疗晚期腰椎布鲁杆菌性脊柱炎的效果。
1 资料与方法
1.1 一般资料
参照布鲁杆菌病诊断标准[7],经过流行病史、临床表现、实验室和影像学检查,确诊为晚期腰椎布鲁杆菌性脊柱炎患者28例,行一期后路病灶清除植骨融合内固定术治疗。所有患者术前布鲁杆菌凝集试验阳性,术后病灶处病理检查均证实为布鲁杆菌感染。本组患者男19例,女9例;年龄33 ~ 58岁,平均46.9岁;病程3 ~ 10个月,平均7.2个月。所有患者均为单节段病变,L1/L22例,L2/L33例,L3/L45例,L4/L510例,L5/S18例。所有患者均有剧烈的腰背部疼痛,其中神经根受压合并下肢疼痛、麻木者12例,因腰背部剧烈疼痛需卧床者8例。所有患者均经非手术治疗后腰背部疼痛、下肢麻木疼痛缓解不佳。其中行单节段内固定4例,双节段内固定14例,三节段内固定10例。
1.2 影像学检查
由至少2名经验丰富的脊柱外科医师(主治医师及以上职称、至少1名为副主任医师及以上职称)进行阅片,讨论并确定手术方案。所有患者均行腰椎正侧位及过屈过伸侧位X线、CT、增强MRI检查。
1.3 药物治疗及围手术期处理
所有患者药物治疗过程中均佩戴胸腰部支具进行保护,注意卧床休息。根据《布鲁氏菌病诊疗指南(试行)》[8]结合本院感染科会诊,制定四联药物治疗方案:多西环素(200 mg/d)+利福平(600 mg/d)+左氧氟沙星(500 mg/d)+头孢噻肟钠(6.75 g/d),2周为1个疗程,共2 ~ 3个疗程。定期复查红细胞沉降率(ESR)、C反应蛋白(CRP)、视黄醇结合蛋白(RBP)及肝肾功能等生化指标。手术前后均静脉滴注抗布鲁杆菌药物> 2周,并给予营养支持治疗,必要时予以输血。药物治疗有效,ESR、CRP明显降低后进行手术。患者均于术后1周佩戴腰围支具下床活动。出院后继续多西环素、利福平口服> 3个月,3个月后根据复查情况决定是否继续口服抗生素,必要时口服抗生素6个月。
1.4 手术方式
患者均采用全身麻醉,取俯卧位,后正中入路。行棘突两侧骨膜下剥离,显露椎体,按手术计划置入椎弓根螺钉,在C形臂X线机透视下确定螺钉位置。患者如只有腰背部疼痛,从椎体破坏较重的一侧进入病变椎间隙;如椎体两侧破坏相当,从任何一侧进入病变椎间隙均可。如患者为腰背部疼痛合并一侧下肢疼痛麻木,从下肢症状侧进入病变椎间隙;如合并双下肢疼痛麻木,从两侧进入病变椎间隙。用椎板咬骨钳和髓核钳去除病变椎间隙上位椎体椎板下缘、下关节突和下位椎体椎板上缘、上关节突内侧及上部部分骨质,去除黄韧带,进入椎管。清除椎管内压迫脊髓及神经根的炎性组织,进行减压。将脊髓及神经拉向对侧,并进行保护,进入病变椎间隙。使用刮匙、髓核钳对病变椎间隙进行病灶清除,包括破坏的椎间盘、终板及骨组织。单侧进入椎间隙的同时要清除对侧病灶组织。清除病灶组织后使用冲洗枪彻底冲洗病变椎间隙。将减压过程中取出的椎板、小关节骨质修整为小骨粒,植入病变椎间隙,根据试模置入合适规格的椎间融合器,加压钉棒内固定,固定稳妥。冲洗切口,留置引流管1根。
1.5 疗效评价
术前、术后3个月及末次随访时采用疼痛视觉模拟量表(VAS)[9]评分、Oswestry功能障碍指数(ODI)[10]评价临床疗效。随访时进行X线、CT、MRI检查,观察内固定位置、病变节段植骨融合及病变节段病情复发情况,记录并发症和再手术情况。
1.6 统计学处理
采用SPSS 16.0软件对数据进行统计学分析,计量资料以表示,手术前后数据比较采用配对t检验;以P< 0.05为差异有统计学意义。
2 结 果
所有手术均顺利完成,所有患者随访24 ~ 37个月,平均28.9个月,术后切口均一期愈合,无局部窦道形成,无脊髓、马尾神经、神经根或血管损伤发生。随着时间的推移,腰背部疼痛症状均明显缓解,自主生活能力逐步提高,术后VAS评分、ODI均比术前明显降低,差异有统计学意义(P< 0.05,表1)。随访期间无复发、再手术患者,无内固定松动、移位等情况发生。末次随访时2例患者病变节段未融合,但无腰背部疼痛或内固定失效,其余患者术后11 ~ 15个月植骨融合,平均12.6个月,融合率为92.9%(26/28)。典型病例影像学资料见图1。

表1 手术前后VAS评分和ODITab. 1 Pre- and Post-operative VAS score and ODI N=28,x±s
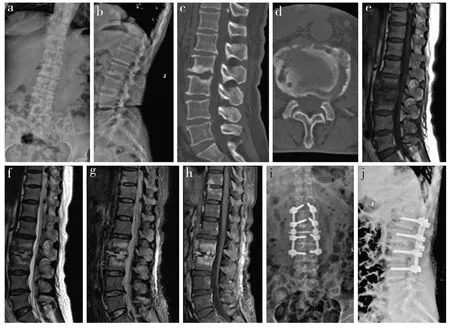
图1 典型病例影像学资料Fig. 1 Imaging data of a typical case
3 讨 论
布鲁杆菌性脊柱炎目前仍以非手术治疗为主,大多数患者可以通过非手术治疗治愈[11-13],但严重的椎间盘炎、椎管内脓肿、马尾神经或神经根损伤及脊柱不稳仍需手术干预[5-6]。手术治疗感染性脊柱炎成功的关键是在病灶清除的基础上重建脊柱稳定性,虽然在感染病灶内应用内固定仍存在争议,但在彻底清除病灶的基础上使用内固定,能够促进植骨融合及重建脊柱的稳定性,同时也是减少感染性脊柱炎复发的一个重要因素[14-15]。
3.1 手术适应证
布鲁杆菌性脊柱炎的手术治疗是在药物治疗的基础上进行的,其目的是有效清除病灶、解除脊髓或神经根压迫、维持并重建脊柱稳定性、缓解疼痛等。手术治疗被认为是治疗布鲁杆菌性脊柱炎的最后选择。目前关于布鲁杆菌性脊柱炎的手术适应证国内外文献报道不一,一般认为其适应证:①经非手术治疗无法缓解腰背疼痛症状,或椎间盘破坏、椎间隙感染导致的顽固性腰痛;②椎管内硬膜外脓肿、炎性肉芽组织或坏死脱出的椎间盘组织压迫脊髓或神经根、马尾神经;③椎旁脓肿明显,难以吸收;④椎体骨破坏灶>1 cm或关节突破坏影响脊柱稳定性;⑤合并病理性骨折[16-23]。
布鲁杆菌性脊柱炎在影像学及病理学方面与脊柱结核具有较高的相似性,且临床上常常混淆。脊柱结核根据影像学可分为早期和中晚期,早期X线片或CT表现为椎体炎,小面积毛玻璃样改变,MRI检查呈典型椎体炎表现,T1WI呈均匀低信号,T2WI骨破坏区呈高信号,且信号不均匀;中晚期表现为骨质破坏,破坏区边缘可有高密度影,其间可见死骨,椎间隙变窄,椎旁脓肿,腰大肌冷脓肿较常见,多数为流注样脓肿[16]。本研究参考脊柱结核的影像学分期,将布鲁杆菌性脊柱炎影像学分为早期和晚期,早期X线片及CT主要表现为椎间隙轻度变窄,较邻近节段椎间隙高度下降< 50%;晚期椎间隙明显变窄,较邻近节段椎间隙高度下降> 50%。本研究纳入的均为晚期病例,X线片表现为椎间隙明显变窄,椎体前缘密度明显增高,可见“鸟嘴状”硬化、增生骨刺,有时可形成骨桥;CT表现为椎间隙明显变窄,高度下降> 50%,可累及大部分甚至整个椎体,表现为空洞、破坏、硬化、增生,并在椎体前缘形成骨刺,呈“鸟嘴状”,新生骨赘及其间的破坏灶构成“花边椎”;MRI表现为病变椎间盘组织T1WI呈低信号,T2WI及压脂T2WI呈高信号,增强后明显强化,病灶可侵及椎旁软组织、后纵韧带、硬膜外,对硬膜及神经根造成压迫,形成椎旁脓肿。
对于早期的腰椎布鲁杆菌性脊柱炎先行非手术治疗,如治疗无法有效缓解局部症状,腰背部疼痛较剧烈,影响生活,复查腰椎MRI示病情无好转或逐渐加重,可采用经皮经椎间孔入路内窥镜下病灶清除术治疗;晚期病例,建议采用一期后路病灶清除植骨融合内固定术治疗,本研究结果显示,该术式治疗晚期布鲁杆菌性脊柱炎安全、有效。
3.2 药物治疗及手术时机
晚期布鲁杆菌性脊柱炎围手术期最重要的是抗生素治疗。应用何种药物治疗,各研究报道不一,但均遵循“长期、足量、联合、多途径给药”的原则[24-25]。根据世界卫生组织(WHO)第六次联合公报所制定的原则,采用四环素+链霉素或依据这一方案的同类药物替代治疗。WHO推荐的治疗方案:多西环素(200 mg/d)+利福平(600 ~ 900 mg/d),疗程为6周[26];多西环素(200 mg/d)/四环素(2 g/d)+链霉素(1 g/d),多西环素/四环素疗程为6周,链霉素疗程为2 ~ 3周[27]。有研究报道此治疗方案有效率仅为60%,其复发率可高达60%[28]。根据中国卫生部2012年印发的《布鲁氏菌病诊疗指南(试行)》[8],本研究对布鲁杆菌性脊柱炎患者围手术期采用四联药物治疗方案,出院后继续多西环素、利福平口服3个月,3个月后根据复查情况决定是否继续口服抗生素,必要时口服抗生素6个月,疗效满意,均能很好地控制布鲁杆菌感染。服药期间应注意观察患者是否出现抗生素的不良反应,定期监测ESR及CRP。
布鲁杆菌性脊柱炎手术时机选择目前未见报道。本研究组认为,最好在患者发热消失、ESR及CRP接近正常再进行手术治疗。如术前规范应用四联抗生素治疗后,患者有/无发热,但ESR及CRP逐渐降低,表明抗生素治疗有效,也可进行手术治疗。本组病例经抗生素治疗后发热均消失,ESR及CRP虽未全部近于正常,但均出现明显降低,术后疗效满意。
3.3 内固定节段选择
腰椎布鲁杆菌性脊柱炎以单节段病变居多,累及多节段极少,本组患者均为单节段病变。对于内固定节段选择一般凭术者经验,目前尚无明确内固定节段选择的原则。本研究对受累节段上下2个椎体破坏均不严重的患者行单节段固定,单椎体破坏严重则行双节段固定(破坏重的一侧延长1个节段固定),受累节段上下2个椎体破坏均较重的行三节段固定(两侧各延长1个节段固定);本研究所有患者均只行病变节段的融合,均采用椎间融合器进行植骨。本组患者融合率为92.9%,随访> 2年,无内固定松动、移位等情况发生,取得良好的疗效。
综上,对于晚期布鲁杆菌性脊柱炎病例,在药物治疗的基础上,采用一期后路病灶清除植骨融合内固定术治疗,随访> 2年疗效满意,是一种有效的治疗手段,能使患者尽快缓解疼痛,恢复正常生活。

