广泛期小细胞肺癌化疗后胸部大分割放疗的近期疗效及毒性分析
程国威,邓 垒,孙 莉,苏 丹,陈 平,何响铃,奚亨智,臧定骐
(1.北京市朝阳区桓兴肿瘤医院放疗科,北京 100122; 2.国家癌症中心/国家肿瘤临床医学研究中心/中国医学科学院 北京协和医学院肿瘤医院放疗科,北京 100021)
小细胞肺癌占所有肺癌的13%~20%,约2/3的患者就诊时已为广泛期病变[1-2]。美国癌症联合委员会(第7版)[3]将广泛期小细胞肺癌(extensive stage small cell lung cancer,ES-SCLC)定义为Ⅳ期[任意部位的原发肺癌(T any)、任意区域淋巴结转移(N any);对侧肺叶分散的单个或多个瘤结节或肿瘤伴有胸膜结节或恶性胸腔/心包积液(M1a); 远处器官转移或不能被一个放疗计划所覆盖的多发肺内转移结节和(或)肿瘤病灶(M1b)]。20世纪90年代以来,4~6个周期以铂类为基础的化疗是ES-SCLC的标准治疗方案,但治疗后肺癌患者的生存率较差,5年生存率不到5%[4]。20世纪90年代末期至今,通过增加药物使用剂量、二线药物治疗以及维持化疗均未能改善ES-SCLC总体生存率[5-6]。2000年以来,调强放疗广泛应用于临床治疗,其与传统二维以及三维适形放疗相比,可有效降低放疗对各种恶性肿瘤正常组织的放射损伤,并为患者带来一定的生存获益[7-10]。研究证实,化疗后进行胸部放疗(thoracic radiation therapy,TRT)(包括三维适形放疗和调强放疗)可显著提高ES-SCLC患者的5年生存率[11-14]。但调强放疗模式下,TRT的最佳放疗分割模式和剂量尚未确定。本研究通过评价3 Gy×15次TRT分割模式的近期疗效和毒副作用,探索大分割放疗方案治疗ES-SCLC患者的可行性。
1 资料与方法
1.1一般资料 选择2014年1月至2016年12月北京市朝阳区桓兴肿瘤医院收治的26例ES-SCLC患者作为研究对象,其中男20例,女6例,中位年龄59岁;病变位置:右肺14例,左肺12例;美国东部肿瘤协作组评分:1分22例,2分4例;吸烟19例,不吸烟7例。
1.2纳入及排除标准 纳入标准:①根据美国癌症联合委员会(第7版)[15]的ES-SCLC定义诊断ES-SCLC的患者;②完成4~6个周期含铂方案化疗后疗效评估为完全缓解、部分缓解或疾病稳定;③TRT方案采用调强放疗,剂量分割方式为每日1次,每次3 Gy,总剂量45 Gy。排除标准:①曾经或现在患有其他类型恶性肿瘤,但不包括可治愈的皮肤非黑色素瘤和宫颈原位癌;② 6个月内曾患未治愈的心肌梗死或其他心脏疾病;③精神疾病史;④妊娠和哺乳期患者;⑤患有未控的糖尿病或高血压;⑥化疗后出现活动性肺炎或肺纤维化。
1.3化疗 所有ES-SCLC患者放疗前均接受化疗。化疗采用含铂方案。化疗方案主要为:①顺铂+依托泊苷(EP方案),顺铂(齐鲁制药有限公司生产,批号:20131205,20150904)20 mg/m2,第1~3天,每日1次,连用3 d;依托泊苷(北京双鹤药业有限公司生产,批号:20140609、201501064、20160510)100 mg,第1~5天,每日1次,连用5 d。②卡铂+依托泊苷(CE方案),卡铂(浙江海正药业有限公司生产,批号:20131110、20140903、20150702)500 mg,一次给药;依托泊苷100 mg,第1~5天,每日1次,连用5 d。
1.4TRT TRT在化疗完成2周后开始,若化疗后患者的Ⅱ级毒性尚未恢复正常,可延迟TRT,最迟需在化疗完成后7周内开始。TRT靶区依据化疗前PET-CT或CT以及化疗后CT检查结果确定,大体肿瘤体积为诱导化疗后残留肿瘤的范围,以尽可能减少放疗的毒副作用。
临床靶体积指大体肿瘤体积外扩0.8 cm,并包括化疗前有淋巴结转移的淋巴结引流区域,计划靶体积指三维临床靶体积外扩0.5 cm的区域。计划靶体积处方剂量为45 Gy,剂量分割为每次3 Gy,每日1次,每周5次。处方剂量至少覆盖95%的计划靶体积,且热点最高剂量限制在处方剂量的107%以内。正常组织剂量限制条件为:双肺V5(双肺接受照射剂量>5 Gy的体积占双肺总体积的百分比)<55%,V20(双肺接受照射剂量>20 Gy的体积占双肺总体积的百分比)<25%,心脏V30(心脏接受照射剂量>30 Gy的体积占心脏总体积的百分比)<40%,脊髓最大剂量限制为≤40 Gy。使用调强放疗技术进行计划设计,射线选择6 MV X线,通过Pinnacle TPS软件获得剂量体积直方图等相关物理学参数。
1.5疗效及毒性评价标准 近期疗效评价按RECIST 1.1标准(实体瘤的疗效评价标准1.1版本),分为完全缓解、部分缓解、疾病稳定和疾病进展[16]。对于患者不可测量的病灶(如骨转移、恶性胸腔或心包积液等)一般不作为靶病灶参与疗效评价,仅在提示明确的病灶病情进展时参与疗效评价,如骨转移骨痛明显加重、发生压缩骨折、心包积液或胸腔积液明显增多。急性不良反应评价根据通用不良反应术语标准3.0版本,主要记录急性放射性肺炎、急性放射性食管炎反应[17]。
1.6随访 自TRT结束1个月起随访,颈部和腹部B超或CT、胸部CT:2年内每3个月检查1次,2年后每6个月检查1次,5年后每1年检查1次;头部磁共振成像:每半年检查1次;全身骨扫描:每1年检查1次。
1.7统计学方法 采用SPSS 22.0软件进行统计学分析,采用GraphPad Prism version 6.01版本绘制生存曲线,生存分析采用Kaplan-Meier法,P<0.05为差异有统计学意义。
2 结 果
2.1化疗方案 5例使用CE方案,21例使用EP方案。中位化疗周期为5个周期,化疗后24例达部分缓解,2例为疾病稳定。初诊时,5例肺转移,3例肝转移,7例骨转移,4例脑转移,3例胸膜转移,4例肾上腺转移,2例远处淋巴结转移和1例软组织转移;3例2处器官转移,23例1处器官转移。TRT后中位随访时间为22.5个月。
2.2毒副作用 14例患者出现Ⅰ级放射性肺炎,5例患者出现Ⅱ级放射性肺炎,无Ⅲ级以上放射性肺炎发生。4例患者出现Ⅰ级放射性食管炎,14例患者出现Ⅱ级放射性食管炎,无Ⅲ级以上放射性食管炎发生,所有患者均顺利完成治疗。
2.3近期疗效 大分割放射治疗后1个月复查时,CT评价疗效达到完全缓解、部分缓解和疾病稳定的患者分别为6例(23.1%)、19例(73.1%)、1例(3.8%)。中位随访22.5个月,截止到末次随访,疾病进展19例(73.1%),其中局部进展3例(11.5%),包含1例(3.8%)为放疗野内复发;死亡16例(61.5%),其中15例死于肿瘤进展。中位局部控制时间(从TRT开始至局部病变复发的时间间隔)和中位无进展生存期(从TRT开始至疾病进展的时间间隔)分别为27.7个月和13.5个月,1年局部控制率为69.2%,见图1;1年无进展生存率为57.7%,见图2。
3 讨 论
既往TRT常规用于局限期小细胞肺癌的治疗,与化疗联合能改善病灶的局部控制率和患者的总生存时间,而对TRT治疗ES-SCLC的研究较少,且存在争议。目前,治疗ES-SCLC以化疗为主,单纯化疗能够缓解ES-SCLC患者的症状,并延长大多数患者的生存时间,但长期生存患者极少。ES-SCLC的化疗客观缓解率达到60%~80%,但中位生存期仅9个月左右[18]。ES-SCLC胸内病变复发率较高,有超过半数的化疗后完全缓解患者发生胸内病变复发,二线化疗治疗的有效率较低,且局部失败病灶可能引起更广泛的转移性病灶,导致死亡。
小细胞肺癌是对放疗最敏感的肺癌病理类型,且耐药小细胞肺癌并不完全对放疗交叉抵抗,放疗可最大限度地消灭原发灶中对化疗耐药的残存癌细胞。理论上,TRT可降低放疗区域的肿瘤负荷,提高放疗区域的局部控制率,为患者带来生存获益[19]。
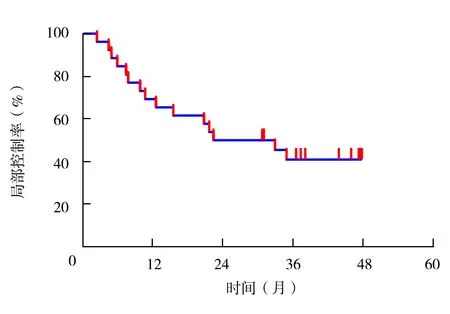
图1 局部控制率
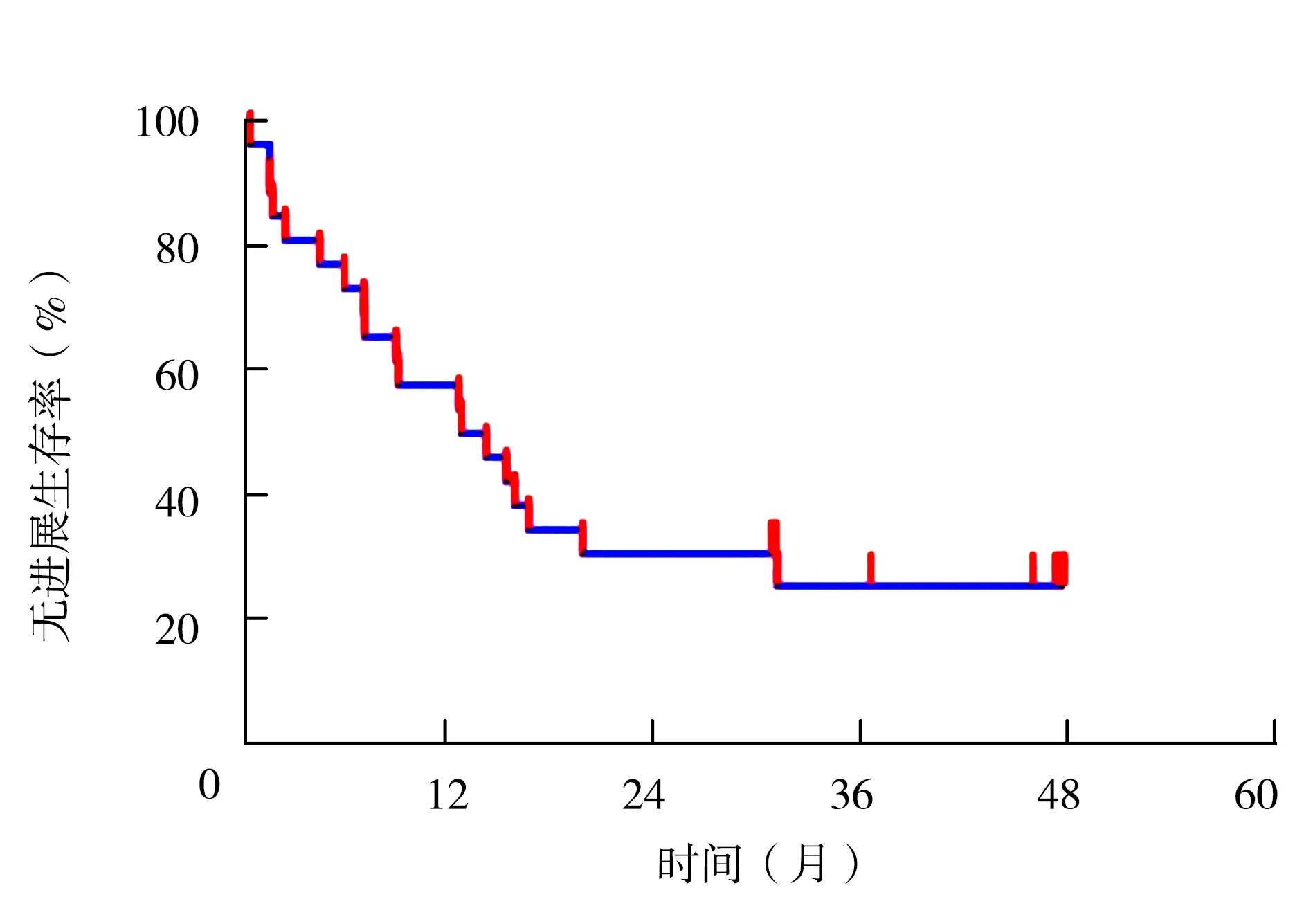
图2 无进展生存率
TRT是改善ES-SCLC生存的独立预后因素。Jeremic等[11]将210例患者接受3个周期标准剂量EP方案化疗后的完全缓解/完全缓解(仅局部和远处转移的完全缓解患者)或部分缓解/完全缓解(胸廓内部分缓解同时伴有远处转移病灶的完全缓解患者)随机分为同步放化疗组和单纯化疗组,分组前对所有患者进行了预防性全脑照射,同步放化疗组患者TRT治疗剂量为54 Gy,每日2次,每次1.5 Gy,放疗期间联合每日低剂量化疗以及脑预防照射,此外,再进行额外2个周期EP方案化疗;单纯化疗组仅进行4个周期EP方案化疗联合脑预防照射,且脑预防照射的总剂量为25 Gy,分10次进行;对其余部位转移灶可采用总量30 Gy,为期10次的姑息放疗,研究发现,TRT组中位生存期(17个月)和5年生存率(9.1%)均优于单纯化疗组(中位生存期11个月,P=0.041;5年生存率为3.7%);但TRT组与单纯化疗组局部无复发生存率比较差异无统计学意义(中位生存期30个月比22个月),5年局部无复发生存率分别为20%和8.1%(P=0.062),且TRT组的远处转移生存率无明显提高(P=0.35)。由此可见,TRT在ES-SCLC患者起始化疗中起着不可替代的重要作用,该研究初步奠定了TRT在ES-SCLC治疗中的地位,是首个对比单纯化疗与TRT联合化疗治疗ES-SCLC疗效的前瞻性Ⅲ期随机研究。Ou等[12]对ES-SCLC患者的回顾性研究再次证实,与未接受TRT的ES-SCLC患者相比,接受TRT的ES-SCLC患者的2年生存率提高了5.5%(P<0.000 1)。Zhu等[13]对119例化疗有效ES-SCLC患者的研究发现,常规分割40~60 Gy/1.8~2 Gy/f放疗方案TRT治疗患者的中位生存期达13个月,2年和5年总生存率可达26.1%和6.5%;多因素分析显示,TRT是ES-SCLC患者长期生存的独立预后因素(P=0.005)。对498例化疗有效并接受25 Gy脑预防性照射治疗的ES-SCLC患者国际多中心Ⅲ期随机对照CREST研究发现,TRT组(TRT放疗方案30 Gy/10次)患者的2年生存率显著高于对照组(13%比3%,P=0.004)[14]。
小细胞肺癌增殖快速,其倍增时间约为30 d,小细胞肺癌细胞系对低剂量放疗非常敏感,相对较低照射剂量也可呈指数性的杀灭小细胞肺癌细胞,且射线照射后的小细胞肺癌细胞无明显存活曲线肩区,而其他需要保护的正常细胞有明显的存活曲线肩区,因此降低分次剂量的超分割照射,既可提高对小细胞肺癌细胞杀灭力,也能降低正常组织的晚期损伤。美国国立综合癌症网络指南推荐局限期小细胞肺癌放疗剂量为45 Gy,每日2次,每次1.5 Gy或60~70 Gy,每日1次,每次1.8~2 Gy,但尚未确定ES-SCLC患者TRT的最佳放疗分割模式和剂量[20]。Jeremic等[11]采用每日2次的超分割照射,总剂量为54 Gy,高于局限期小细胞的推荐剂量,患者的生存结果较好。而Slotman等[14]采用每日1次,每次3 Gy的大分割照射,但放疗总剂量仅为30 Gy,明显低于Jeremic等[11]的研究,可能与其2年生存率明显偏低有关。
本研究回顾性分析了26例TRT治疗ES-SCLC患者的近期疗效和毒副作用,所有患者TRT单次剂量为3 Gy,与Slotman等[14]研究相比,TRT单次剂量相同,但TRT总剂量(45 Gy/15次)明显升高,TRT总剂量增加的大分割放疗的安全性及其对正常组织的影响尚有待确定。李景涛等[21]对130例接受化疗和调强放疗的初治ES-SCLC患者的回顾性分析研究发现,化疗方案以顺铂、依托泊苷方案为主,TRT计划靶体积平均处方剂量为55.3 Gy(32~63 Gy),剂量分割1.8~2.3 Gy/次,每日1次,每周5次,Ⅱ 级以上放射性肺炎发生率为28.5%(37/130),明显高于本研究放射性肺炎的发生率(19.2%,5/26)。Zhu等[13]对119例 ES-SCLC患者进行回顾分析发现,TRT剂量为40~60 Gy,剂量分割1.8~2.0 Gy/次,每日1次,每周5次,其Ⅱ级放射性食管炎发生率为13.3%,Ⅲ级食管炎发生率为8.3%,本研究中Ⅱ级放射性食管炎发生率为53.8%(14/26),但无Ⅲ级以上食管炎发生。
本研究对ES-SCLC患者近期疗效的评估发现,大分割放疗1个月患者复查的完全缓解率和部分缓解率分别为23.1%(6/26)和73.1%(19/26),近期总有效率为96.2%(25/26),显著高于朱慧等[22]研究的化疗+放疗组的有效率为83.1%(74/89);此外,Slotman等[14]研究中TRT组的胸内进展率为19.8%,而本研究随访期间,胸内局部进展患者仅3例(11.5%),其中1例(3.8%)为放疗野内复发,显著低于Slotman等[14]的研究。
综上所述,ES-SCLC患者在调强治疗模式下行15次3 Gy胸部大分割放疗并不增加相关肺和食管的毒副作用,且近期疗效明显提高。但本研究为单中心回顾性分析,无法避免选择性偏倚,且研究入组数量较少,故研究结果仍需更多病例数大样本Ⅲ期随机对照研究的进一步验证。

