川崎病休克综合征的临床研究及探讨
张蕾
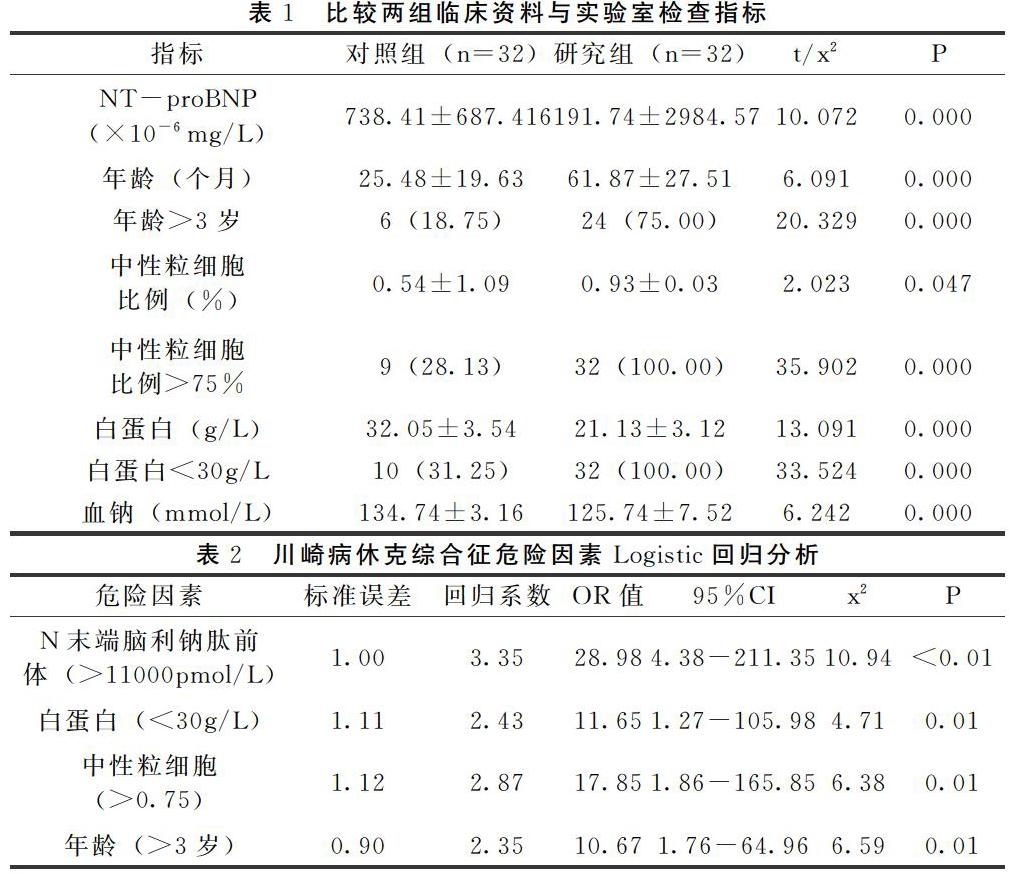
【摘 要】 目的:探析川崎病休克综合征临床危险因素。方法:将2016年1月-2018年12月本院接收的川崎病休克综合征患儿32例纳入至研究组中,对照组为同期32例确诊为川崎病患儿,对两组临床资料及实验室检查指标进行分析,并通过Logistic回归分析法对危险因素进行分析。结果:两组NT-proBNP、年龄、中性粒细胞、白蛋白及血钠比较,差异显著(P<0.05);经Logistic回归分析,诱发川崎病休克综合征的危险因素包括N末端脑利钠肽前体>11000pmol/L、白蛋白<30g/L、中性粒细胞>0.75及年龄>3岁。结论: 诱发川崎病休克综合征的危险因素包括N末端脑利钠肽前体>11000pmol/L、白蛋白<30g/L、中性粒细胞>0.75及年龄>3岁,这些因素均会对患儿身体健康造成影响,增加冠状动脉损害,因此,需要加强对该病重视程度,并采取相应的处理对策。
【关键词】 休克;川崎病;危险因素
【中图分类号】 R715 【文献标志码】A 【文章编号】1005-0019(2019)19-037-01 川崎病临床表现较多,但是休克症状发生率较低。川崎病休克综合征指的是川崎病患儿长时间出现血压降低,收缩压与正常年龄段相比降低20%,或者伴有末梢循环灌注异常表现。据有关资料显示[1],台湾地区川崎病患者中,大约1.45%存在川崎病休克综合征,与西方国家相比较低。截止到目前为止,该病诱发因素尚不明确,可能与细胞因子调节异常、心肌功能障碍及血管炎症引起的毛细血管持续渗漏存在关联。本课题主要针对川崎病休克综合征临床危险因素进行分析,具体内容如下。
1 研究资料与方法
1.1 研究资料 将2016年1月-2018年12月本院接收的川崎病休克综合征患儿32例纳入至研究组中,对照组为同期32例确诊为川崎病患儿,所有患儿均于2004年美国儿科学会与心脏病学会制定的川崎病并发休克诊断标准相符。
1.2 方法 回顾分析所有患儿临床资料及实验室检查结果,对川崎病休克综合征危险因素进行分析。
1.3 观察指标 分析川崎病休克综合征危险因素。
1.4 统计学方法 应用统计学软件SPSS18.0处理本次实验数据,计数资料的表示方法与检验值分别是(x±s)和t;计数资料的表示方法与检验值分别是率(%)和x2,若P<0.05则代表差异呈统计学意义。
2 结果
2.1 对比两组临床资料与实验室指标 在NT-proBNP、年龄、中性粒细胞、白蛋白及血钠方面,两组对比,差异显著(P<0.05),见表1:
2.2 Logistic回归分析川崎病休克综合征危险因素 经Logistic回归分析可知,N末端脑利钠肽前体>11000pmol/L、白蛋白<30g/L、中性粒细胞>0.75及年龄>3岁是诱发川崎病休克综合征的主要危险因素,见表2:
3 讨论
川崎病属于非特异性全身血管炎症性疾病,该病较为常见且相对严重的一种并发症是冠状动脉病变,其是诱发获得性心脏病的主要因素。急性期川崎病血流动力学异常发生率较低[2]。临床上,川崎病休克综合征指的是川崎病患者长时间处于低收缩压状态,而且与正常收缩压值相比下降超过20%的疾病。尽管川崎病诊断难度小,但是关于川崎病休克综合征的研究相对较少,具有较高的漏诊率,使得患者病情被遗漏,进而诱发心脏受损疾病。传统研究资料中显示,川崎病休克综合征特点如下:①女性占比较高;②同普通川崎病相比,平均年龄更高;③具有较高的中心粒细胞比例;④CRP更高;⑤伴有低血小板血症;⑥心脏收缩功能异常;⑦具有较高的丙球无反应及冠状动脉扩张发生率;⑧存在低血红蛋白血症。
川崎病属于全身血管炎症反应,极易增加血管渗透性。根据本次实验结果可知,在血钠浓度与白蛋白方面,研究组显著低于对照组(P<0.05)。诱发低钠血症与低蛋白血症的因素可能包括急性期体内水分潴留、血管炎症使得蛋白質渗漏等。据有关资料显示,毛细血管长时间渗漏则会降低白蛋白水平,提高血浆外漏,机体无法对正常的肢体渗透压进行维持,进而降低了血管内容量、血压及血管塌陷,最终导致患儿出现肺源性水肿与休克等[3]。
此外,NT-proBNP源于心室心肌合成分泌,通过血管扩张、利钠、利尿等方式,达到合理调控血压、水、钠及血容量的目标,现阶段,其可以将心功能不全较敏感指标清楚的反映出来。经本次实验结果可知,在NT-proBNP水平方面,研究组较对照组更高,差异有统计学意义(P<0.05),与普通川崎病相比,前者是其8倍,由此可见,川崎病休克综合征患儿伴有心功能不全,经Logistic多因素回归分析可知,NT-proBNP水平明显提高是诱发川崎病休克综合征的主要危险因素。NT-proBNP水平明显提高与各种炎症因子刺激、局部心肌缺血等存在紧密联系。
相关研究表明,川崎病诱发因素以机体免疫反应异常及炎症为主,由于感染原超抗体的刺激,使得机体部分遗传异常机体出现免疫紊乱,进而诱发诸多临床症状。据有关资料显示,川崎病休克综合征患儿具有相对显著的全身炎症反应,如果川崎病患儿伴有淋巴结肿大,则会加重免疫反映。同正常健康人群相比,川崎病综合征患儿炎症因子水平更高,原因是因为年龄逐渐增加,免疫系统发育越来越成熟,进而加重了免疫反映。
根据本次实验结果分析,在NT-proBNP、年龄、中性粒细胞、白蛋白及血钠方面,两组对比,差异显著(P<0.05);经Logistic回归分析,诱发川崎病休克综合征的危险因素包括N末端脑利钠肽前体>11000pmol/L、白蛋白<30g/L、中性粒细胞>0.75及年龄>3岁。由上述结果可知,川崎病休克综合征诱发因素有很多,临床诊治期间,应加强对危险因素重视程度,根据具体数值判断疾病发展状况,并给予相应的治疗方法,有助于治疗效果的提高,避免其他疾病的发生,确保患儿身体健康。
总而言之,川崎病综合征属于一种病情相对严重的疾病,若治疗不及时,将会对患儿生命安全造成严重威胁,因此需要加强对其重视程度,针对该病诱发因素,实施相应的解决对策,有助于患者预后效果的改善。
参考文献
[1] 李艳蝶, 郭莉, 邹丽霞,等. 川崎病休克综合征临床特征及外周血细胞因子水平分析[J]. 浙江医学, 2017, 39(21):1852-1855.
[2] 陈莉琼. 川崎病休克综合征误诊为脓毒性休克1例报告[J]. 中国实用儿科杂志, 2017, 32(11):876-877.
[3] 汪希珂, 韦海涛, 陈林,等. 122例川崎病临床资料分析及治疗转归[J]. 贵州医药, 2018, 42(4):460-461.
——过敏性休克和肺水肿的抢救流程

