BIS靶控下麻醉对小儿腹腔镜术后苏醒的影响
桂强军,徐国勇,刘孝国,邱灿金
(武警浙江省总队嘉兴医院麻醉科,浙江 嘉兴 314000)
随着人们对舒适度要求的不断提高,儿童静脉全麻下腹腔镜手术已在普遍开展[1-2]。丙泊酚是目前临床使用较多的短效麻醉药,其可控性良好,但存在较大的个体差异,且由于血药浓度无法实时监测,其麻醉深度的把握尚存在较大争议[3]。脑电双频指数(bispect ral index,BIS)指导的把控装置能有效改善麻醉医师个人判断造成的麻醉过深,减少不必要的麻醉药物剂量,同时一定程度上减少麻醉苏醒后患儿疼痛恐惧、呼吸抑制、二氧化碳滞留等不良反应,明显改善患儿全麻术后的苏醒质量,缩短术后苏醒用时[4]。本研究拟通过分析气管插管BIS靶控静脉麻醉对腹腔镜手术小儿苏醒质量及血流动力学稳定性的影响,探究该技术在小儿腹腔镜手术中的临床应用价值。
1 资料与方法
1.1 一般资料
选取2015年7月至2018年7月在武警浙江省总队嘉兴医院就诊并接受腹腔镜手术患儿78例作为研究对象。所有患儿均无家族性神经系统、精神系统疾病史,无中枢神经系统、精神系统疾病史,无心血管疾病史,无内分泌系统疾病,无自身免疫系统疾病,无过敏史,无严重的心、肝、肾等实质器官病变,未使用影响中枢神经系统功能药物,均无意识障碍。所有患儿家属均知情同意并签署书面知情同意书。采用随机数字表法将患儿随机分为试验组和对照组,每组各39例。试验组男23例,女16例;年龄2~7岁,平均(5.3±1.1)岁;体重13~26kg,平均(15.4±5.1)kg。对照组男22例,女17例;年龄3~9岁,平均(5.5±1.3)岁,体重12~27kg,平均(16.8±4.9)kg。所有患儿均明确诊断且符合手术指征,均行腹腔镜气管插管全麻手术。本研究符合医院伦理神委员会要求,并经伦理审查委员会审核通过。两组患儿在年龄、性别、体重、并发症、麻药过敏史等基础资料比较均无明显统计学差异(均P>0.05),具有可比性。
1.2 方法
两组患儿均常规禁食禁水。术前30min常规医嘱,肌内注射0.1mg/kg咪达唑仑注射液+0.3g东莨菪碱,开放静脉通道。
对照组采用不插管丙泊酚静脉注射麻醉:患儿给予0.5mL/kg 0.25%罗哌卡因进行骶管内麻醉,随后通过静脉通道持续静脉滴注6~10mg/kg丙泊酚进行全麻。患儿不给予肌松药。腹腔镜手术术毕关闭患儿气腹时,停止丙泊酚静脉滴注,同时更换1μg/kg芬太尼进行镇痛给药。
试验组患儿给予气管插管BIS靶控静脉麻醉:患儿给予2μg/kg芬太尼+2mg/kg丙泊酚+0.10mg/kg维库溴铵联合用药进行诱导麻醉,麻醉生效后予以气管插管。同时局部采用2%利多卡因3mL进行气管表面麻醉。气管插管后连接呼吸机进行间歇性正压通气,控制患儿呼吸,调节参数为潮气量(VT)8~10mL/kg,呼吸频率(RR)15~25次/min,吸呼比(I∶E)为1.5~2.0,同时参考患儿实际呼吸末二氧化碳分压值,调整患儿的呼吸参数。以BIS为反馈信息,靶向控制闭合回路中丙泊酚的靶向输注剂量及输注速度,同时开放瑞芬太尼通路进行全麻的维持麻醉,注意控制BIS值在40~60范围内。注意根据患儿的实际情况适当添加0.05mg/kg维库溴铵用药。手术结束后,在患儿觉醒评分超过3分后进行拔管,观察15~30min,无明显异常后转入恢复室观察。
两组患儿术前均不予用药,围手术期注意连续监测患儿心率(HR)、收缩压(SBP)、舒张压(DBP)、脉搏血氧饱和度变化情况。
1.3 观察指标
①患儿苏醒期恢复情况评价,记录患儿术后苏醒时间、拔管时间及PACU停留时间。②患儿苏醒期评分,采用苏醒期躁动量化评分表(PAED)[5],以≤10分为轻度躁动;以>10~≤15分为中度躁动;以>15~≤20分为重度躁动。同时比较两组患儿术后苏醒期的躁动发生率情况。③患儿围手术期血流动力学状况:检测并记录两组患儿麻醉前(T0)、插管即刻(T1)、插管后2min(T2)、主动脉开放前(T3)及术毕关胸时(T4)各时点心率(HR)、收缩压(SBP)、舒张压(DBP)、脉搏血氧饱和度变化情况。
1.4 统计学方法
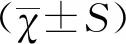
2 结果
2.1 两组患儿苏醒期恢复情况比较
试验组和对照组患儿术后苏醒时间、拔管时间比较无明显差异(均P>0.05),但试验组患儿在PACU停留时间明显少于对照组,差异有统计学意义(P<0.05),见表1。

表1 两组患儿苏醒期恢复情况比较
2.2 两组患儿苏醒期PAED评分及躁动发生率比较
在PACU停留期间,试验组患儿拔管即刻、苏醒即刻PAED评分明显低于对照组,躁动总发生率亦较对照组明显偏低,差异均有统计学意义(均P<0.05),见表2。
2.3 两组患儿围手术期血流动力学变化情况比较
两组患儿T1、T2、T3时,HR、SBP、DBP较麻醉前均明显降低(对照组:t=2.109~7.698,试验组:t=2.386~7.449,均P<0.05),其中对照组较试验组下降更明显,差异有统计学意义(均P<0.05)。两组各时点SpO2比较无明显差异(P>0.05)。

表2 两组患儿苏醒期PAED评分及躁动发生率比较
表3 两组患儿围手术期血流动力学变化情况比较Table 3 Comparison of perioperative hemodynamic changes between the two groups
3 讨论
3.1 BIS对麻醉深度监控的意义
BIS监测是一种依赖脑电反馈信息的量化药物监测技术,主要是在功率谱分析的基础上结合患者的脑电频率和功率数据,进行相关函数的分析工作,在临床镇静深度及催眠效果的监测中应用广泛[6-7]。研究显示,BIS监测主要反映的是患者脑组织中皮层结构的功能状态,能客观地评价患者在使用镇静、镇痛及肌松药物后的镇静深度状态,并将其以数字分值的形式反馈给临床医师,反映镇静给药后患者大脑皮层的抑制程度[8]。与此同时,还有研究表明,BIS主要用于麻醉用药后患者的镇静深度,但在患者镇痛效果的参考中则无明显意义,且BIS监测与患者的血压变化也无明显的相关关系,主要与BIS反映的大脑皮层功能情况有关[9]。基础研究证实,BIS可以相对精确地反应麻醉药物的浓度,并与药物的浓度和麻醉深度具有良好的相关性[10],而且BIS对丙泊酚的血药浓度最为敏感,临床使用价值极高[11]。
3.2 本研究中BIS的实际临床效果
小儿手术时间通常较短,如果麻醉镇静过深患儿易进入深度沉睡状态,术后苏醒延迟而影响恢复质量;麻醉镇静过浅则在苏醒期疼痛和恐惧程度加深。因此临床上建议麻醉应当在有效缓解疼痛水平的前提下,缩短苏醒时间,这亦可避免因拔管过程中疼痛、吸痰和气管插管等刺激引发的呛咳、烦躁及嗜睡等不良反应。BIS监控可有效指导用药,减少麻醉中不良反应的发生[12]。本研究中,采用BIS的腹腔镜手术试验组患者术后的苏醒时间、拔管时间及PACU停留时间均明显短于采用非气管插管的丙泊酚静脉麻醉组患者,提示,在小儿腹腔镜手术中使用气管插管BIS靶控静脉麻醉使患儿围手术期BIS值维持在45~55范围内,可使患儿围手术期维持在较浅水平的镇静深度,有助于缩短患儿的术后苏醒时间。与此同时,BIS监测能帮助反馈患儿的镇静深度情况,使麻醉医生在不影响患儿血流动力学稳定性的情况下,精确而有效地调节患儿的麻醉用药剂量及静脉滴注速率,以避免过度使用麻醉药物对患儿造成不必要的伤害性刺激,保障患儿的苏醒质量[13]。临床研究结果表明,机体通常会在64~80的BIS范围内完成从神志丧失到苏醒甚至清醒的过渡,在手术结束后一段时间内维持患者BIS值在60~70范围内可有效避免患者的突然苏醒及伤害性刺激的发生,同时缩短患者术毕停药后的苏醒时间[14-15]。
3.3 本研究中BIS的不良反应情况
本次研究比较两组患儿行腹腔镜术后躁动情况发现,试验组患儿术后拔管及苏醒即刻PAED评分均明显低于对照组患儿(P<0.05),且试验组患儿轻度、中度、重度躁动发生率及躁动总发生率也均低于对照组患儿(P<0.05),气管插管下BIS靶控静脉麻醉能有效对抗手术过程中由于机械性牵拉或损伤等引起的伤害性刺激表现,从而有效抑制应激反应的发生,不仅有利于缩短患儿的术后苏醒时间,同时还可在一定程度上有效抑制患儿苏醒及拔除气管导管期间的不良应激反应,帮助维持血流动力学稳定性,减少苏醒期躁动、哭闹、呕吐、恶心等不良反应的出现几率,有效避免因患儿躁动、哭闹等引起的插管处气管黏膜损伤,保障苏醒期的安全[16]。在围手术期血流动力学稳定性方面,本研究发现,试验组患儿术中HR、SBP、DBP明显高于对照组(P<0.05),提示气管插管BIS靶控静脉麻醉能在短时间内迅速帮助恢复患者的SBP、平均动脉压等,使患儿心率保持在低水平波动,保障镇静效果的有效性。气管插管BIS靶控静脉麻醉能在一定程度上减少丙泊酚的静脉滴注剂量及滴注速率,避免因镇静状态过深出现抑制应激反应,其协同芬太尼作用可有效发挥镇痛及抗伤害作用,降低伤害性刺激在大脑皮层中的传输强度,并可有效抑制儿茶酚胺的释放,避免药物因素对患儿血流动力学状态的影响,减轻机体的应激反应水平,同时又不影响患儿的苏醒质量及苏醒速度,有利于患儿的预后恢复[17]。
综上所述,在小儿腹腔镜手术中应用气管插管BIS靶控静脉麻醉效果确切,镇静镇痛效果显著,应激反应影响小,患儿术后苏醒时间短,苏醒躁动发生率低,能有效保证围手术期血流动力学稳定,为患儿预后提供保障。

