Chiari畸形Ⅰ型经神经内镜下后颅窝减压术后发热原因探讨及技术改进
李 奇,武文韬,鲍 刚,杜昌旺,冒 平,廉海平,何百祥
(1. 西安交通大学第一附属医院神经外科,陕西西安 710061;2. 西安交通大学公共卫生学院卫生统计学教研室,陕西西安 710061)
小脑扁桃体下疝畸形Ⅰ型(Chiari-Ⅰ畸形)是指小脑扁桃体下疝至椎管内或伴延髓和第四脑室延长下移,从而引起一系列症状[1],表现为神经损害和颅内压增高,临床多采用后颅窝手术减压进行治疗。Chiari畸形采用的后颅窝减压术式多种多样,包括单纯骨性减压、骨性减压加硬脑膜扩大缝合术、骨性减压加小脑扁桃体切除术等[2-6],主要区别在于术中是否切开硬脑膜。国内外有多篇文献比较不同手术方式的利弊,试图寻找最佳的术式,这是由于后颅窝减压切开硬脑膜和不切开硬脑膜的术式其术后效果和并发症有比较明显的差别。术中切开硬膜包括小脑扁桃体切除术,其手术效果明确,但术后并发症较多,如积液、发热等,单纯骨性减压术后并发症少,但是并不适用于所有的患者。由此看来,后颅窝减压手术方式的选择在于保证充分减压的前提下如何减少术后并发症,而术后发热是Chiari畸形Ⅰ型术后最常见的并发症[7]。当前,关于Chiari畸形Ⅰ型患者术后发热的原因未见高强度的临床证据和明确报道,而临床的常规处理方法是按照中枢神经系统感染进行处理,即给予患者广谱抗生素进行治疗,同时进行脑脊液的引流。但是,在发热的病例中,相当一部分患者并没有感染的确实证据,这往往对于非感染性因素导致发热的患者造成了抗生素的滥用,增加了相关并发症发生的可能性,也难以达到比较理想的治疗效果[8]。因此,从2018年起,本课题组尝试采用神经内镜辅助的小切口后颅窝减压术,希望通过更小的创伤和更细致的操作减少术后并发症。本文通过回顾性分析2018年3月-2019年3月就诊于西安交通大学第一附属医院神经外科的14例Chiari畸形Ⅰ型患者资料,探讨Chiari畸形Ⅰ型患者术后发热的原因及手术方式的改进。
1 资料与方法
1.1 一般资料患者共14例,其中男8例,女6例,年龄15~60岁,平均年龄42岁,均为Chiari畸形Ⅰ型患者。其中6例合并颈髓空洞,3例合并颈、胸段脊髓空洞(表1)。
表1 患者基本特征
Tab.1 Basic information of the patients
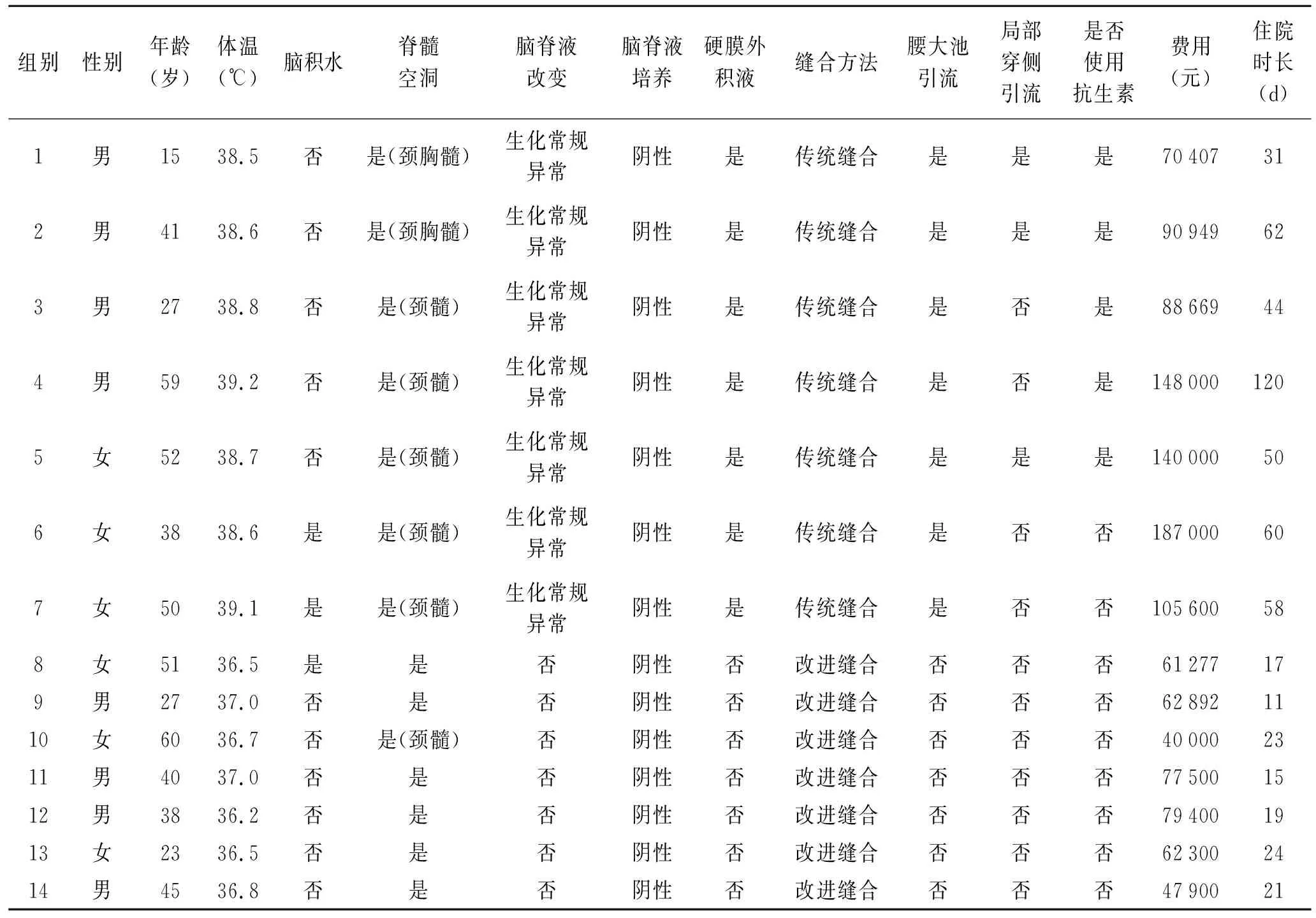
组别性别年龄(岁)体温(℃)脑积水脊髓空洞脑脊液改变脑脊液培养硬膜外积液缝合方法腰大池引流局部穿侧引流是否使用抗生素费用(元)住院时长(d)1男1538.5否是(颈胸髓)生化常规异常阴性是传统缝合是是是70407312男4138.6否是(颈胸髓)生化常规异常阴性是传统缝合是是是90949623男2738.8否是(颈髓)生化常规异常阴性是传统缝合是否是88669444男5939.2否是(颈髓)生化常规异常阴性是传统缝合是否是1480001205女5238.7否是(颈髓)生化常规异常阴性是传统缝合是是是140000506女3838.6是是(颈髓)生化常规异常阴性是传统缝合是否否187000607女5039.1是是(颈髓)生化常规异常阴性是传统缝合是否否105600588女5136.5是是否阴性否改进缝合否否否61277179男2737.0否是否阴性否改进缝合否否否628921110女6036.7否是(颈髓)否阴性否改进缝合否否否400002311男4037.0否是否阴性否改进缝合否否否775001512男3836.2否是否阴性否改进缝合否否否794001913女2336.5否是否阴性否改进缝合否否否623002414男4536.8否是否阴性否改进缝合否否否4790021
1.2 手术方式14例患者均接受神经内镜下后颅窝减压术。具体方法为采用枕下后正中入路,在枕骨大孔区采用长度为5 cm的小切口,沿后正中线切开头皮、肌肉及骨膜,牵开器牵开肌肉暴露枕骨及寰椎后弓,术区置入神经内镜并用固定臂固定,行骨性减压,切除枕骨的直径为3 cm,打开枕骨大孔,切除寰椎后弓约1.5 cm,继而切除寰枕筋膜,“Y”形剪开硬脑膜后,暴露双侧小脑扁桃体及延髓,分别电凝双侧小脑扁桃体并切断附着于扁桃体上的蛛网膜束,使扁桃体上移,分离小脑谷,探查并扩大四脑室正中孔且确定有脑脊液流出,对于存在脊髓空洞的患者,探查并扩大脊髓中央管上口且确定有脑脊液流出,采用人工硬膜扩大缝合硬膜[9]。缝合方法分别采用传统的肌肉分层缝合和硬膜-肌肉悬吊缝合法。
1.2.1传统肌肉分层缝合组 前7例患者采用传统的分层缝合肌肉及头皮,一般皮下肌肉分4层缝合,后一层肌肉缝合线会尽量连带前一层肌肉一起缝合,这样可以消除每层肌肉之间潜在的腔隙,不放引流管,伤口采用厚纱布覆盖后弹力绷带加压包扎(图1)。

图1 传统肌肉缝合方法
Fig.1 Traditional surture technique of dural and muscles
1.2.2硬膜-肌肉悬吊缝合组 后7例患者在靠近枕骨大孔区和第1颈椎水平的部位,在人体硬膜和人工硬膜缝合处夹缝一小块肌肉,消除硬膜之间的间隙。在缝合最深层肌肉时,将已经扩大减张缝合的硬膜悬吊于肌肉层消除硬膜外间隙,然后再分层缝合肌肉及头皮,伤口采用弹力绷带加压包扎,不放引流(图2)。

2 结 果
2.1 术后硬膜外腔积液情况传统缝合组的7例患者均出现了术后硬膜外腔积液;采用硬膜-肌肉悬吊缝合的7例患者均未再出现硬膜外腔积液。
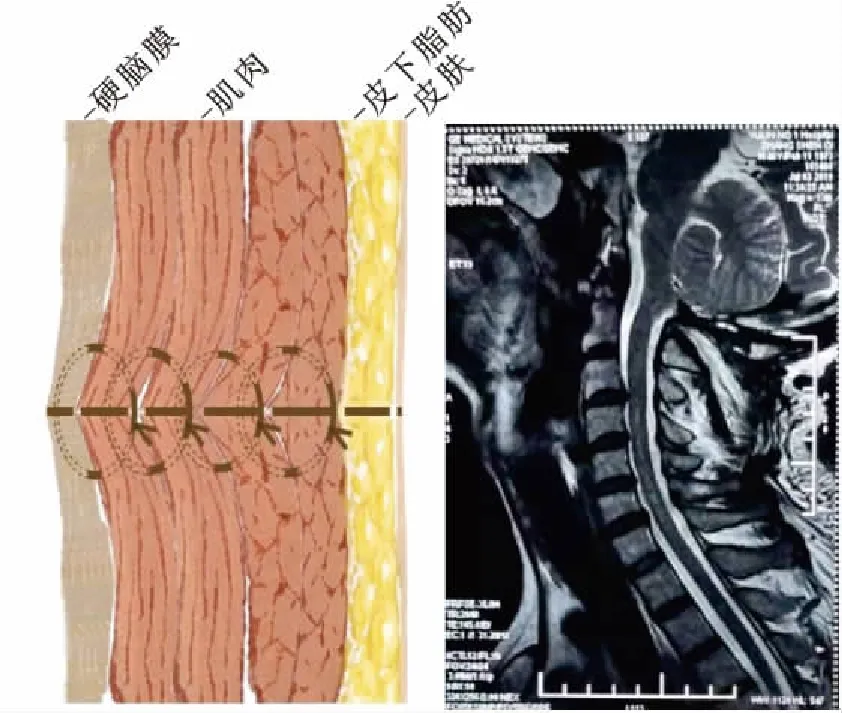
图2 硬膜-肌肉悬吊缝合
Fig.2 Suspension surture of dural and muscles
2.2 发热情况的比较采取传统缝合方法的7例患者出现术后均出现高热(T>38.5 ℃),发热出现的平均时间为1.5 d,均行脑脊液检查提示白细胞高于正常,脊液细菌培养阴性。7例患者均采用了以下改进措施:颈部伤口加压包扎、腰大池持续引流及抗感染治疗;联合静脉使用万古霉素和美罗培南。采取改进缝合方法的7例患者术后均未出现发热。
2.3 住院时长与住院费用的比较采取传统缝合方式的患者平均住院时长为(60.71±28.29)d,采取硬膜-肌肉悬吊缝合的患者平均住院时长为(18.57±4.61)d,两组间差异具有统计学意义(P<0.05)。采取传统缝合方式的患者平均花费的住院费用为(11.87±4.11)万元,采取硬膜-肌肉悬吊缝合的患者平均花费的住院费用为(6.16±1.43)万元,两组间差异具有统计学意义(P<0.05)。说明与传统缝合组相比较,缝合改进组的住院时间更短,住院花费更少。
3 讨 论
对于Chiari畸形后颅窝减压手术,何种方式最佳的争论一直在持续。目前应用是采用骨性减压加硬膜扩大成形术,但是该术式对于小脑扁桃体下疝超过颈1后弓及合并脊髓空洞的患者效果并不理想,对于后两者可能还需要切除小脑扁桃体并探查四脑室正中孔。本研究的随访结果也证实,采用骨性减压+小脑扁桃体电凝+四脑室正中孔探查和硬膜扩大缝合这样的术式减压最为充分,尤其是对于合并脊髓空洞的患者,大多在术后半年脊髓空洞都有明显的缩小。因此,只要能将该术式的并发症降低到单纯骨性减压手术的水平,就可以在手术效果和并发症之间找到最佳的方式。
术后发热是开颅手术较常见的并发症之一。文献报道,术后发热在后颅窝手术中的发生率高于幕上手术,其中非感染性因素主要包括手术时间长(>4 h)、无菌性脑膜炎、脑脊液漏、放置引流管时间过长、止血不彻底等;而对于开颅手术后感染的危险因素分析显示,脑脊液漏和后颅窝手术是术后感染的独立危险因素。此结论和我们前期手术患者的结果似乎一致。本研究早期的7例手术患者均出现了术后发热(T>38.5 ℃),但是针对发热原因的检查结果中,只有2例提示存在中枢神经系统感染,其余5例脑脊液中并未发现细菌,提示应该还有更重要的因素导致发热。国内外针对后颅窝手术尤其是Chiari畸形Ⅰ型术后发热的原因并未见到具有较高循证依据的临床证据,处理方式也多以使用抗生素抗感染治疗为主。仅有的几篇相关文献报道称,术后颅内感染的发生率为5%~14%[10]。
Chiari畸形Ⅰ型的后颅窝手术需要剥离颈后肌群,咬除枕骨鳞部,咬开枕骨大孔后缘及寰椎后弓,且由于颈后肌群较厚,需要分层缝合。在本研究的术式中,需要切开硬膜,打开枕大池,再使用人工硬膜扩大缝合硬膜,而硬膜的缝合在理论上要求是水密缝合,缝合后不能有脑脊液漏出,但对于如此深在的部位,缝合难度较幕上手术大,加之小切口手术更是限制了手术操作空间,很难做到理论上的水密缝合。这就造成了术后颈枕部肌肉缝合后在硬膜外留有潜在的间隙,甚至在硬膜缝合处有活瓣的出现,从而造成枕大池的脑脊液漏出硬膜外,形成硬膜外积液[11];而硬膜外间隙的渗血、坏死组织崩解物也会进入到硬膜下腔,从而导致无菌性脑膜炎,进而引起发热[12]。我们回顾了所有可能引起术后发热和感染的因素,并将我们的病例特点与之进行比较。通过对这7例发热患者的观察发现,在进行充分引流和局部加压包扎后,患者的发热症状很快得到了控制,而且脑脊液细胞数和蛋白量均逐步下降。因此,本研究认为,硬膜没有水密缝合造成脑脊液漏出到硬膜外形成积液是术后发热的关键因素[13]。
对于采用传统缝合方式的患者,我们常规对硬脑膜进行一层缝合,对肌肉层进行4层缝合,缝合完成后的硬脑膜与缝合后的肌肉由于局部解剖学的原因,二者之间常存在一定的间隙,为局部积液的形成提供了条件[14]。由于我们很难在狭小的空间完成硬脑膜的水密缝合,因此很容易产生硬膜外积液;同时局部积液的产生还与脑脊液通过缝合针眼或者硬膜切口的单向溢出有关[15]。
我们改进的缝合方法包括在硬膜缝合处使用肌肉塞及硬膜-肌肉悬吊法。本研究采用人工硬膜扩大减张缝合硬膜,目的是扩大蛛网膜下腔,充分释放后颅窝的压力。在缝合时,人工硬膜的形状往往难以和硬膜切口完全吻合,同时在靠近颈部的硬膜切开处,由于操作空间过于狭小,很难做到硬膜的完全对位缝合。就有可能在人工硬膜和自体硬膜缝合处造成一定的缝隙,进而造成脑脊液漏。本研究采用硬膜间夹缝肌肉的方法,相当于在硬膜之间放入塞子,完好地填补了硬膜之间的缝隙。即使如此,我们并不能做到完全的水密缝合;同时,硬膜层和肌肉层之间存在着潜在的腔隙,就给硬膜外积液创造了产生的条件。因此,本研究在缝合最内层肌肉时,将硬膜层悬吊于肌肉层,这样就可以消灭硬膜和肌肉之间潜在腔隙,消除局部积液产生的条件[16]。对于本例中采取此缝合方式的7名患者,术后均未出现发热状况,这从一定程度上印证了我们之前的判断,即局部积液可能是Chiari畸形Ⅰ型患者术后发热和局部疼痛的关键影响因素。
术后并发症的产生必然会延长平均住院时间,增加患者的经济负担。本研究将两组患者的住院时间和花费进行对比显示,由于患者术后发热,虽然经过治疗最后均得到了治愈,但患者的住院时间明显延长,最长者达120 d,患者的花费也明显增多。通过技术改进,可以最大程度地减少术后发热的发生,给患者和医生带来了益处。
除此之外,我们更推荐采取个体化的临床手术手术方案,即针对不同情况的患者做出合理的临床决策,如综合使用Cine PC-MRI、术中超声及神经电生理检测等客观指标辅助决策手术方式,提高医生个人技能,手术每一步做到精益求精。我们也希望未来会有更多的前瞻性临床研究设计,以更高级别的临床证据对临床医生提供指导。

