妊娠晚期孕妇GBS带菌状况对妊娠结局及其新生儿预后的影响
蒋丽

【摘要】 目的:探討妊娠晚期孕妇B族溶血性链球菌(B group hemolytic streptococcus,GBS)带菌状况对妊娠结局及其新生儿预后的影响。方法:选择2015年6月-2017年6月于本院确诊GBS带菌的孕晚期孕妇48例纳入治疗组,根据其药敏实验结果对治疗组孕妇行针对性治疗。同期未感染GBS的孕晚期孕妇47例纳入空白组。而后回顾性分析2015年9月-2016年9月于本院行产检并确诊GBS带菌但未进行干预措施的孕晚期孕妇病历49例,纳入未治疗组。比较三组妊娠结局、妊娠期间不良反应以及新生儿出生后情况之间的差异。结果:未治疗组早产、胎膜早破及剖宫产发生率高于其他两组,差异均有统计学意义(P<0.05);未治疗组宫内感染及产褥感染发生率高于其他两组,差异均有统计学意义(P<0.05),三组患者产后出血及迟发性产后出血发生率比较,差异均无统计学意义(P>0.05);未治疗组分娩后的新生儿感染、胎儿生长受限及新生儿窒息发生率高于其他两组,差异均有统计学意义(P<0.05);三组分娩后新生儿病理性黄疸发生率比较,差异均无统计学意义(P>0.05)。结论:GBS会导致孕妇不良妊娠结局的同时引起分娩后相关新生儿疾病发生概率上升,通过有效的抗生素治疗能显著改善孕妇妊娠结局及新生儿出生后情况。
【关键词】 GBS; 孕晚期; 妊娠结局; 新生儿; 预后
【Abstract】 Objective:To investigate the effects of GBS on the pregnancy outcome and the prognosis of neonates in pregnant women.Method:A total of 48 pregnant women in the third trimester diagnosed with GBS in our hospital from June 2015 to June 2017 were enrolled in the treatment group.According to the results of drug susceptibility test,the treatment group was treated with targeted treatment.47 pregnant women in the third trimester not infected with GBS during the same period were included in the blank group.Then,retrospective analysis of 49 cases of pregnant women in the third trimester of pregnancy from September 2015 to September 2016 in our hospital and confirmed the diagnosis of GBS,but was did not received any intervention measures and were included in the untreated group.The pregnancy outcomes,adverse reactions during pregnancy,and conditions of neonates after birth between the three groups were compared.Result:The incidence of premature delivery,premature rupture of membranes and cesarean section in the untreated group were higher than those in the other two groups,the differences were statistically significant(P<0.05).The incidence of intrauterine infection and puerperal infection in the untreated group were higher than those in the other two groups,the differences were statistically significant(P<0.05).There was no significant difference in the incidence of postpartum hemorrhage and delayed postpartum hemorrhage between the three groups(P>0.05).The incidence of neonatal infection,fetal growth restriction and neonatal asphyxia in the untreated group were higher than the other two groups,the differences were statistically significant(P<0.05).There was no significant difference in the pathological jaundice rate between the three groups after delivery(P>0.05).Conclusion:GBS can lead to adverse pregnancy outcomes in pregnant women,and the incidence of related neonatal diseases increases after delivery.Effective antibiotic treatment can significantly improve pregnancy outcomes and postnatal neonatal conditions.
【Key words】 GBS; Third trimester; Pregnancy outcome; Neonates; Prognosis
First-authors address:Peoples Hospital of Qingcheng District,Qingyuan 511500,China
doi:10.3969/j.issn.1674-4985.2019.13.009
B族溶血性链球菌(B group hemolytic streptococcus,GBS)是人体内常见的条件致病菌,由于其需氧的特性,其在人体内寄生部位常见于泌尿系统及消化系统,而其具有高度的侵袭力[1-2]。在上世纪60年代发现会导致新生儿会严重感染,多项研究发现GBS会引起孕产妇感染、胎儿宫内感染、新生儿感染,引起产时产后严重并发症,且并发症的严重程度往往远远超过大肠杆菌及其他致病菌[3-4]。近年来,国内有关B族链球菌导致的严重母婴感染的病例得到有效报告,这无不警示医疗卫生工作者应该增强对B族链球菌导致严重后果的认识。但是相关研究的结果差异较显著[5]。故本研究通过对孕期的孕妇从妊娠早期就开始进行全程的GBS筛查,并进行整个孕期的定期随访和干预治疗,对比干预与否与妊娠结局的关系,为GBS的临床诊治提供理论依据。现报道如下。
1 资料与方法
1.1 一般资料 选择2015年6月-2017年6月于本院的孕妇100例,其中50例通过辅助检查确诊为GBS带菌者为治疗组,50例健康孕妇为空白组。纳入标准:(1)自然受孕,核对孕周无误;(2)年龄18~40岁,孕周28~42周;(3)于本院门诊定期产检,常规检查正常。排除标准:(1)证实为双胎或多胎、羊水过多、胎儿及孕妇生育系统畸形、宫颈赘生物、宫颈机能不全;(2)检测前1周内有性生活及阴道用药、灌洗史或应用抗生素及激素类药物;(3)孕妇有吸烟喝酒吸毒等不良习惯。脱落标准:失访或因产前检查异常;妊娠合并症及并发症需提前终止妊娠。脱落5例,治疗组为48例,空白组为47例。回顾性分析2015年9月-2016年9月于本院确诊GBS但未行任何治疗的孕妇病历49例纳入未治疗组。治疗组与空白组患者均知情同意并签署同意书,本研究经医院伦理委员会批准。
1.2 方法 治疗组,对其阴道和直肠分泌物进行细菌培养,确定细菌的药敏结果后针对性采用抗生素治疗7 d,停药15 d后复查GBS,若仍为阳性则继续治疗7 d直至治愈或终止妊娠。对于所有孕妇均根据计划常规行产检直至分娩,记录孕妇分娩结局以及妊娠过程中出现的不良反应,并记录新生儿出生后情况。对于回顾性分析的病例则通过病史资料整理出上述结果的具体情况。诊断方法:参照2002年美国疾控中心颁布的B族溶血性链球菌取材方法,对孕妇进行阴道及肛门取材,首先擦去外阴分泌物,使用一个女性拭子,按先后顺序先在阴道下1/3内旋转1周采取阴道分泌物,然后再将该女性拭子按照前面方法取得直肠分泌物进行GBS培养。而后将标本置于生物安全柜内接種COBA平板和改良TH肉汤,置5%CO2环境下(35±1)℃培养18~24 h,观察COBA平板上菌落的生长特点,是否有粉红色或白灰色的B群链球菌生长菌落,如果无典型的菌落可经TH肉汤过夜增菌后,再将样本转种哥伦比亚血平板,置5%CO2环境下(35±1)℃培养18~24 h后,再次观察COBA平板及TH转种血平板上菌落生长情况,发现疑似菌落按B群链球菌鉴定过程进行鉴定[6-7]。实验过程中使用梅里埃 VITEK-MS质谱仪,相应的反应试剂盒为梅里埃链球菌分群试剂盒。经过标准的48 h培养后再次监测,若仍然发现无B群链球菌生长,则报告“无B群链球菌生长”;若48 h培养后发现有典型的B群链球菌生长,则报告阳性结果并报告相对应的药敏结果。
1.3 观察指标与判定标准 对比三组妊娠结局,妊娠及分娩过程中出现的不良反应以及新生儿出生后情况。妊娠结局:早产,死胎,胎膜早破,剖宫产及正常分娩。不良妊娠结局:早产,死胎及胎膜早破。妊娠及分娩过程中出现的不良反应:宫内感染、产褥感染、产后出血及迟发性产后出血。新生儿出生后情况:新生儿感染、胎儿生长受限、新生儿窒息及病理性黄疸。宫内感染标准(1)产前体温超过38 ℃;(2)产前心率超过100次/min;(3)生殖道分泌物检查异常;(4)产前下腹压痛明显;(5)辅助检查提示白细胞超过15×109/L或中性粒细胞占比超过90%;(6)胎心超过160次/min;(7)娩出新生儿检查提示细菌感染;(8)胎盘检查提示炎症感染。符合上述三项内容或含有(7)、(8)中的项目即可诊断宫内感染[8]。新生儿感染标准:(1)产妇有胎膜早破等高危因素;(2)新生儿分娩后体温异常或有呕吐等症状;(3)白细胞超过25×109/L[9]。
1.4 统计学处理 采用SPSS 22.0软件对所得数据进行统计分析,计量资料用(x±s)表示,比较采用t检验,多组间比较采用方差分析;计数资料以率(%)表示,比较采用字2检验,P<0.05为差异有统计学意义。
2 结果
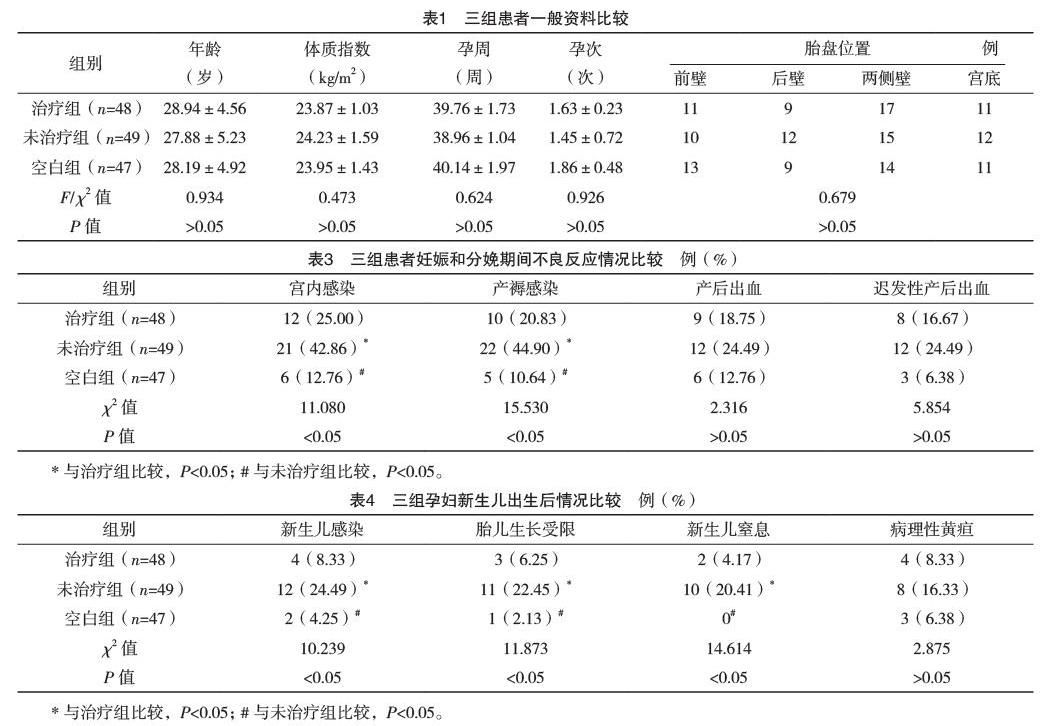
2.1 三组一般资料比较 三组年龄、孕周、孕次等一般资料比较,差异均无统计学意义(P>0.05),见表1。
2.2 三组妊娠结局比较 未治疗组早产、胎膜早破及剖宫产发生率高于其他两组,差异均有统计学意义(P<0.05),而治疗组上述三种情况发生率与空白组比较差异无统计学意义(P>0.05)。见表2。
2.3 三组孕妇妊娠和分娩期间不良反应情况比较 未治疗组宫内感染及产褥感染发生率高于其他两组,差异均有统计学意义(P<0.05),而治疗组上述两种情况发生率与空白组比较,差异均无统计学意义(P>0.05);三组患者产后出血及迟发性产后出血发生率比较,差异均无统计学意义(P>0.05)。见表3。
2.4 三组新生儿出生后情况比较 未治疗组分娩后的新生儿感染、胎儿生长受限及新生儿窒息发生率均高于其他两组,差异均有统计学意义(P<0.05),而治疗组上述三种情况发生率与空白组比较,差异均无统计学意义(P>0.05);三组分娩后新生儿病理性黄疸生率比较,差异均无统计学意义(P>0.05),见表4。
3 讨论
GBS作为条件致病菌寄生于孕妇阴道内,对于未采取及时治疗措施的孕晚期孕妇,GBS会通过上行感染,影响到宫内情况[10]。研究显示,国内35周以上孕妇的GBS带菌率为10%左右,而GBS是导致产妇及新生儿发生感染的首要影响因素[11]。本次研究主要是针对治疗后的孕晚期GBS带菌孕妇与未治疗及健康孕妇之间的妊娠结局、妊娠过程中不良反应以及新生儿出生后情况之间的差异进行比较,旨在探讨GBS带菌状况对妊娠结局及其新生儿预后的影响。
研究结果显示未治疗组早产、胎膜早破及剖宫产发生率显著高于其他两组,而治疗组虽然上述三种情况发生率高于空白组,但两组比较无显著差异(P>0.05),说明经过治疗后的GBS带菌患者不良妊娠结局的发生率显著降低。而根据研究显示通过上行感染的GBS到达胎膜后,會产生蛋白水解酶,同时,GBS会诱发感染部位炎症及免疫细胞的增加[12]。二者同时作用于胎膜,会导致胎膜结构被吞噬,从而诱发局部张力降低,最终发生胎膜早破[13]。与此同时GBS感染会诱发局部炎症细胞上升,同时还产生前列腺素等导致子宫收缩的相关因子,子宫非自然收缩的结局为早产[14]。最后由于感染、胎膜早破等因素导致胎儿情况相对较差,故不得不提前终止妊娠保证胎儿一般情况,故剖宫产的概率也会上升。通过有效治疗能显著减少阴道及直肠内GBS的含量,从而减少导致不良妊娠结局因素的原因,在张紫娟等[15]研究中也提到了类似结论,主要原因可能与样本量较小有关。而针对不良反应的研究结果显示,治疗组与空白组感染类疾病的发生率无显著差异,但是均低于未治疗组,这与廖宗琳等[16]研究结果相同,而针对产后出血类疾病的研究结果显示,三组间并无显著差异,笔者认为可能还是与样本量较小有关。
而在针对三组分娩后胎儿情况的比较中发现,未治疗组新生儿感染、胎儿生长受限及新生儿窒息生率显著高于空白组和治疗组(P>0.05)。新生儿感染升高的原因还是由于GBS感染主要寄生于生殖道黏膜内,从而导致分娩时新生儿由于接触致病菌而发生感染性疾病,GBS发生上行感染后导致的胎盘炎性反应会引起胎盘内血管阻力增加,从而导致胎儿生长受限以及新生儿窒息[17-19]。而在刘志勇等[20]研究中,GBS还会导致胎儿发生各类严重感染性疾病等,严重影响新生儿的健康状况。但是本次研究中结果提示,通过有效治疗能降低上述疾病的发生率。
综上所述,GBS会导致孕妇不良妊娠结局,并使得新生儿出生后情况变差,通过有效的抗生素治疗能显著改善孕妇妊娠结局及新生儿出生后情况。
参考文献
[1]应豪,孟珍妮.围产期B族链球菌感染筛查与诊治[J].中国实用妇科与产科杂志,2016,32(6):520-522.
[2]仉英,应春妹.B族链球菌检测在围产期孕妇感染诊断中的意义[J].中华检验医学杂志,2016,39(6):410-412.
[3]姜静,杨蒙蒙,高丽君,等.妊娠晚期B族溶血性链球菌诊治研究进展[J].现代妇产科进展,2016,25(8):624-627.
[4]中华医学会妇产科学分会产科学组.孕前和孕期保健指南(第1版)[J].柳州医学,2012,46(4):150-153.
[5]王芬芳,杨坤祥,钟泽艳.围产期孕妇及新生儿B群链球菌感染类型及耐药性分析[J].中国卫生检验杂志,2016,26(23):3469-3470,3473.
[6]赵辉,黄争,李红霞.隐匿性绒毛膜羊膜炎对新生儿B族链球菌感染的影响[J].中国妇幼保健,2017,32(20):5046-5048.
[7]刘婉文.早产儿B族链球菌带菌情况研究[J].实用临床医药杂志,2016,20(1):181-183.
[8]谭玉杰,海巨珺,王颢.妊娠晚期孕妇生殖道B族链球菌感染对母婴预后的影响[J].中国妇幼保健,2016,31(24):5361-5362.
[9]李洪英,沈亚娟,余俊峰,等.妊娠期妇女B族链球菌感染对母儿预后影响的研究[J].中国实用妇科与产科杂志,2017,33(8):850-852.
[10]吕勇,罗小琴,罗思,等.妊娠期B族链球菌感染对母儿预后影响的研究[J].内蒙古医学杂志,2018,50(8):965-966.
[11]王茜,马良坤,宋英娜,等.妊娠晚期B族链球菌感染的筛查方法及妊娠结局分析[J].中华医学杂志,2016,96(15):1188-1191.
[12]严静静,龚敏,张军,等.生殖道B群链球菌感染与胎膜早破的关系[J].中华医学杂志,2016,96(23):1847-1849.
[13] Kwak D W,Cho H Y,Kwon J Y,et al.Usefulness of maternal serum C-reactive protein with vaginal Ureaplasma urealyticum as a marker for prediction of imminent preterm delivery and chorioamnionitis in patients with preterm labor or preterm premature rupture of membranes[J].Journal of Perinatal Medicine,2015,43(4):409-415.
[14] Ganor-Paz Y,Kailer D,Shechter-Maor G,et al.Obstetric and neonatal outcomes after preterm premature rupture of membranes among women carrying group B streptococcus[J].International Journal of Gynecology and Obstetrics,2015,129(1):13-16.
[15]张紫娟,祝莹,马学娟,等.B族链球菌感染与阴道微生态失调对胎膜早破和妊娠结局的影响研究[J].中华医院感染学杂志,2017,27(20):4768-4771.
[16]廖宗琳,陈丽霞,沈宏志,等.围产期孕妇生殖道B族链球菌感染的影响因素分析及对妊娠结局的影响[J].中华医院感染学杂志,2018,28(2):247-249,253.
[17]张聪颖,汪洁,刘晓芳,等.妊娠晚期生殖道B族链球菌感染对妊娠结局的影响探讨[J].中国性科学,2017,26(2):116-119.
[18]张宇,陈航华,贺青蓉,温海鹏.妊娠晚期孕妇B族链球菌带菌情况及干预对妊娠结局的影响[J].检验医学与临床,2018,15(13):1974-1977
[19]刘红艳,张莎莎,胡长霞,等.新生儿B族溶血性链球菌败血症34例临床分析[J].儿科药学杂志,2018,24(4):17-20.
[20]刘志勇,许景林,王瑞泉,等.新生儿B族链球菌败血症33例临床分析[J].中国小儿急救医学,2016,23(4):248-251.
(收稿日期:2019-01-25) (本文编辑:周亚杰)

