诺卡菌感染确诊病例的药学思考
肖立卫
(永州市第三人民医院,永州425000)
诺卡菌感染常常误诊、漏诊,进而导致治疗延迟,尽管经过治疗,患者的死亡率仍达到33%[1]。诺卡菌为条件致病菌,已知诺卡菌共50多种,我国以星形诺卡菌为主。诺卡菌感染临床并不常见,笔者就某院2018年确诊的4例星形诺卡菌感染病例进行药师视角下的用药诊治探讨。
1 临床资料
1.1 病例1
男,38岁,体重61kg,因“急性T淋巴细胞白血病外院化疗后1月余,咳嗽、咳痰4天”于8月27日入院。患者1个多月前化疗后,偶有轻微咳嗽、咳痰,未进行诊治,8月23日无明显诱因咳嗽、咳痰加重,伴发热,热峰39.5℃,于外院门诊就诊,给予哌拉西林他唑巴坦4.5g q8h、阿米卡星0.4g q12h抗感染治疗后仍有发热。患者1个多月前化疗方案中包括泼尼松60mg(d1~14)、30mg(d15~28),即本次入院前具有规律服用泼尼松激素史。本次入院查体:体温(T)36.6℃,心率(P)81次/min,呼吸频率(R)20次/min,血压(BP)98/85mmHg。神志清楚,全身浅表淋巴结未触及肿大,左下肺叩诊浊音,双肺呼吸音粗,可闻及湿啰音。白细胞计数3.56×109/L,血红蛋白96g/L,血小板计数348×109/L,中性粒细胞计数2.16×109/L,T(CD3+)5%(正常参考值为50%~84%),白蛋白32.3g/L,肌酐94.3μmol/L,尿素8.84mmol/L,尿酸203.4μmol/L,凝血功能、大小便常规未见明显异常。胸部CT示左肺下叶见磨玻璃状影,肋膈角变钝,考虑感染、双侧胸腔积液。胸腔积液常规生化:眼观黄色混浊,李凡他试验1+,乳酸脱氢酶203.7U/L。胸腔积液培养及鉴定:诺卡菌属,星形诺卡菌。未培养出真菌。诊断:①肺部感染(诺卡菌感染);②急性T淋巴细胞白血病(择期再次化疗)。抗感染治疗的简略经过:确诊诺卡菌感染后,召药师会诊,药师在头孢哌酮舒巴坦2g q8h覆盖CAP可能致病菌的基础上加用复方磺胺甲噁唑片400mg∶80mg(SMZ∶TMP)/片,按TMP计算每次5mg/kg tid口服治疗,共住院18天后好转出院,出院后继续口服复方磺胺甲噁唑片400mg∶80mg(3片tid)至足疗程,定期门诊复诊。
1.2 病例2
女,10岁,体重37kg,以“1月余前开始头痛,近3日加剧”收治住院。患者5个多月前因玩耍致脑出血于外院全麻下行颅内血肿清除术+硬脑膜扩大修补术+去骨瓣减压术,术后恢复可,伤口愈合可。入院前2周有家长给予煎服不明中药煎剂史。入院神志清、精神可,体温36.5℃,脉搏91次/min,呼吸19次/min,血压98/58mmHg,血常规未见明显异常,白蛋白34.4g/L,肌酐171.9μmol/L,尿素18.84mmol/L,尿酸138.9μmol/L,行DSA、CT检查示左侧颞叶占位性病变、囊壁光滑,考虑脑脓肿。予穿刺抽吸术,手术过程顺利,予头孢曲松2g qd预防感染,术后NEUT%88.9%,CRP 11.6mg/L,PCT 1.1ng/ml,持续发热,最高体温38.2℃。脓液培养回报星形诺卡菌,药师会诊加用复方磺胺甲噁唑2片q12h治疗,治疗94小时后药师追踪冶疗反应,当日最高体温37.6℃,未更换方案,再经9日治疗,患者无明显的症状、体征,肌酐72.4μmol/L,尿素3.84mmol/L,肾功能无明显异常,嘱带药复方磺胺甲噁唑片(1片qd)出院治疗至足疗程。
1.3 病例3
男,70岁,53kg,因“发热、咳嗽、气促1周”于8月18日入院。既往:5年前确诊喉癌,喉癌手术史及放疗史。入院体温37.6℃,脉搏142次/min,呼吸40次/min,血压136/96mmHg,SPO282%(有创呼吸机辅助通气下),营养差,双肺呼吸音粗,双肺可闻及大量湿啰音,未闻及胸膜摩擦音。pH 7.40,Lac 3.1mmol/L,白细胞计数21.96×109/L,中性粒细胞比值96.40%,淋巴细胞比值1.50%,总蛋白46.6g/L,白蛋白25.3g/L,肌酐116μmol/L,尿素12.83mmol/L,PCT(降钙素原)10ng/ml,血沉38mm/h,C反应蛋白157.00mg/L,淋巴细胞亚群T淋巴细胞百分比(%)12%(正常参考值为20%~40%)、CD4+/CD8+淋巴细胞比值 0.95(正常参考值为1.7~2.2)。主要诊断:重症肺炎、脓毒症。抗感染治疗过程:8月18日初始予以美罗培南1g q8h,至8月24日患者神志不清,体温38.2℃,实验室回报中性粒细胞比值89.70%、PCT(降钙素原)7.1ng/ml、C反应蛋白231.2mg/L,遂召唤药师会诊。期间2次痰培养回报铜绿假单胞菌(敏感药物:美罗培南、多黏菌素B、头孢他啶、左氧氟沙星、阿米卡星等),2次血培养回报阴性。药师建议改用美罗培南1g q6h联合阿米卡星0.4g q12h,改用后患者仍每日发热(体温波动在38.3~38.9℃),至8月30日患者神志稍好转;查白细胞计数14.37×109/L,血红蛋白112g/L,血小板计数96×109/L,中性粒细胞比值96.10%;血沉36mm/h,C反应蛋白 160.00mg/L,PCT(降钙素原)6.3ng/ml。药师再次会诊,综合评估感染仍未得到有效控制,建议加用复方磺胺甲噁唑片(4片q8h)。患者家属治愈决心强烈,积极支持明确病原体,建议血标本外送高通量基因检测微生物,以证实患者的感染可能为混合有其他不常见致病菌感染的推测。建议按30~35kcal/(kg·d)、蛋白质1.6g/(kg·d)补充热量,予肠内营养混悬液(SP)500ml tid加强肠内营养支持、乳清蛋白粉7g(1勺)每日4~5次、白蛋白10.00g ivgtt qd。9月4日高通量基因检测回报星形诺卡菌(拷贝数为703),患者双手前臂出现少许散在的米粒大小红斑,考虑磺胺的不良反应,继续原给药方案。至9月11日患者体温正常,神志清楚,已逐渐脱离呼吸机,皮疹消失,转入普通病房继续治疗1周后出院,嘱继续服药治疗至足疗程。
1.4 病例4
男,19岁,因“气促10余天,发热5天”于9月4日入院。患者2017年5月外院确诊肾病综合征,规律使用甲泼尼龙44mg qd治疗。2018年9月4日入院情况:体温39.4℃,脉搏118次/min,呼吸29次/min,血压115/66mmHg;白蛋白24.1g/L,WBC 11.87,N 10.56,N% 88.9%,ESR 25mm/h,PCT 3.25ng/ml,CRP-1 34.4mg/L,免疫球蛋白IgG 4.37g/L、IgM 0.4g/L,pH 7.49,PaO249mmHg,满月脸,即时血糖10.5mmol/L,双肺可闻及中量湿啰音,床旁胸片示双肺弥漫渗出灶、右肺下叶团片状浓密阴影,考虑感染。即给予气管插管有创呼吸机,P-CMV模式通气,控制压力16cmH2O,PEEP 5cmH2O,血氧饱和度波动在70%~80%,14小时入量1617ml、出量1415ml。诊断:社区获得性肺炎、肾病综合征。抗感染治疗的简略经过:入院给予注射用哌拉西林钠他唑巴坦钠4.5g ivgtt q8h联用莫西沙星400mg静脉滴注qd抗感染、人血白蛋白20g ivgtt qd,72小时后评估患者仍高热、气促,感染未缓解,改激素为40mg甲泼尼龙琥珀酸钠静脉滴注,6日后T(CD8+)回报43%(正常参考值为20%~30%),肺泡灌洗液(BALF)高通量基因检测回报星形诺卡菌(序列数为391)、肺炎克雷伯菌(序列数为945)。药师被邀会诊,予以停用莫西沙星,予以加用磺胺甲噁唑4片q8h治疗,持续生命指征支持,以此方案治疗6日后患者发热得以控制,炎症指标也较前明显下降,白细胞计数10.44×109/L,PCT 0.95ng/ml,CRP 21.7mg/L,床旁胸片示双肺弥漫渗出灶较前稍吸收、右肺下叶团片状浓密阴影较前稍缩小、左侧胸腔积液大致同前,SPO297%(鼻导管吸氧,3L/min)。病情好转转入普通病房继续治疗,共住院20天后,嘱带药复方磺胺甲噁唑片每天2片,每天1次至足疗程。
2 结果
见表1。
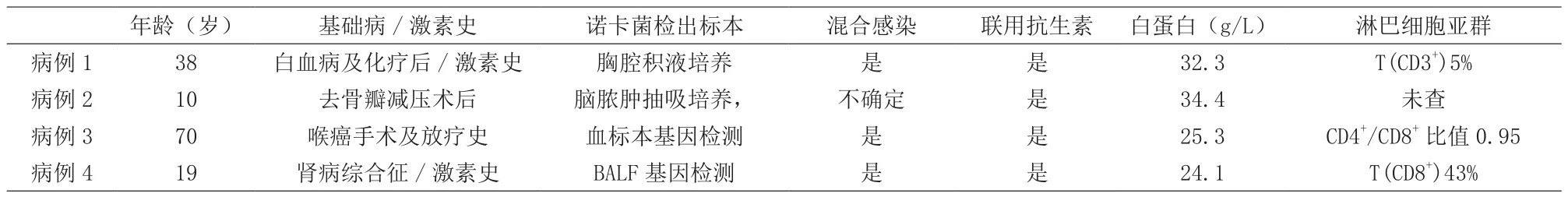
表1 4例星形诺卡菌感染病例的临床特征
3 讨论
《热病》等文献中[2],皆推荐星形诺卡菌感染首选复方磺胺甲噁唑(Co-SMZ)治疗,星形诺卡菌感染的次选方案为米诺环素,备选为阿米卡星与亚胺培南或头孢曲松、头孢呋辛联用。Co-SMZ是目前治疗诺卡菌病的一线药物[3],本文的4例星形诺卡菌感染病例都是采用Co-SMZ方案,取得可靠的效果,但深入病例细节,有几个问题值得讨论。
3.1 药师被邀会诊原因
本研究中的病例1、2和4是在诺卡菌已经检出、诊断比较明确的情况下药师被邀会诊,会诊的目的是“指导抗生素的使用”。诺卡菌临床不常见,当前医务工作者皆能够快速便捷地搜索到指南共识等专业文献,不至于需要临床经验还相对不丰富的药师提供Co-SMZ方案,但是没有证据表明某院通过行政措施盲目提高药师会诊量、获取患者的会诊费。会诊量不是衡量药师价值或一个医院临床药学发展水平的评价指标或试金石,异常的会诊和会诊量[4]有时恰恰提示医院药师日常没有工作在病区和床旁,没有将药物治疗问题解决在需要会诊、开具医嘱之前[5]。因此,申请“指导抗生素的使用”的背后,是临床需要药师体现何种核心价值。一般认为,临床药师是帮助医生查找循证医学证据、用药证据、佐证观点的人,是医生获得不同视角、信息的专业渠道之一,同时也为医生分担部分用药风险,基于证据帮助指出治疗方案中所担心的地方或者可以进一步优化的地方,以及在减少和处理药物不良反应中发挥作用[6]。病例3,临床药师在高通量基因检测未回报结果前,根据个人临床经验,基于低蛋白血症患者的微生物流行病学、病史和用药史、治疗反应等,推测患者的感染可能混合有非常见致病菌,并作出使用Co-SMZ进行诊断性治疗的建议[7],后基因测序回报结果与推测的可能致病菌一致,表明临床药师在诊断上有所深入,积极发挥一定的作用,更能改善患者的治疗效果,收获职业满足感。
3.2 免疫抑制剂和抗生素并行使用问题
免疫力低下、服用免疫抑制剂、机体处于免疫抑制状态是星形诺卡菌的易感高危因素,表1中的白蛋白水平、淋巴细胞亚群计数等相应证实了既往文献研究。病例1是需要在较长一段时间内继续应用免疫抑制剂(含激素)的患者。糖皮质激素能特异性地诱导淋巴细胞周期停滞和凋亡,是治疗急性淋巴细胞白血病(ALL)不可缺少的药物[8],病例4类似需要激素治疗;病例3在抗生素治疗过程出现炎症高反应,根据重症CAP患者使用糖皮质激素的基本原理,因此如果加以激素与抗生素并行使用也是恰当的。细菌高负荷患者在初始抗生素后可能通过内毒素或者其他调节因素导致高浓度的细胞因子释放致使炎症高反应,有文献认为皮质类固醇在重症CAP中是有用的,能够帮助减少治疗失败和潜在的死亡,但是对于重症CAP患者,使用皮质类固醇的两个重要的前提是有全身炎症高反应、排除流感肺炎[9]。
3.3 Co-SMZ的药学监测
本研究的4个案例在监测尿常规生化、肝肾功能的背景下视情给予口服碳酸氢钠片,出院皆嘱碳酸氢钠片1g qd(除病例2酌情予0.5 qd外)并多饮水,以防止SMZ易引起结晶尿、肾损害等不良反应。根据PK/PD原理[10],诺卡菌感染应采用足量、足疗程治疗原则。病例2高度怀疑因服用中草药煎剂致使肾功能损害,肌酐清除率计算得29.8ml/min,故调整给予2片/次,q12h治疗,给予密切监测监护肾功能,治疗结局良好,未发生不良反应。病例3怀疑Co-SMZ致轻微皮疹,继续使用治疗,结局良好。有数据证明,减少 Co-SMZ的剂量可以减轻不良反应的严重程度,但Co-SMZ发生过敏反应后继续使用治疗在大多数发生轻微过敏反应的患者中是安全有效的[11]。
3.4 以最积极的、精准的方式进行综合诊疗
明确病原体、精准的药物方案、营养支持、外科手段(含引流切开)等构成完整的抗感染治疗策略。给予早期肠内营养支持,研究显示营养组患者的CRP、TNF-α、PCT、IL-6水平均低于对照组患者,且优于普通饮食,其机制可能是通过配方科学的肠内营养支持使患者肠黏膜屏障完整、机体免疫力有所上升[12]。病例3营养差,给予规范的营养支持十分必要。抗感染专科的药师应当尽量为临床提供抗感染治疗的综合策略,并且围绕“寻找病原体、追踪和监测机体与疾病对药物的应答”等几个方面,根据情况认真建议临床积极开具相应的检查、相应的医嘱,甚至给予患者最先进的检查项目如高通量基因测序,比如病例3、4。在合理用药(耗材)、医保“总额预付、DRGs与单病种付费、结余留用、公平超支分担”政策的背景下,成本控制成为各院共识,如何既保证医疗质量又避免滥用、过度使用药物。病例3中,多次痰培养结果提示“铜绿假单胞菌”,对头孢他啶也敏感(MIC≤2mg/L),根据药敏试验结果、铜绿假单胞菌MexXY外排泵表达调控等机制[13],药师可以将“美罗培南联合阿米卡星”的会诊意见与方案更精准地调整为“头孢他啶联合阿米卡星”尝试抗铜绿假单胞菌,但“医疗具有不确定性风险”的惯性思维限制了药师在用药方案上的决策和建议,值得反思。
3.5 停药时机
对于诺卡菌感染确诊病例,国内认为免疫功能低下或存在中枢神经系统或播散性感染的患者的疗程应酌情延长至6~12个月[14],国外研究指出持续治疗时间为(269±171)天[15]。停药时机没有更为明确的生物标志物或判断指标。恰当准确的药物疗程是摆在药师面前的一大可供深入研究的课题。临床药师是“解决药物相关临床问题”的最佳科研力量之一。
4 体会
药师的临床工作是一个精准献策的需要“过细”的工作,追求精准、不能马虎。药师应该时常阅读文献和总结临床经验,避免偏倚,反思治疗并从中受益[16],在确立药物治疗方案后应当重视药物治疗的监测和评估计划,药师只有在治疗方案的回顾中积累,在积累中训练,将一个一个患者的规范的个体化用药放在一个更加突出的位置上思考,解决一个一个小问题,逐渐形成丰富与独特的临床经验,才能最终实现提供有品质的药学服务的目标。

