新鲜周期移植优质胚胎数量对妊娠结局的影响
韩婷婷,于慧君,冯娜,张晓莉,陈晓燕
(新疆佳音医院,乌鲁木齐 830000)
随着不孕症的发病率逐渐增高,越来越多的不孕症夫妇需要借助辅助生殖技术(ART)的帮助生育婴儿。体外受精(IVF)是治疗不孕症的最有效方法,在世界范围内已被广泛应用。2013年,美国通过IVF助孕生育超过60 000名婴儿,约占所有出生婴儿的1.6%,这与其他发达国家的报道一致[1]。但是随着ART的发展,医源性多胎妊娠率也在明显升高,这是由于在大多数ART周期中移植了多个胚胎所致。多胎妊娠对母亲和婴儿都会产生不同程度的危害。目前认为限制移植胚胎数目是减少医源性多胎妊娠发生的最佳措施。选择性单胚胎移植(eSET)从2008年开始被人类受精与胚胎学会推荐常规使用[2],美国单胚胎移植率也从2004年的1.8%上升到2012年的14.9%[3]。我国各中心胚胎移植数量各不相同,本研究将通过回顾性分析,研究并制定出符合本中心新鲜周期卵裂期胚胎移植策略。
资料和方法
一、研究对象与分组
选取2016年1月至2018年6月在新疆佳音医院生殖中心首次行新鲜周期移植2枚卵裂期胚胎的患者。按患者年龄分层:<35岁1 612例,35岁~37岁455例,≥38岁400例。将患者按照移植优质胚胎的数目分为三组:移植0枚优质卵裂胚的患者归为0优胚组;移植1枚优质卵裂胚的患者归为1优胚组;移植2枚优质卵裂胚的患者归为2优胚组。
二、促排卵、体外受精及胚胎移植
促排卵、取卵、体外受精和胚胎培养按照本中心常规流程进行。促排卵方案主要包括长方案、超长方案和拮抗剂方案。当2个卵泡直径达18 mm或3个卵泡直径达16 mm以上时注射HCG(珠海丽珠医药)5 000~10 000 U。注射HCG后34~36 h 取卵,取卵后4~6 h行IVF或ICSI授精。授精后16~18 h观察原核,67~69 h进行卵裂胚质量评分。本研究移植的优质胚胎是评分为I级的卵裂期胚胎(评价标准:取卵后 72 h 胚胎卵裂球数目7~9个,卵裂球的均匀度和胚胎碎片在2分及以下)。
三、观察指标
临床妊娠率=临床妊娠周期数/移植周期数×100%;着床率=孕囊数/移植胚胎数×100%;多胎妊娠率=大于1个孕囊的妊娠周期数/临床妊娠周期总数×100%;早期流产率=12周前的妊娠丢失周期数/临床妊娠周期数×100%。
四、统计学方法
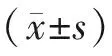
结 果
一、<35岁患者移植不同优质胚胎数的妊娠结局比较
<35岁患者移植卵裂期胚胎总体临床妊娠率为72.02%,总体多胎妊娠率为46.34 %,其中移植2枚优胚多胎妊娠占比87.92%。2优胚组的着床率、临床妊娠率、多胎率均显著高于其他两组(P<0.05)。0优胚组的早期流产率(28.57%)显著高于其他两组(P<0.05)。随着移植优质胚胎数的增多,着床率、临床妊娠率和多胎妊娠率在逐渐升高(表1)。
二、35~37岁患者移植不同优质胚胎数的妊娠结局比较
35~37岁患者移植卵裂期胚胎总体临床妊娠率为67.47%,总体多胎妊娠率 35.83%,其中移植2枚优胚多胎妊娠占比87.27%。2优胚组的着床率显著高于其他两组(P<0.05)。2优胚组的临床妊娠率显著高于0优胚组(P<0.05),但与1优胚组比较差异无统计学意义(P>0.05)。2优胚组的多胎妊娠率显著高于1优胚组(P<0.05),但与0优胚组无显著差异(P>0.05)。2优胚组的早期流产率与其他两组比较差异无统计学意义(P>0.05)。随着移植优质胚胎数的增多,着床率、临床妊娠率在逐渐升高(表2)。

表1 <35岁患者移植不同优胚数妊娠结局比较(%)
注:与其他两组比较,*P<0.05

表2 35岁~37岁患者移植不同优胚数妊娠结局比较(%)
注:与2优胚组比较,*P<0.05
三、≥38岁患者移植不同优质胚胎数的妊娠结局比较
≥38岁患者移植卵裂期胚胎总体临床妊娠率为40.50%,总体多胎妊娠率为25.93%,总体早期流产率为21.60%,其中移植2枚优胚多胎妊娠占比95.24%。2优胚组的着床率、临床妊娠率均显著高于其他两组(P<0.05);2优胚组的多胎妊娠率、早期流产率与其他两组相比,差异无统计学意义(P>0.05)。随着移植优质胚胎数的增多,着床率、临床妊娠率在逐渐升高(表3)。

表3 ≥38岁患者移植不同优胚数妊娠结局比较(%)
注:与其他两组比较,*P<0.05
讨 论
2001年我国《人类辅助生殖技术管理办法》规定35岁以下妇女首次ART最多移植2个胚胎,35岁及以上或有失败史者最多移植3个胚胎[4]。随着我国大陆辅助生殖技术三十余年的发展和不断完善,各个中心的胚胎着床率及临床妊娠率均显著提高,但多胎妊娠率也相应增多,因此建议进一步减少胚胎移植数目,以降低多胎妊娠率,进而规避母婴的风险。美国2014年ART监测数据显示ART受孕人群中单胎妊娠中早产发生率为13.4%,双胎妊娠为62.4%,三胎及以上97.7%会发生早产,多胎活产分娩的风险高于单胎分娩[1]。早产会导致低出生体重、残疾和死亡等不良分娩结果,是婴儿死亡率和发病率增高的主要原因。与足月婴儿相比,早产儿死亡风险增加,健康和发育问题更多[5-7]。同时多胎妊娠会导致先兆子痫、子痫、胎盘早剥、剖腹产和产后出血等孕产妇死亡风险因素增高,从而使孕妇围产期发病率和死亡率风险增高[8-11]。相应的与早产相关的健康风险导致医疗保健成本将增加[5-6,12]。因此,为了获得更好的分娩结局,在考虑患者的年龄和预后的前提下[13-17],应鼓励移植较少的胚胎。
我国通过多次生殖医学会专家的讨论,初步拟定出了专家共识以指导临床。2018年中华医学会生殖医学分会关于移植胚胎数的专家共识[18]中指出,无论任何年龄、任何移植周期数,每周期移植胚胎数均应≤2枚。对于预后良好的年龄35~37岁女性,建议选择性单胚胎移植,以降低多胎妊娠率和母婴并发症;对于预后不佳或>37岁女性,可考虑双胚胎移植,但须告知多胎妊娠和母婴并发症风险。选择性单胚胎移植(eSET)是在大量可用胚胎中选择一个胚胎置于子宫中,并将额外的胚胎冷冻保存。其中仅移植一个胚胎但无冻存胚胎的新鲜移植周期被认为是单胚胎移植但不被认为是eSET。据统计,每100万育龄妇女(15~44岁)中ART使用率从2014年的2 647增加到2015年的2 832。在年龄<35岁的妇女中,移植胚胎数平均数为1.6。然而,eSET的百分比从28.5%增加到34.7%。总体而言,ART受孕双胎的比例从37.5%下降到33.9%,三胎及以上百分比从1.8%下降到1.4%[1]。对2015年进行的ART周期分析的结果表明,大约一半与ART相关的多胎分娩是由于35岁以下的女性和接受赠卵的患者移植了两个新鲜胚胎。因此,在这些具有良好怀孕机会和单胚胎移植活产的患者中,将移植胚胎数量从两个胚胎减少到一个胚胎可以降低ART双胎的发生率[19-20]。
我国专家共识提出,在基本不影响胚胎着床率与累积妊娠率的基础上,减少胚胎移植数目,通过一个阶段的努力及临床实践,争取尽早将我国IVF-ET 的多胎率降低至 20%以下。然而全国每个中心情况不一,应当制定符合本中心的胚胎移植数目的方案,在不影响累积妊娠率的前提下,降低多胎妊娠率。本研究发现,<35岁女性移植不同优质胚胎数会影响多胎妊娠率,总体临床妊娠率为72.02%,总体多胎妊娠率为46.34%。移植2个优胚与移植1个优胚相比临床妊娠率有所增高,但多胎妊娠占比却达87.92%。对于<35岁患者,为了降低多胎妊娠率应减少胚胎移植数目,对于预后良好者,应积极要求单胚胎移植。国外文献报道,在评估年龄<35岁患者的所有新鲜周期时,临床上不同eSET率之间的临床活产率没有显著差异[21]。在本研究中,35~37岁女性中总临床妊娠率为67.47%,总多胎妊娠率为35.83%,其中移植2枚优胚多胎妊娠占比87.27%。因此对于预后良好的年龄35~37岁女性,建议选择性单胚胎移植,以降低多胎妊娠率和母婴并发症。而在≥38岁女性中总体临床妊娠率为40.50%,总体多胎妊娠率为25.93%,较<37岁女性明显下降。因此对于>37岁或预后不佳女性,可考虑双胚胎移植,但须告知多胎妊娠和母婴并发症风险。
本研究的不足之处在于是回顾性研究,个别组样本量较少,可能对研究结果存在一定影响,今后需扩大研究样本量并进行后续追踪。未来可以进行大样本的前瞻性随机对照研究来探讨选择性单胚胎移植在ART中的应用。
综上所述,eSET是降低多胎妊娠率强有力的手段。但众所周知,由于担心可能会降低每个周期的临床活产率,使得这个策略未得到充分利用。正如疾病预防控制中心在全国范围内所报告的那样,eSET并不会明显降低每个患者的累计活产率。因此对于本中心而言,根据患者情况行选择性单胚胎移植策略,通过降低年轻、预后良好女性移植的胚胎数目,可以在不明显降低着床率和临床妊娠率的情况下,显著降低多胎率的发生。本研究结果也为其他生殖中心降低多胎妊娠率的策略提供参考,并为达到降低我国多胎率这一目标做出努力。

