SuperPATH入路微创全髋关节置换术与加速康复
孙茂淋 何锐 张颖 郭林 陈光兴 杨柳
(陆军军医大学第一附属医院关节外科中心,重庆400038)
随着人口老龄化进程的加快和全髋关节置换术(total hip arthroplasty,THA)的不断发展,THA手术量呈明显上升趋势,成功率显著增加,越来越成为一种常规的手术方式。早期的假体设计及手术方式造成术后并发症较多,这促使人们持续思考和不断改进,继而发明了许多不同入路的THA技术。手术技术的提高优化了整个治疗流程,实现了创伤更小、住院时间更短、康复更加迅速的早期目标。对于罹患髋关节疾病的患者来说,THA不仅能够消除患者的疼痛症状、增加术后关节活动度、恢复正常行走功能,还能重建髋关节稳定性,提高患者的生活质量[1,2]。传统后外侧入路THA需要切断部分外旋肌,破坏了原有解剖结构,出现术中失血较多、术后引流量较大、患肢功能恢复较慢以及假体脱位率较高等问题[3]。随着手术技术和假体设计朝着微创及加速康复目标的不断前进,THA发展为日间手术将成为可能。
微创意味着更加准确的切口选择、更加精准的手术操作、更少的组织切开与牵拉损伤、更小的创伤打击、更安全的手术过程[4];加速康复意味着术后短时间内即可恢复正常的行走功能,减少术后疼痛及并发症发生率,提高患者的生活质量和满意度。这两个观点越来越成为骨科医师不断追求的目标,如Richard报道的前外侧双切口微创入路以及由Smith Peterson入路演化而来的直接前方微创入路(direct anterior approach,DAA)均在临床上获得了成功。这些技术的核心观点是尽量减少对术区软组织的显露与剥离,通过肌肉及韧带间隙完成手术,目的是进一步改良传统的后外侧入路,减少相关并发症,最终实现加速康复[5]。2008年SuperPATH(supercapsular percutaneously-assisted total hip)入路微创全髋关节置换术的问世再一次掀起微创及加速康复的热潮。
1 发展历史
SuperPATH技术的含义是保留前后方关节囊及外旋肌群,经皮穿刺辅助下的全髋关节置换术。该技术由美国亚利桑那州凤凰城圣路加医学中心James Chow博士首创并运用于临床[6],于2013年引入中国。从历史发展来看,该技术是两项微创后外侧入路技术的完美结合。2003年,新英格兰Baptist医院的Stephen Murphy发明SuperCAP技术(superior capsulotomy),即经皮管道处理髋臼侧:从髋臼顶部切开关节囊,逐步暴露髋臼,目的是保留完整的前后方关节囊,不脱位髋关节及保护髋周软组织,维持术后关节稳定。明显降低因过度牵拉、旋转、扭曲导致下肢静脉血栓的发生率。但由于髋臼侧暴露有限,使用该技术安装髋臼侧假体的难度很大[6];2004年,洛杉矶Cedars-Sinai医学中心的Brad Penenberg发明PATH微创后入路(percutaneously assisted total hip,PATH),即经皮穿刺辅助全髋关节置换术。该技术通过经皮穿刺辅助的方法解决了髋臼侧假体的安装难题,不足之处在于仍需切断梨状肌,难以保证前后方关节囊的完整性[7]。由于这两项技术均存在短板,因此二者在临床上均未得到广泛的应用与推广。SuperPATH技术吸取了上述两种微创技术的优势并加以创新,此技术一经问世就得到了众多关节外科医师的青睐[8]。该技术钝性分离臀小肌和梨状肌并通过其间隙进入,极大的保护了周围的软组织和血管神经,保留了完整的前后方关节囊,解决了髋臼假体安装困难的问题,同时也减少了术后并发症的发生[9]。其早期取得了满意的疗效,但该项技术开展时间较短,其中远期疗效尚不明确。
2 技术核心
2.1 SuperPATH技术在股骨侧手术技巧
来源于SuperCAP微创后外侧入路技术,其技术核心包括:①在手术过程中避免对患肢过度牵拉、旋转、扭曲,全程不脱位髋关节,保持自然屈髋体位;②手术切口较小,以大转子为参考,沿股骨解剖轴向近端切开6~8 cm;③钝性分离臀小肌和梨状肌间隙,暴露髋关节顶部关节囊;④在冠状位切开顶部关节囊,全程保留完整的前后方关节囊;⑤在股骨梨状窝处进行扩髓,股骨髓腔磨锉过程中需保持髋关节不脱位,无需锯断股骨颈及取出股骨头,有利于通过原始解剖结构判断股骨前倾角[10];⑥无需切断梨状肌,对梨状肌止点进行妥善保护;⑦对于髓腔试模击入的深度,依靠试模肩部至大转子顶点之间的距离进行判断。利用术前骨盆平片,包含股骨中上段,进行精准个体化模板测量对手术开展有重要临床指导意义。
2.2 SuperPATH技术在髋臼侧的手术技巧
来源于PATH微创后外侧入路技术,其技术核心包括:①经皮建立辅助通道,钝性分离臀大肌,保持周围软组织结构完整,穿刺通过短外旋肌层和后方关节囊[11];②将连接杆穿过建立好的辅助通道,首先使用髋臼挫进行患侧髋臼打磨,磨挫完毕后选择型号合适的髋臼杯在髋臼内完成组配,从而实现假体安装及螺钉拧入[12];③由于该技术在不脱位髋关节的前提下进行,受操作空间的限制,为保证手术的顺利进行,手术过程中需要主刀医师与助手密切配合。助手通过对患肢外展、屈伸等手段增加术中的操作空间,扩大手术视野,从而让手术器械更易达到操作区域[13]。
3 手术适应证与禁忌证
3.1 手术适应证
与常规后外侧入路相比,SuperPATH技术适应证相对较窄[14]。根据以往文献报道,总结手术适应证如下[15,16]:①髋关节无严重畸形、无活动性感染;②髋臼周围软组织无粘连,解剖结构清晰[17];③初次THA患者,无髋部手术史;④发育性髋关节发育不良Crowe分型Ⅰ、Ⅱ型;⑤体质指数<35 kg/㎡;⑥有快速出院意向;⑦股骨颈骨折Garden分型Ⅰ型;⑧生命体征平稳、无严重心肺疾患、凝血功能正常。
3.2 手术禁忌证
①骨质严重破坏:活动性感染、类风湿性关节炎、结核等;②髋关节融合、严重强直畸形:强直性脊柱炎[18];③发育性髋关节发育不良Crowe分型Ⅲ、Ⅳ型;④体质指数≥35 kg/㎡;⑤有髋部手术史;⑥髋关节周围软组织粘连;⑦髋臼表浅,无良好的骨结构包容患者[19];⑧股骨颈骨折Garden分型Ⅱ、Ⅲ、Ⅳ型[20](股骨颈骨折患者由于缺乏正常股骨颈骨性结构支撑,导致术中拉钩放置困难,不利于髋臼显露;骨折导致股骨近端发生移位或股骨近端固定不良,使术中通过股骨梨状窝进行原位扩髓的困难增加;正常股骨解剖结构遭到破坏,导致原始前倾角及偏心距术中参考价值降低);⑨生命体征差、有严重心肺疾患、凝血功能异常。
4 手术步骤
①自大转子顶端沿股骨解剖轴向近端做一长度为6~8㎝的切口,钝性分离臀大肌并显露臀中肌;②牵开臀中肌,显示臀小肌及梨状肌,从二者肌肉间隙进行钝性分离,显露关节囊(图1A、B);③沿股骨颈纵向切开关节囊显露股骨颈鞍部,用铰刀经转子窝打开髓腔并扩大开口,进行髓腔成形(图1C~F);④去除手柄,沿髓腔锉顶端截骨并取出股骨头(图1G、H);⑤清理髋臼盂唇,安装髋臼导向器,临近股骨后方经皮放置套管及套针,直视下插入髋臼;⑥取出套管及套针并将连接杆与髋臼锉连接,进行髋臼打磨(图1 I、J);⑦在髋臼侧植入合适的髋臼杯,螺钉固定后安装髋臼内衬(图1K、L);⑧安装股骨假体试模、股骨头假体试模并复位;⑨测量肢体长度、测试关节活动度、评估关节稳定性;⑩拆除试模,安装股骨及股骨头假体,再次复位(图1M、N)。
5 术后疗效及加速康复
采用SuperPATH技术进行全髋关节置换术能够让患者实现加速康复,且不增加术后早期并发症的发生率[21]。2015年,Wade Gofton等报道并统计了2013~2014年的479例患者运用该技术进行THA术后的数据,其研究内容包括:输血率、住院时间、并发症发生率、出院状态及因各种原因的再入院率。通过对来自3个临床中心的数据进行汇总及分析,结果显示:输血率为3.3%,住院时间仅为1.6 d,较传统后外侧入路平均减少1.4 d;再入院率为2.3%,而传统后
外侧入路THA术后为4.2%;术后24 h VAS评分平均为2.4分,明显低于传统术式;91%左右的患者因术后各项指标良好而选择出院并返回家中进行康复,而通过传统后外侧入路THA术后能够达到出院并返回家中进行康复要求患者的比例仅为27.3%[22]。2015年,Jimmy等同样报道了使用SuperPATH技术进行THA的1004例患者术后临床效果的相关数据:平均切口长度仅为7.9 cm;平均手术时间仅为67.4 min;平均失血量为127.8 ml;60%以上的患者术后4 h开始下地负重行走;平均住院日仅为1.4 d,同时对330例初次接受该手术方式的患者进行了为期3年随访,结果显示9例出现术后并发症,其中仅1例出现脱位,且因外伤造成,疗效均明显优于通过常规后外侧入路进行THA术后的患者[23]。以上数据说明,SuperPATH技术是真正的微创技术,术后可以达到临床加速康复的目的,满足患者术后早期负重进行功能锻炼的需求,进一步提高了患者的满意度。
6 术后并发症及处理
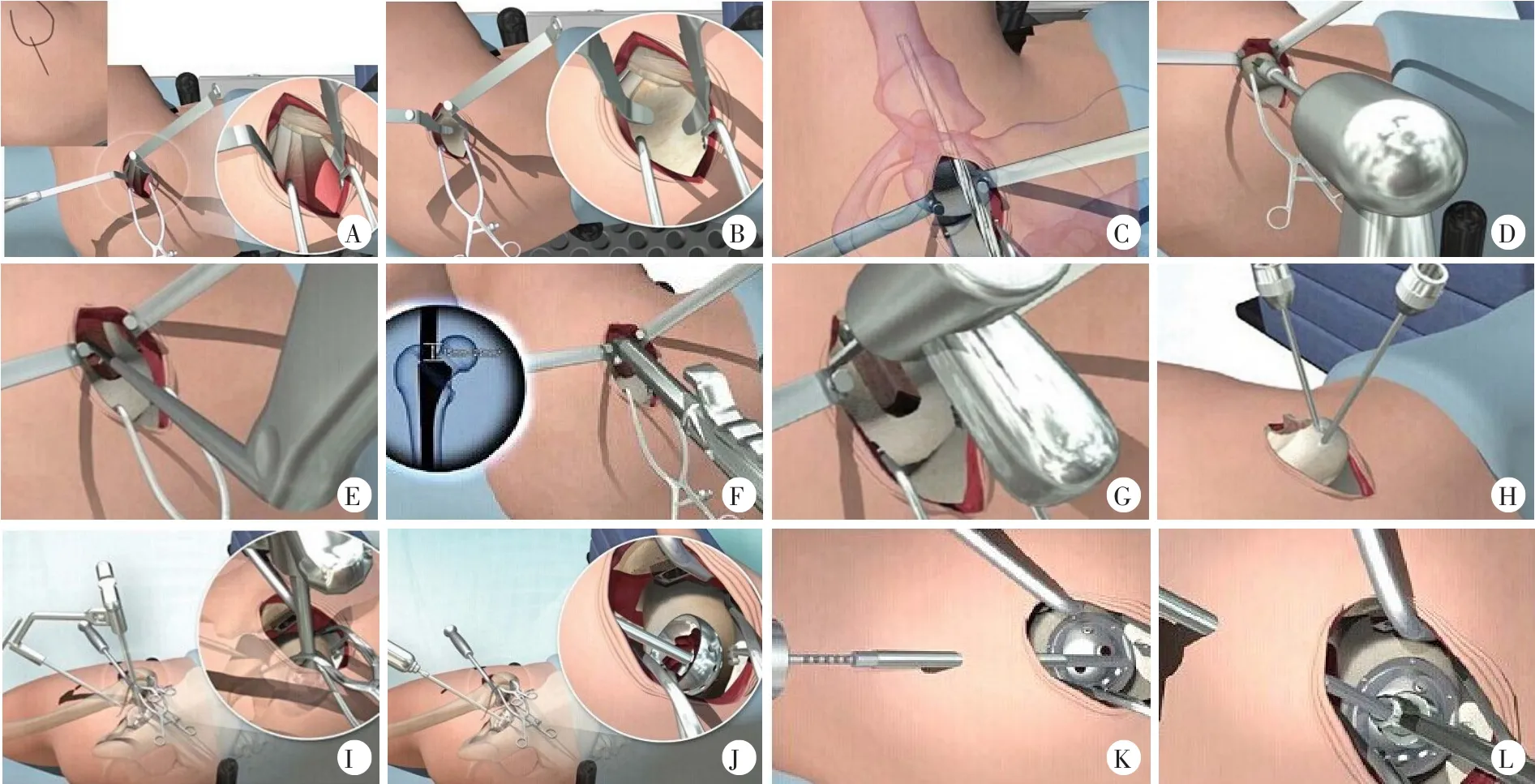

图1 SuperPATH入路微创THA手术步骤
SuperPATH技术可以减小传统THA的手术创伤、减轻疼痛、实现加速康复。但是该技术手术切口小,术野狭窄,需要一些特殊的器械及设备,术后难免会产生一定的并发症,如:①操作空间狭小,髋臼侧暴露不充分,术中髋臼杯定位不准确,出现术后假体脱位[24];②术中使用组配式假体,该特殊类型假体存在一个股骨颈与股骨柄连接的金属界面,该界面摩擦后可能产生少量金属碎屑,这些碎屑导致假体周围的骨质溶解破坏,缩短了假体的使用年限,出现术后疼痛、假体松动等并发症。Christie等[25]对175例采用组配式股骨柄假体置换的患者进行了4~7年随访,发现有10例患者出现股骨侧骨溶解,但与常规假体置换的患者比较差异无统计学意义;③Wilson等[26]
报道组配式假体连接处可出现断裂,导致翻修率增高。术中应精细操作、充分暴露髋臼、正确熟练使用特殊器械,最大程度降低术后并发症的发生率。上述并发症发生时,只能通过二次手术进行翻修。需要对周围软组织瘢痕进行松解并更换假体,但上述并发症尚不明确,需要进一步研究证实。
7 优势与不足
7.1 SuperPATH技术的优势
SuperPATH技术将SuperCap和PATH两项技术完美的结合起来,既弥补了单一技术的不足,也将微创与加速康复理念进一步深入。其优势包括:①不切断任何外旋肌,通过钝性分离臀小肌与梨状肌并从肌肉间隙进入,保持外旋肌群正常解剖关系及功能,使术后患肢功能得以快速恢复[27];②在冠状位从关节囊顶部切开进入,保留了完整的前后方关节囊,获得关节周围良好的前后稳定性。术后假体脱位风险降低,患者手术当日即可完全负重进行功能锻炼[28];③手术切口不在髋关节活动的张力侧,术后早期即可获得全范围的髋关节活动度;④术中无需进行髋关节脱位,下肢处于自然体位,避免下肢极度旋转扭曲,大大降低了深静脉血栓的发生率。
7.2 SuperPATH技术的不足
①SuperPATH入路切口小,全程钝性分离,不切断任何肌肉和韧带,导致手术视野不佳,加大了放置假体的难度[29];②组配式股骨柄假体可以出现组配连接部位的断裂和脱位的情况,影响患者术后功能[30];③SuperPATH技术的学习曲线较长[11]:该技术2014年引入中国,能够开展此技术的医院数量相对较少,对于经验不足的医师来说,学习一种新手术方式需要一定时间,Rasuli指出在行50例患者手术后仍未达平台期;④该技术手术适应证较窄,医师因操作陌生,特殊器械使用生疏、助手配合不默契等因素会导致初期手术时间延长[31],比传统手术长约8.5 min。
8 思考与展望
微创手术的真正内涵正在不断充实完善,仅满足小切口条件的手术并不是真正意义上的微创手术。微创THA应该满足3个重要的核心理念:首先,通过微创手术实现加速康复的方法是减少手术对全身、局部的创伤打击,而不仅仅是靠缩短皮肤切口来实现;其次,通过微创手术实现加速康复的近期临床结果在于降低术后早期并发症的发生率,而不仅是缩短住院时间;最后,微创手术实现加速康复的远期临床结果应当不低于传统手术方式,同时不能降低术后假体的远期生存率。以降低假体远期生存率为前提而实现所谓的“微创”并不是真正意义上的微创技术[32-34]。因此,真正的微创技术是THA发展高度的标志,更是加速康复的核心保证。SuperPATH技术真正实现了微创THA的“三个核心理念”,使微创与加速康复相得益彰。该技术对手术医生要求高,需要熟练使用一些特殊的器械及设备,在开展该手术之前需要学习相关解剖、进行模拟手术、参加培训学习,以减少并发症、提高生存率。
如今术中导航技术突飞猛进,这将会使微创THA手术获得更高的发展。未来,THA手术完全可能实现门诊标准路径化,成为一种常规的日间手术。术中微创及术后加速康复将进一步提高患者的满意度,不会使患者谈及“换关节”而色变。同时,此技术是基于传统后外侧入路进行的改良和创新。对于手术医师来说,通过适量练习和规范操作,缩短学习曲线将成为可能。但是,SuperPATH技术并不意味着微创THA的终结,虽然该技术在近期取得了十分满意的临床效果,但其中远期疗效仍需进一步研究。

