新生儿低血糖患病率与潜在病因的研究
顾妙峰,侯海静
(浙江省舟山医院儿科,浙江 舟山 316000)
在发展中国家,新生儿死亡占所有婴儿死亡的50%~60%[1],新生儿低血糖会造成儿童神经系统后遗症,但其发生是可以预防的[2]。低血糖合并与其他相关的并发症,如胎儿发育迟缓、早产及分娩窒息,可能导致新生儿死亡[3]。在我国一些规模较大的产科中,有限的临床资源,不能满足较大的分娩量。发展中国家的新生儿中,足月健康的新生儿也可能意外发生低血糖[4]。由于新生儿血糖常规普筛可能存在一定的风险,早期判断出高危的低血糖发病患儿并及时进行血糖监测就显得尤为重要[5]。本研究旨在进行新生儿低血糖患病率的检测,并评估其相关的危险因素。同时我们也希望本研究能帮助早期诊断需要在分娩后48h内进行葡萄糖监测的新生儿,降低临床新生儿低血糖的患病率,提高我国新生儿健康水平。
1研究对象与方法
1.1研究对象
自2016年1月1日至2018年6月30日在舟山医院分娩的3 048例新生儿中,通过系统随机抽样的方法,抽取604例入组。检测到低血糖的新生儿作为病例组,血糖检测正常的新生儿作为对照组。未在本院分娩的新生儿未被纳入研究。
1.2检测指标
使用标准的葡萄糖脱氢酶法进行两次随机血糖检测。所有检测到低血糖症的新生儿(血糖值小于2.2mmol/L),根据标准的护理方法及时给予相应的新生儿护理[6]。对于纳入研究的每个新生儿,详细记录其相关的产前、分娩和产后详细资料,见表1。为了统计分析的目的,将患者高血压疾病的孕妇分为两组:妊娠期高血压孕妇(简单)和进展为先兆子痫或子痫的高血压孕妇(复杂)。评估的新生儿变量包括出生体重、身长、身体质量指数(BMI)、1分钟和5分钟Apgar评分[7],主要的先天畸形和分娩后第一次母乳喂养的时间间隔等。在血糖检测前,记录每个新生儿的耳温。检测到体温过低的新生儿立刻采取保温措施。孕龄是根据末次月经时间和临床检测体征计算的[8]。
1.3统计学方法
所有数据的统计分析采用SPSS 17.0软件进行。独立的卡方检验用于判断上述变量对新生儿低血糖的影响。所有的分析基于95%置信区间,认为P<0.05具有统计学差异。为了消除多个变量对结果影响的检测干扰,通过逻辑回归方法进一步分析上述数据,评估所有相关危险因素预测新生儿低血糖的相对权重。
2结果
2.1新生儿低血糖的患病率
在纳入研究的604名新生儿中,128名(4.2%)出现低血糖,分娩后第1天有84名新生儿出现低血糖,占总患病病例65.6%(84/128)。按流程进行护理治疗后,仍有4名新生儿在第2天出现血糖值较低。
2.2新生儿低血糖的危险因素分析
单因素分析表明宫内生长受限、早产(依据临床评分)、妊娠期高血压(复杂型)、妊娠期糖尿病、剖宫产、新生儿窒息、初次哺乳间隔>2h、低体温、羊水过少、产时滴注葡萄糖在新生儿低血糖病例中存在显著性差异(均P<0.05),而BMI、早产(依据末次月经)、分娩次数、妊娠期高血压(简单型)、羊水胎粪污染、胎儿心率异常、破膜时间>24h、经阴道分娩、Rh血型不合、红细胞压积在新生儿低血糖病例中没有显著性差异(均P>0.05),见表1。
表1孕妇和新生儿的临床特征[n=604,n(%)]
Table1Clinicalcharacteristicsofpregnantwomen andnewborns[n=604,n(%)]

临床特征例数(n)新生儿低血糖χ2P宫内生长受限 是11038(34.55)14.360<0.001 否49490(18.22)BMI(kg/m2) >2.542282(19.43)3.8260.148 2~2.4915842(26.58) <2244(16.67)孕龄(依据末次月经) 早产4212(28.57)1.4720.225 足月产562116(20.64)孕龄(依据临床评分) 早产4416(36.36)6.5410.011 足月产560112(20.00)分娩次数 初产妇31456(17.83)1.7050.192 经产妇29072(24.83)妊娠期高血压(简单型) 是5212(23.08)0.1210.728 否552116(21.01)妊娠期高血压(复杂型) 是168(50.00)8.1670.004 否588120(20.41)妊娠期糖尿病 是168(50.00)8.1670.004 否588120(20.41)羊水胎粪污染 是6210(16.67)1.0610.303 否542118(21.77)胎儿心率异常 是184(22.22)0.0120.914 否586124(21.16)破膜时间>24h 是4010(25.00)0.3720.542 否564118(20.92)分娩方式 经阴道42068(16.19)22.435<0.001 真空吸引348(23.53) 产钳80 剖宫产14248(33.80)新生儿窒息 是148(57.14)11.0910.001 否590120(20.34)初次哺乳间隔 <2h14218(12.68)8.0610.005 >2h462110(23.81)低体温 是4628(60.87)46.936<0.001 否558100(17.92)
(转下表)
(续上表)
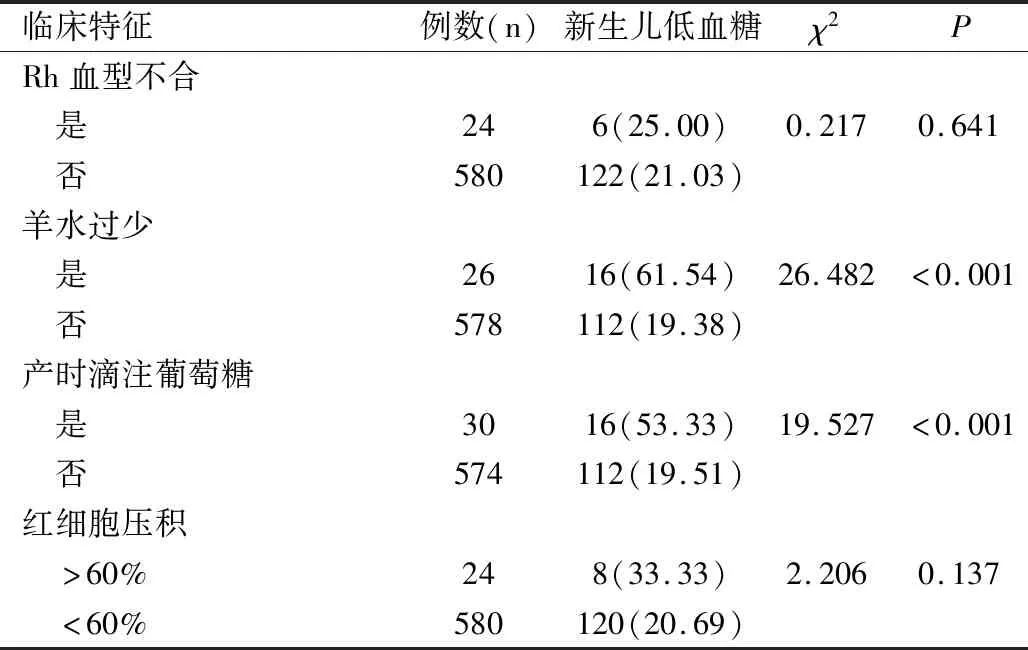
临床特征例数(n)新生儿低血糖χ2PRh血型不合 是246(25.00)0.2170.641 否580122(21.03)羊水过少 是2616(61.54)26.482<0.001 否578112(19.38)产时滴注葡萄糖 是3016(53.33)19.527<0.001 否574112(19.51)红细胞压积 >60%248(33.33)2.2060.137 <60%580120(20.69)
2.3新生儿低血糖不同危险因素的相对权重
将上述结果中经卡方检测与低血糖显著相关的危险因素进行Logistic回归分析,检测这些相关独立危险因素在预测新生儿低血糖发生中的相对重要性(权重)。结果显示羊水过少预测新生儿低血糖的重要性最强(权重=0.3165),初次哺乳间隔>2h预测新生儿低血糖的重要性相对最弱(权重=0.0077),依据临床评分的孕龄(权重=0.0614)、宫内生长受限(权重=0.0164)、新生儿窒息(权重=0.0401)、低体温(权重=0.0834)、复杂型妊娠期高血压(权重=0.1054)、妊娠期糖尿病(权重=0.1066)对于预测新生儿低血糖发生也有重要价值,表2。
表2新生儿低血糖相关危险因素的权重
Table2Weightofriskfactorsrelatedtoneonatal hypoglycemia
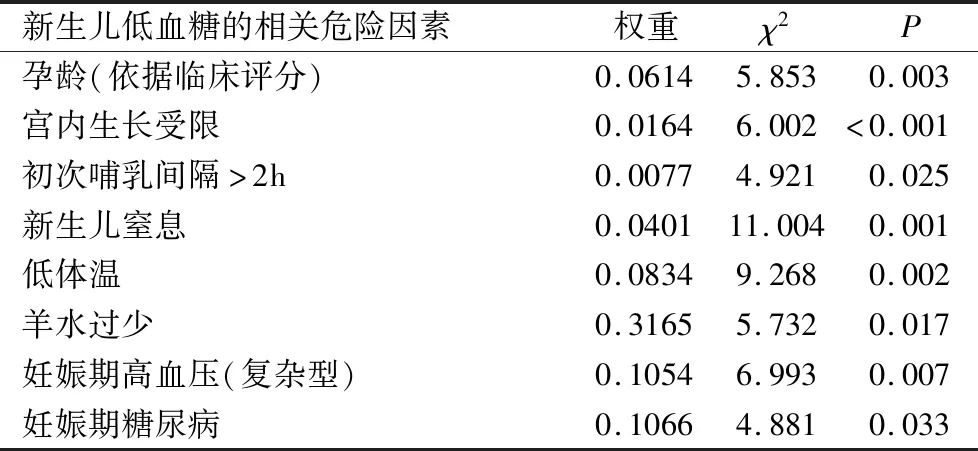
新生儿低血糖的相关危险因素权重χ2P孕龄(依据临床评分)0.06145.8530.003宫内生长受限0.01646.002<0.001 初次哺乳间隔>2h0.00774.9210.025新生儿窒息0.040111.0040.001低体温0.08349.2680.002羊水过少0.31655.7320.017妊娠期高血压(复杂型)0.10546.9930.007妊娠期糖尿病0.10664.8810.033
3讨论
3.1新生儿血糖的稳态
本研究纳入的604例样本中共有128名新生儿在分娩后的48h内出现了低血糖。根据系统抽样计算,研究期间的本中心的新生儿低血糖患病率为42/1 000,和既往报道的结果相似[9]。大多数新生儿(65.6%)在分娩后第1天出现低血糖。妊娠期胎儿经胎盘从母体获得恒定的葡萄糖供应中,刚分娩出的婴儿突然失去了胎盘的营养供应,但出生时的血糖浓度是与母体的血糖浓度成正比的。在分娩后最初的几个小时内,新生儿体内的血糖补偿机制尚未完善,会出现血糖值的快速下降。在分娩后的第3个小时内血糖值到达最低点,此时的血液葡萄糖水平通常稳定在2.2mmol/L以上。然而,处于危险因素暴露下的新生儿可能出现血糖调节稳态的失衡[10]。继发于胰岛细胞增生的高胰岛素血症,是新生儿早期出现持续性低血糖的最常见原因。这种情况可能由于常染色体遗传病或继发于母体的糖尿病[11-12]。本研究中有2名新生儿出现持续性低血糖,但并未发现其有高胰岛素血症。
3.2新生儿低血糖的危险因素分析
本研究发现宫内生长受限显著影响新生儿低血糖的患病率。体重低于胎龄的新生儿中有34.5%在出生后48h内出现了低血糖,和既往的研究结果相似[13]。此外体重大于胎龄的新生儿也处于血糖不稳定状态,高胰岛素血症既能影响出生体重过大的比例,也能影响低血糖的患病率[14]。仅依据末次月经评估孕龄容易出现计算误差,只有当月经周期规律、未受相关妇科疾病影响或未服用口服避孕药的情况下这一方法才是准确的[15]。我们的研究评估了孕龄对新生儿低血糖的影响,同时采用了依据末次月经和临床评分两种计算孕龄的方法。统计分析表明依据临床评分计算的孕龄与新生儿低血糖的发病风险相关,但是依据末次月经计算的孕龄与新生儿低血糖的发病风险并无相关性。我们的结果显示初产妇与经产妇相比,其新生儿低血糖的发生率并没有显著差异,这可能和目前临床中母乳喂养的产前教育和训练有关,提高了初产妇对新生儿喂养的认知程度。
胎盘功能不全继发的宫内营养不良导致新生儿更容易发生低血糖[16]。在我们的研究中,妊娠期高血压病被细分为简单型和复杂型(进展为先兆子痫或子痫)。在复杂型妊娠期高血压病组,新生儿低血糖的发生率明显更高。妊娠期糖尿病毫无疑问会影响新生儿低血糖的发病[17],我们的研究也证实了这一点。高胰岛素血症的新生儿中有4例标志性的巨大胎儿征[18]。本研究选择羊水胎粪污染、胎心率异常、破膜时间长、分娩方式和新生儿窒息这5个临床变量作为围产期应激的评价指标。尽管前3个变量对低血糖患病率没有显著影响,但是剖宫产分娩(33.8%)和超过一半出现窒息(57.1%)的新生儿发生了低血糖。剖宫产手术后的孕妇通常会有母乳喂养延后和术中输注葡萄糖液的情况,这两者可能是其新生儿低血糖患病率较高的原因[19]。低血糖的新生儿发生窒息通常是由于围产期应激、宫内缺氧、宫内酸中毒和能量消耗增加等原因共同造成的[20]。
3.3本研究的意义
新生儿低血糖在我国的患病率不容忽视,早期诊断、早期检测、早期预防对于提高新生儿健康水平至关重要。根据本研究,建议具有表3中的相关危险因素的新生儿应及时监测血糖值,特别是在孕妇出现羊水过少的情况下。

