胃息肉与胃间质瘤的CT鉴别诊断
王健,周晓璇
胃间质瘤(gastric stromal tumor,GST)具有恶性潜能,术后有复发或转移风险,最常见的转移部位是肝和腹膜后,最有效的治疗方法是外科切除,其次为药物治疗,最常用的药物是络氨酸受体抑制剂-伊马替尼[1-2]。胃息肉(gastric polyps ,GP)是一种胃上皮(胃底/体腺、炎症性、腺瘤性及增生性息肉)或胃间质(炎症性纤维性息肉和错构瘤性息肉)来源的良性肿瘤,治疗以内镜摘除为主,临床检查以内镜和B超为主,CT偶有发现,但表现与GST极为相似。目前国内外尚无比较两者CT表现的文献报道,因此通过无创性的CT检查将良性的GP与具有恶性潜能的GST进行鉴别,对治疗方案的选择十分重要,也可以避免患者进行有创的胃镜检查和过度的手术。笔者搜集经手术病理证实的15例GP患者和27例GST患者,回顾性分析其临床及CT特征,旨在进一步掌握GP和GST的CT表现差异,提高术前诊断符合率。
材料与方法
1.病例资料
搜集2013年1月~2017年10月经手术、病理证实并行CT检查的GP和GST患者,因CT上GP患者肿瘤最大径均为1~2 cm,为避免GP与GST因肿瘤大小不同所造成的影像差异,故本研究中入组患者的肿瘤最大径为1~2 cm,最终入组15例GP和27例GST患者。15例GP患者中男6例,女9例,年龄47~77岁,平均(58.5±7.2)岁。27例GST患者中男7例,女20例,年龄35~73岁,平均(56.0±9.2)岁。本组患者的临床症状以腹痛、腹胀及腹部不适为主,少见的症状包括嗳气、打嗝、梗阻感、吞咽困难等。本组15例GP均来自胃上皮,13例患者行内镜黏膜下剥离术(endoscopic submucosal dissection,ESD),2例行腹腔镜手术,病理上胃底腺性息肉3例(25.0%),增生性息肉12例(75.0%),无腺瘤性息肉。本组27例GST中,6例行ESD,21例行腹腔镜手术,依据2008年美国国立卫生署制定的胃肠间质瘤危险度分级标准进行分级[3],极低危险度8例(29.6%),低危险度14例(40.7%),中危险度5例(15.5%),高危险度0例。
2.检查方法
CT扫描采用GE 64排螺旋CT机。所有患者检查前禁食4 h,检查前30 min饮水500~1000 mL,检查时再饮水200~300 mL以充分充盈胃和十二指肠。增强扫描所有患者均采用非离子型对比剂欧乃派克(浓度为300 mg I/mL),经肘前静脉以3.0~5.0 mL/s的流率注射,剂量2 mL/kg,所有患者的CT平扫均在屏气下进行,平扫结束后30 s、70 s开始扫描以获取动脉期、门静脉期图像。扫描参数:管电压120 kV,管电流200 mA,层厚4 mm,连续无间断扫描。
3.图像分析
CT图像分析的内容主要包括以下几点:①肿瘤大小。在肿瘤最大层面进行长径和短径的测量;②肿瘤位置(贲门、胃底、胃体和胃窦);③肿瘤形态(光滑或有分叶);④生长方式(腔内、腔外或混合性生长);⑤有无囊变,同层面肿瘤CT值差异≥20 HU定义为囊变[4];⑥有无钙化,肿瘤内CT值≥100 HU的区域定义为钙化灶;⑦有无蒂;⑧强化方式(均匀或不均匀),肿瘤内CT值差异>10 HU定义为强化不均匀[4];⑩CT值的测量。取肿瘤最大层面中心位置,避开囊变、出血、钙化区,感兴趣区面积为0.1~0.3 cm2,最终CT值取多次测量的平均值。
4.统计学分析
采用SPSS 22.0软件进行统计学分析。计数资料的组间比较采用χ2检验或Fisher精确概率法,计量资料的组间比较采用独立样本t检验。采用受试者工作特征(receiver operating characteristic,ROC)曲线分析肿瘤大小及三期扫描CT值对GP与GST的鉴别诊断效能。以P<0.05为差异有统计学意义。
结 果
GP与GST两组患者的性别、年龄和临床症状差异均无统计学意义,而肿瘤指标铁蛋白和患者的手术方式差异有统计学意义(表1),即铁蛋白异常多见于GST患者,而ESD手术在GP患者中更多见。

表1 GP和GST患者的临床特征比较 (例)
注:a为χ2值,b为t值。
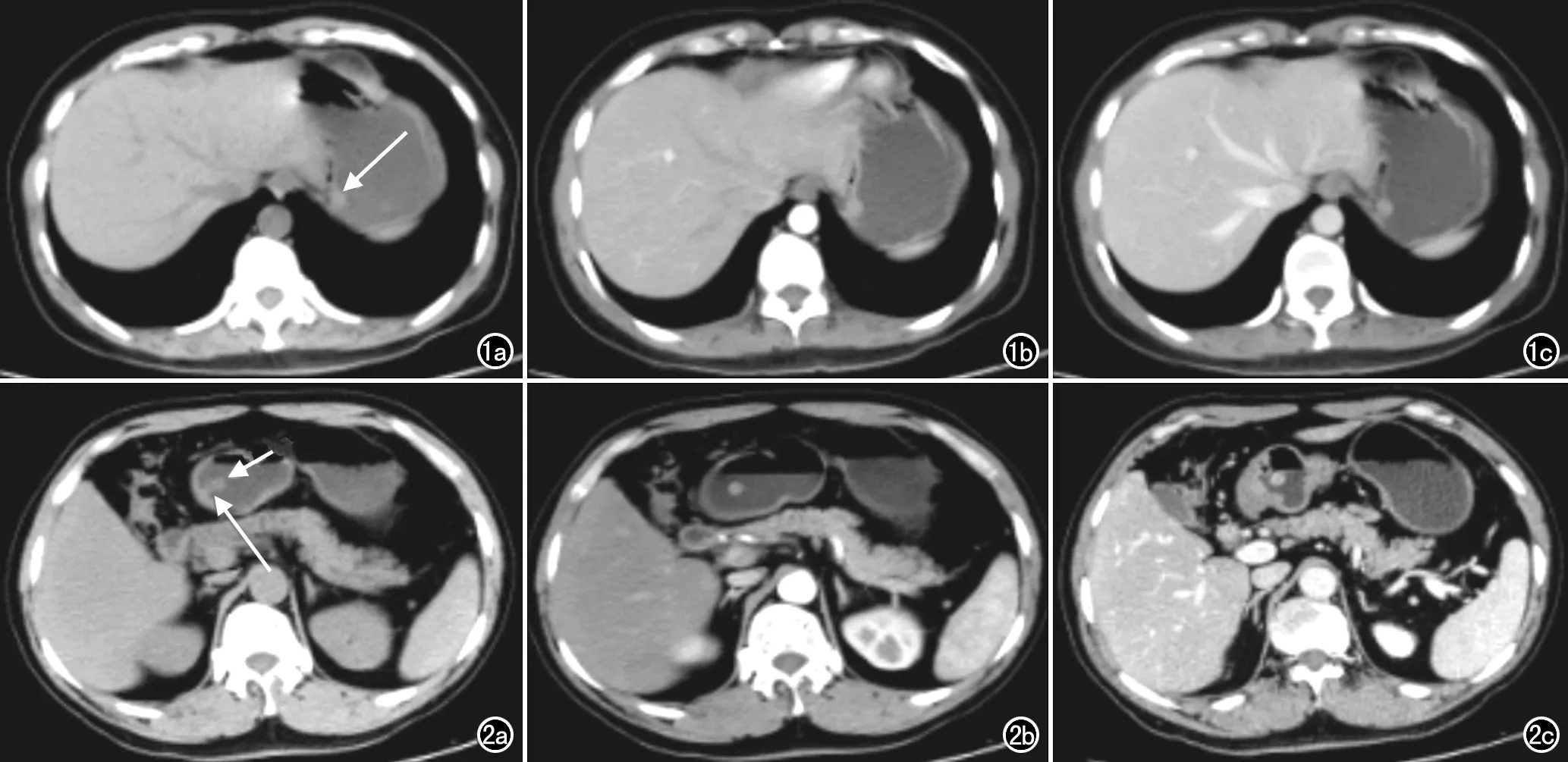
图1 胃息肉患者,女,47岁,体检发现。a)CT平扫示胃底处一圆形突向胃腔内的软组织肿瘤(箭),边缘光滑,无分叶,CT值为31.0 HU;b)CT增强扫描动脉期示肿瘤呈均匀强化,CT值为71.3 HU;c)CT增强扫描静脉期示肿瘤强化与动脉期相仿,CT值为70.4 HU。 图2 胃息肉患者,男,56岁,腹胀不适2个月。a)CT平扫示胃窦部一突向腔内的圆形软组织肿瘤(短箭),有蒂与胃壁相连(长箭),CT值为35.7 HU;b)CT增强扫描动脉期示肿瘤呈均匀强化,CT值为48.0 HU;c)CT增强扫描静脉期示肿瘤进一步强化,CT值为64.6HU。
15例GP和27例GST患者的CT分类变量结果见表2。

表2 GP和GST患者的CT分类变量结果 (例)
15例GP患者中肿瘤位于胃底5例,胃窦10例(图1、2)。27例GST患者中肿瘤位于胃底10例,胃体13例,贲门和胃窦各2例(图3、4)。GP与GST患者在肿瘤位置、生长方式、蒂的有无上差异有统计学意义(P值均<0.01)。
15例GP和27例GST患者的CT连续变量分析结果见表3。
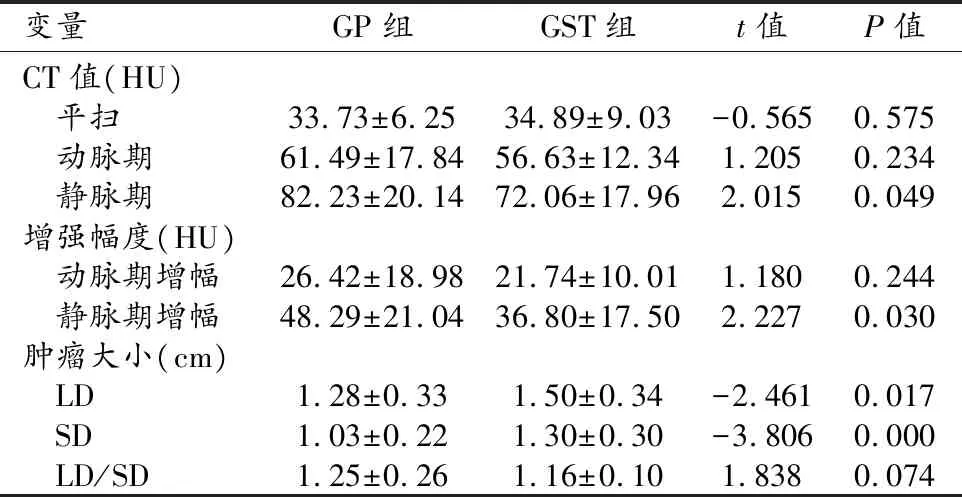
表3 GP和GST患者的CT连续变量分析结果
注:LD:肿瘤长径;SD:肿瘤短径;LD/SD:肿瘤长短径比值。
GP与GST患者的肿瘤长径/短径(LD/SD)、平扫CT值、动脉期CT值、动脉期增强幅度差异均无统计学意义(P值均>0.05)。GP与GST患者的肿瘤长径(LD)、短径(SD)、静脉期CT值、静脉期增强幅度差异有统计学意义(P值均<0.05)。GP患者的肿瘤LD、SD值较小,而静脉期CT值和静脉期增强幅度较大。ROC曲线分析结果显示,当LD<1.5 cm时,ROC曲线下面积、诊断敏感度、特异度分别为0.686、73.3%(11/15)、59.3%(16/27);当SD<1.2 cm时,ROC曲线下面积、诊断敏感度、特异度分别为0.758、80.0%(12/15)、66.7%(18/27);当静脉期CT值>64.4 HU时,ROC曲线下面积、诊断敏感度、特异度分别为0.659、93.3%(14/15)、40.7%(11/27);当静脉期增强幅度CT值>34.3 HU时,ROC曲线下面积、诊断敏感度、特异度分别为0.663、80.0%(12/15)、51.9%(14/27,图5、6)。

图3 胃间质瘤患者,女,53岁,腹痛1月余。a) CT平扫示胃底处一类圆形软组织肿瘤,边缘光整,密度均匀,腔内生长(箭),CT值为25.5 HU;b)CT增强扫描动脉期示肿瘤呈均匀强化,CT值为58.7 HU;c)CT增强扫描静脉期示肿瘤进一步强化,CT值为64.9HU。 图4 胃间质瘤患者,男,59岁,体检发现。a)CT平扫示胃窦处一卵圆形软组织肿瘤,边缘光整,密度均匀,腔外生长(箭),CT值为32.6 HU;b)CT增强扫描动脉期示肿瘤呈均匀强化,CT值为57.9 HU;c)CT增强扫描静脉期示肿瘤进一步强化,CT值为97.4HU。
讨 论
GST是胃部最常见的间叶源性肿瘤,恶性率高达20%~30%[5-6],即使肿瘤直径小于2 cm,亦有约20%具有恶性潜能[7-8],而GP恶变率较低,仅为0.2%~0.7%[9-11]。GP生物学行为倾向良性,且CT表现与GST极为相似,术前极易将GP误诊为具有恶性潜能的GST,因此,将良性的GP与GST鉴别开来,对患者的治疗方案的选择极为重要。临床上GP的检查以内镜和B超为主,但CT作为一种无创性检查方法,相比之下具有一定优势,它不仅可清晰显示肿瘤的大小、位置、形态、边缘及内部结构,而且也能显示肿瘤与周围组织结构的关系[12],具有很好的应用前景。
本研究结果显示,肿瘤指标铁蛋白异常的比例GST组明显高于GP组,这可能与前者肿瘤细胞增殖较快和易发生坏死有关,且具有恶性潜能,故临床手术中ESD的使用率GST组较GP组明显减少。GP组与GST组的CT分类变量分析结果显示,两组肿瘤的位置差异有统计学意义,GP好发于胃窦部(10/15,66.7%),发生率低于Han等[13]报道的CT研究结果(13/16,81.3%),可能与这两组研究的病例数过少有关,但高于俞媛洁等[14](349/683,51.1%)和Nelson等[15](26/63,41.3%)的内镜研究结果;郑炜等[9]报道内镜下胃息肉好发于胃体部(836/1900,44.0%),与本研究结果不一致,原因可能与内镜下胃体部因操作方便和视野开阔病灶检出率高于胃窦部有关。本研究结果显示GST最多见于胃体部(13/27,48.1%),与Levy等[16]的研究结果相似(50/99,50.5%)。两组肿瘤的生长方式差异有统计学意义,尽管两组肿瘤均以腔内生长为主,但GP腔内生长比例高达100%(15/15),这与Han等[13]的CT研究结果较为一致(16/16,100%),意味着肿瘤呈腔外或混合性生长时可基本排除GP。有无蒂在两组肿瘤中差异有统计学意义,有蒂的GP(7/10,70%)患者肿瘤均位于胃窦部,而27例GST患者均无蒂。两组肿瘤的形态、强化方式以及肿瘤内囊变、钙化间的差异均无统计学意义,原因可能与本组样本量偏少和肿瘤体积偏小有关。
GP组与GST组的CT连续变量分析结果显示,两组的肿瘤静脉期CT值和静脉期增强幅度差异有统计学意义,即GP组的静脉期CT值和静脉期增强幅度均明显高于GST组,这与胃息肉是一种上皮性肿瘤,位于血供丰富的黏膜层有关,故强化程度高于胃间质来源的GST,本研究结果与Han等[13]和Yang等[17]的结论有相似之处,在这两组研究中GP组和GST组高强化程度的占比分别为38%(6/16)和26%(5/19)。本组GP与GST的肿瘤LD、SD值差异有统计学意义,这意味着LD和SD值较小倾向于GP的诊断,这与陈立敏等[18]研究中的GP大小相仿,LD>2.0 cm者仅占13.0%(21/162),值得注意的是,以往文献报道当GP的LD>2.5 cm时,高度提示恶性[19-20]。本研究的ROC曲线分析结果显示,当LD<1.5 cm、SD<1.2 cm、静脉期CT值>64.4 HU和静脉期增强幅度CT值>34.3 HU时,倾向于GP的诊断。

图5 肿瘤静脉期CT值及静脉期CT值增幅鉴别胃息肉与胃间质瘤的ROC曲线。 图6 肿瘤LD及SD值鉴别胃息肉与胃间质瘤的ROC曲线。
本研究的局限性:①本研究为回顾性分析,两组患者的样本量存在一定偏差,相关统计学差异有待进一步证实。②本研究仅对最大径≤2 cm的GP和GST进行分析,对两者间较大直径肿瘤的鉴别以及GP与其它胃部肿瘤的鉴别诊断没有提及。③本研究GP组样本量偏少且直径偏小,对肿瘤大小的统计结果可能会产生影响,临床价值尚需进一步研究、验证。
综上所述,CT检查对最大径≤2 cm的GP与GST的鉴别诊断具有重要参考价值。临床资料中肿瘤指标铁蛋白检测正常,且肿瘤位于胃窦部、呈腔内生长、有蒂、LD<1.5 cm、SD<1.2 cm、静脉期CT值>64.4 HU和静脉期增强幅度CT值>34.3 HU时,倾向于GP的诊断。

