双源CT能谱参数定性诊断甲状腺乳头状癌术后颈部转移淋巴结
郭油油,李咏梅,王静杰,韩永良,孔丽娜,陈晓娅
(重庆医科大学附属第一医院放射科,重庆 400016)
甲状腺乳头状癌(thyroid papillary carcinoma,PTC)是常见甲状腺恶性肿瘤,其主要特点为区域淋巴结转移早、转移率高。手术是治疗PTC的主要方法,患者预后较好,但1.4%~30.0%患者术后复发,以颈部淋巴结转移最常见[1]。手术结合同位素放射治疗是治疗PTC复发的首选方法,但二次手术后并发症较多。双源CT能谱参数对鉴别诊断甲状腺良恶性结节具有重要价值,但其对PTC术后颈部转移性和非转移性淋巴结的鉴别诊断目前相关报道鲜见。本研究探讨双源CT能谱参数对PTC术后颈部转移淋巴结的定性诊断价值。
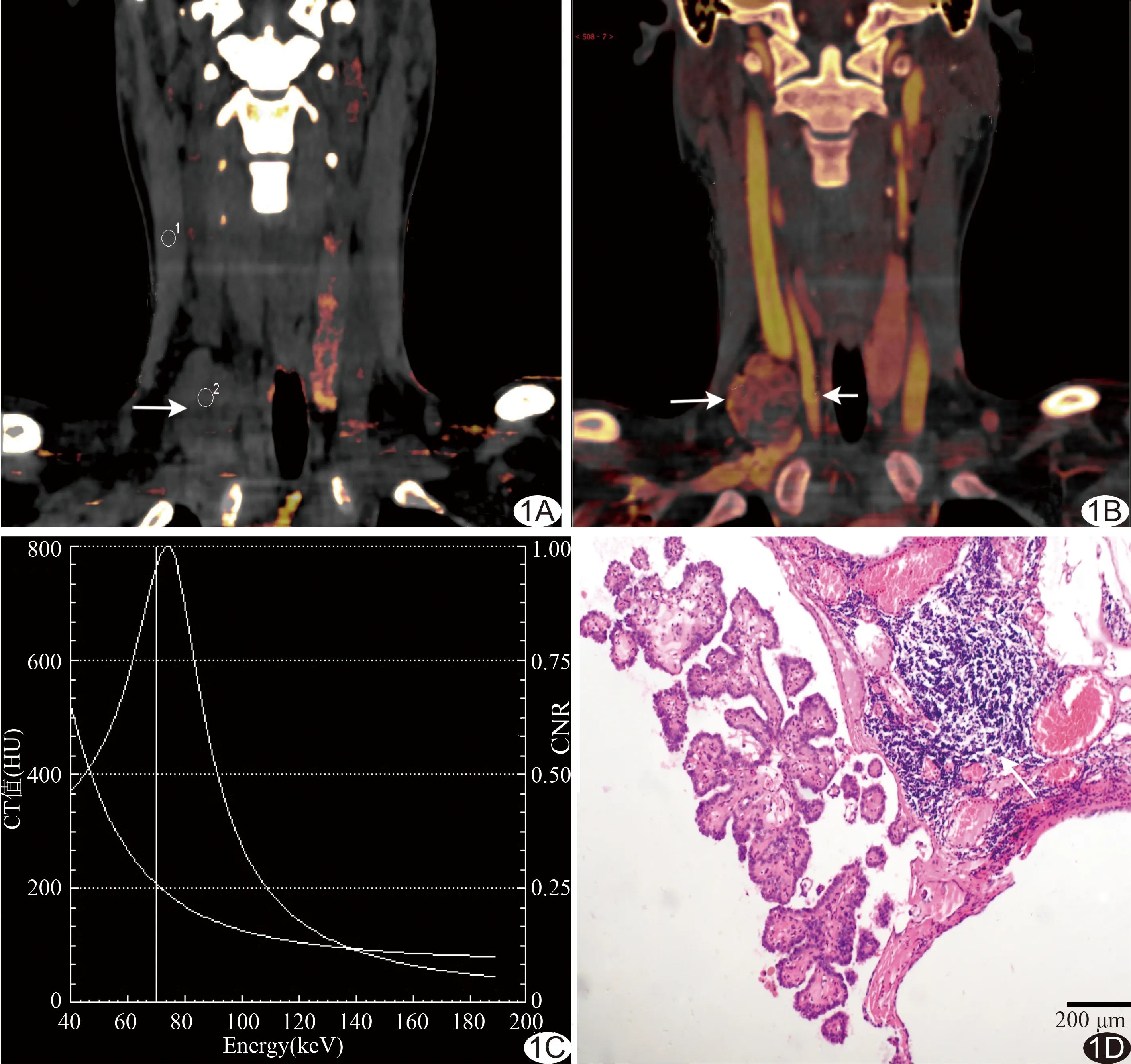
图1 患者女,26岁,右侧PTC术后7个月,右颈Ⅳ区淋巴结肿大(转移组) A.双源CT平扫图示胸锁乳突肌碘含量值0.6,病灶(箭)碘含量值0.6,IC平扫=1.00;B.动脉期病灶(长箭)碘含量值7.6,颈动脉(短箭)碘含量值15.8,胸锁乳突肌碘含量值0.8,IC动脉=9.50,NIC=0.48;C.能谱曲线图,曲线呈下降型;D.术后病理图示正常淋巴结组织破坏,被乳头状癌组织代替,箭示残余淋巴结组织(HE,×100)
1 资料与方法
1.1 一般资料 选取2016年11月—2018年6月于我院接受诊治的术后颈部淋巴结肿大PTC患者30例(74枚肿大淋巴结),男11例,女19例,年龄12~59岁,平均(37.0±1.5)岁;均于术后(6~60个月)复查超声时发现颈Ⅱ~Ⅵ区淋巴结肿大,淋巴结最大径5~38 mm,平均(17.00±2.63)mm。纳入标准:①入组前12个月内无放射及化学治疗史,近4~8周未接受注射无碘对比剂;②淋巴结最大径>5 mm。排除标准:①囊性变或坏死淋巴结;②肿大淋巴结节内或结节周边钙化,钙化部分最大径/淋巴结最大径>50%;③其他肿瘤及严重心、肺、肾功能不全等病史。
行超声引导下细针穿刺活检(fine needle aspiration,FNA)及颈部二次淋巴结清扫,根据病理结果,最终49枚淋巴结确诊为转移淋巴结(转移组,图1),25枚为非转移淋巴结(非转移组,图2)。另选30例良性淋巴结肿大患者(30枚肿大淋巴结)作为良性增生组,男12例,女18例,年龄20~57岁,平均(38.0±2.0)岁,淋巴结最大径6~12 mm,平均(8.00±2.12)mm。
1.2 仪器与方法 采用Siemens Somatom Definition Flash炫速双源螺旋CT机,双能量扫描模式,扫描范围自颅底至主动脉弓。双球管电压(高电压140 keV、低电压100 keV,A管电流178 mAs、B管电流461 mAs),FOV 25 cm×25 cm,螺距0.7,层厚5 mm,重建图像层厚0.6 mm。采用双筒高压注射器(MEDRAD,StellantD)注射对比剂碘普罗胺(370 mgI/ml),总量50~60 ml(注射总量根据患者身高及体质量调整),流率4~5 ml/s。
1.3 图像分析与处理 将CT原始图像传入Sigmens MMWP工作站,以Dury-Energy软件进行图像后处理。首先采用“Thyroid”模式获得碘基图,避开坏死及囊变区域,选取目标淋巴结最优层面勾画ROI(面积10~30 mm2),于ROI内检测平扫、动脉期及静脉期淋巴结碘含量,并检测同侧胸锁乳突肌、颈动脉碘含量,测量3次,取平均值。以淋巴结各期碘含量与胸锁乳突肌碘含量的比值作为各期碘浓度(iodine concentration,IC),记为IC平扫、IC动脉及IC静脉;以动脉期碘含量与同侧颈动脉碘含量的比值作为标准化碘浓度(normalized iodine concentration,NIC)。采用Monoenergetic 模式获得碘图及能量为60~160 keV的淋巴结能谱曲线图,计算曲线斜率K:K=(80 keVCT值-140 keV CT值)/100,K是正值为下降型曲线,反之为上升型曲线。
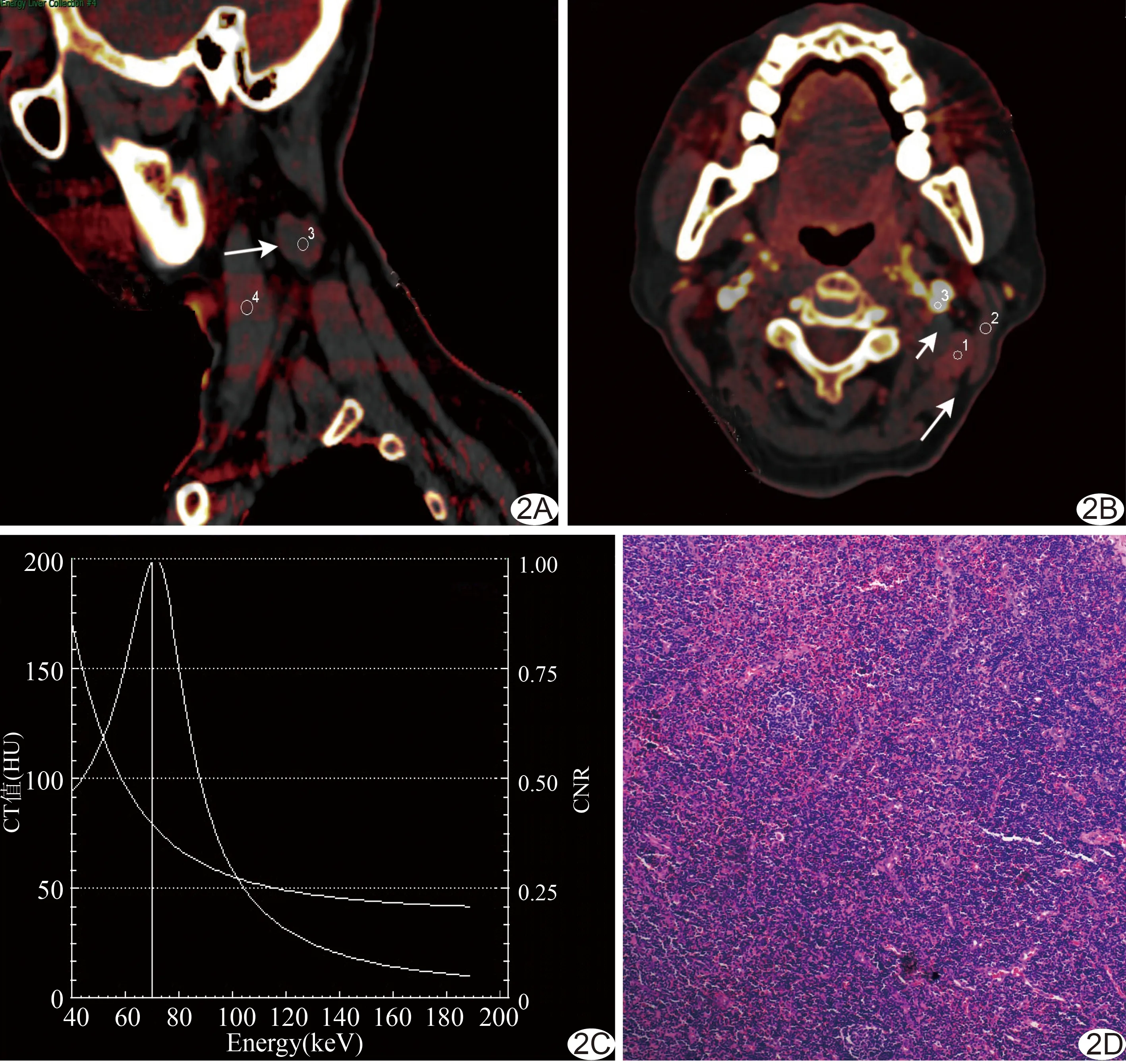
图2 患者女,52岁,左侧PTC术后2年,左颈Ⅱ区淋巴结肿大(非转移组) A.双源CT平扫图示病灶(箭)碘含量0.4,胸锁乳突肌碘含量值0.5,IC平扫=0.80;B.动脉期病灶(长箭)碘含量值1.7,胸锁乳突肌碘含量值0.8,颈动脉(短箭)碘含量值18.2,IC动脉=2.12,NIC=0.09;C.能谱曲线图,曲线呈下降型;D.术后病理图示正常淋巴结组织,结构完整(HE,×100)
1.4 统计学分析 采用SPSS 21.0统计分析软件。符合正态分布的计量资料以±s表示。采用单因素方差分析比较3组间年龄、淋巴结最大径及各期IC、NIC及K值,组间两两比较采用独立样本t检验;采用χ2检验比较3组间性别。P<0.05为差异有统计学意义。
2 结果
3组间性别(χ2=0.350、P=0.091)、年龄(F=1.175、P=0.213)、淋巴结最大径(F=0.859、P=0.150)差异均无统计学意义(P均>0.05)。
3组间IC平扫、IC动脉、IC静脉、NIC及K值差异均有统计学意义(P均<0.05)。转移组IC平扫低于非转移组及良性增生组(P<0.05);IC静脉高于非转移组,但低于良性增生组,差异有统计学意义(P<0.05);IC动脉、NIC及K值均高于非转移组及良性增生组(P均<0.05)。非转移组与良性增生组IC平扫、IC动脉、IC静脉、NIC及K值差异均无统计学意义(P均>0.05)。见表1。
3 讨论
PTC属分化型甲状腺癌,复发风险高[1]。PTC复发以多区域淋巴结转移常见,主要转移区域为颈部Ⅱ~Ⅵ区[2-3]。手术联合131I放射治疗是治疗PTC复发、转移的主要方法,但部分患者对131I不耐受或吸收差,治疗效果不佳,需行二次颈部淋巴结清扫术[4];此时准确评估肿大淋巴结性质、确定清扫区域,对提高再次手术效果、减少并发症尤为重要[5-6]。
表1 3组各期IC、NIC及K值比较(±s)
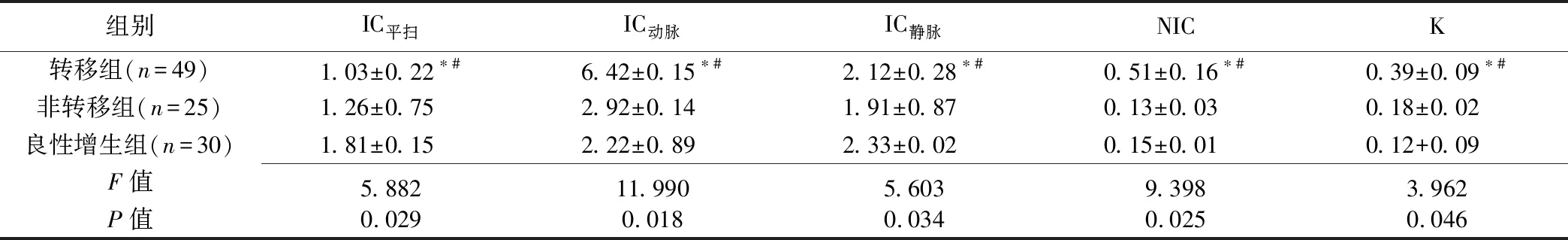
表1 3组各期IC、NIC及K值比较(±s)
组别IC平扫IC动脉IC静脉NICK转移组(n=49)1.03±0.22∗#6.42±0.15∗#2.12±0.28∗#0.51±0.16∗#0.39±0.09∗#非转移组(n=25)1.26±0.752.92±0.141.91±0.870.13±0.030.18±0.02良性增生组(n=30)1.81±0.152.22±0.892.33±0.020.15±0.010.12+0.09F值5.88211.9905.6039.3983.962P值0.0290.0180.0340.0250.046
注:*:与良性增生组比较,P<0.05;#:与非转移组比较,P<0.05
FNA是确诊PTC复发、转移的有效方法,但为有创检查,对于直径<1.0 cm的转移淋巴结诊断准确率为76%~85%,部分患者需多次穿刺方可确诊[7]。双源CT近年来逐渐应用于临床诊断甲状腺良恶性结节,其诊断基础为不同物质吸收能力的变化随X线能量的改变而改变,以此区分不同物质成分。
双源CT可将含碘物质从组织中分离出来,经图像后处理获得碘图及能谱曲线图[8]:于碘图上测量相关参数能够间接反映病变区域微血流灌注情况;于能谱曲线图上测量斜率K值,可定量评估不同性质病灶间的物质能量吸收差异。目前双源CT已用于鉴别诊断甲状腺良恶性结节、肺结节及淋巴结等[9]。本研究探讨双源CT能谱参数对PTC术后颈部肿大淋巴结的定性诊断价值,发现转移组、非转移组及良性增生组间IC平扫、IC动脉、IC静脉、NIC及K值差异均有统计学意义(P均<0.05),且转移组IC平扫低于非转移组和良性增生组,IC动脉、NIC、K值均高于非转移组和良性增生组(P均<0.05)。既往研究[10-12]认为恶性甲状腺结节的IC平扫较良性结节低,原因在于恶性结节内甲状腺滤泡细胞摄碘能力低于良性结节内的滤泡,而癌细胞无摄碘能力,PTC术后转移淋巴结与恶性结节具有同源性,故转移淋巴结IC平扫较非转移和良性增生淋巴结低。增强后转移性淋巴结于动脉期依然具有富血供特点,此为非转移性和良性增生淋巴结所不具备,导致PTC术后转移组IC动脉、NIC、K值均高于非转移组和良性增生组。本研究中转移组IC静脉高于非转移组而低于良性增生组,与既往研究[13]报道不完全相符,可能原因在于研究对象不同:本研究对象为PTC术后颈部淋巴结肿大患者,其颈部淋巴结静脉引流通路可能于首次手术中被破坏,也提示IC平扫、IC动脉、NIC可能是评价淋巴结性质的更为客观的参数[13]。本研究中非转移组和良性增生组淋巴结间各参数差异均无统计学意义(P均>0.05),可能与2组均属良性病变有关。此外,转移组淋巴结K值高于非转移组和良性增生组,与Liu等[9]研究结果一致,推测与PTC转移淋巴结NIC较高有关。
本研究的局限性:PTC术后复发患者虽并不少见,但二次颈部淋巴结清扫术适应证较严格,故本研究样本量相对有限;排除了最大径≤5 mm的淋巴结,但有研究[13-14]报道,PTC患者颈部淋巴结直径<5 mm者为隐匿性转移,目前双源CT技术对这部分淋巴结的评估还有待探索。
综上所述,双源CT能谱参数可用于评价PTC术后颈部肿大淋巴结的性质,IC平扫在PTC转移淋巴结中较低,IC动脉、NIC、K值在转移淋巴结中较高。

