皮肤淋巴细胞浸润症一例
胡宇晴 姚栩新 周 城 张建中 李文海
临床资料患者,女,46岁。因鼻根部肿胀性红斑2年伴双眼睑水肿20天,于2018年5月10日来我科就诊。患者2年前无明显诱因鼻根部出现黄豆大淡红色浸润性红斑,伴肿胀,与正常皮肤界限不清,表面光滑,无角栓及鳞屑,随后上述皮疹曾出现多次自行缓解和复发,未予重视。20天前,患者无明显诱因上述皮疹再次出现并逐渐增大至蚕豆大,无疼痛及瘙痒。双侧下眼睑出现水肿,伴双侧耳前皮下肿块,逐渐增大,无疼痛。否认光敏、脱发、口腔溃疡、肌肉关节疼痛、蚊虫叮咬史,否认家族类似疾病史。
体格检查:全身浅表淋巴结未触及肿大,各系统检查未发现异常。皮肤科检查:患者鼻背部及左侧下眼睑可见蚕豆大淡红色浸润性红斑,与周围正常皮肤界限不清,触之质硬,皮温不高(图1)。双侧耳前可触及花生大椭圆形肿块,质地柔软,活动可,与周围组织无粘连,无触痛。
实验室检查:血常规、尿常规及自身抗体谱(抗核抗体,抗双链DNA抗体,抗平滑肌抗体,抗线粒体抗体,抗胃壁细胞抗体等)均无明显异常。
皮肤超声检查(耳前肿块):双侧面颊部肿块超声显示浅筋膜深层回声,右侧约2.7 cm×0.6 cm,左侧范围约2.4 cm×0.5 cm,可引出低速动脉频谱,考虑为淋巴结反应性增生可能性大。
皮肤组织病理(鼻根部)示:表皮轻度角化亢进,基底细胞未见液化变性,真皮浅深层毛囊及皮脂腺周围可见大量淋巴细胞浸润,真皮胶原间未见黏蛋白沉积,未见肿瘤细胞,符合皮肤淋巴细胞浸润症组织病理学改变(图2)。免疫组化染色(图3)示:CD2(+),CD3(+),CD7(+),CD20(+),CD30(-),CD56(-),CD4(+),CD8(+),Ki67(10%+),EBER(-)。提示浸润的淋巴细胞以T细胞为主,伴少量B细胞。
诊断:皮肤淋巴细胞浸润症。
治疗:1%吡美莫司乳膏,每日1~2次外涂皮损处,目前患者正在随访中。
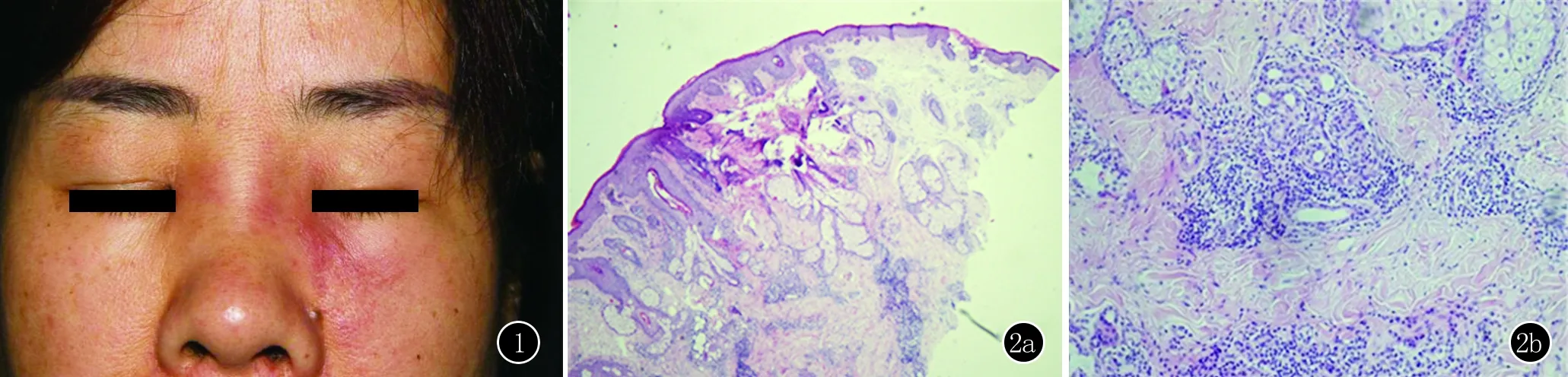
图1 患者鼻根部蚕豆大浸润性红斑,与周围正常皮肤界限不清,双侧下眼睑可见水肿图2 a、b:表皮轻度角化亢进,基底细胞未见液化变性,真皮层毛囊及皮脂腺周围可见较多淋巴细胞和少量浆细胞浸润,淋巴细胞核为圆形,深染,细胞质少,真皮胶原间未见黏蛋白沉积(HE,×40;×200)
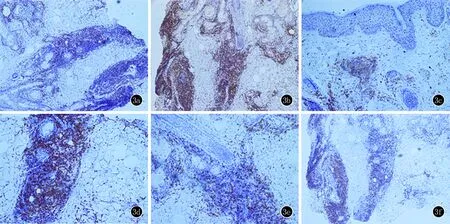
a:CD2阳性(SP, ×200);b:CD3强阳性(SP, ×200);c:CD4强阳性(SP, ×200);d:CD7强阳性(SP, ×400);e:CD8阳性(SP, ×400);f:CD20阳性(SP, ×200)
图3 患者免疫组化
讨论皮肤淋巴细胞浸润症(又称Jessner-Kanoj综合征,LIS),属于皮肤假性淋巴瘤的一种,它是一种病因不明的皮肤淋巴网状组织炎症反应性良性疾病,相对少见,遗传、日晒、外界刺激、蚊虫叮咬、创伤、药物均可诱发本病,但多数患者病因不明[1]。患者的皮损在暴露部位更加严重,并且夏天日晒后加重;本例患者自述平时疏于防晒,有可能是本病诱因之一[2]。其临床特点为红色或紫红色扁平丘疹,质硬,单发或多发,呈离心性扩大,表面光滑,无角化过度和毛囊角栓,有时可中心消退,形成环状或盘状斑块,部分患者可自行缓解,但易在原处复发[3]。本例患者皮损发生在鼻根部和眼睑,为LIS的典型好发部位。本例患者同时有双侧耳前肿块,结合临床及超声诊断考虑为淋巴结反应性增生,但患者拒绝行淋巴结穿刺活检等进一步检查,因此患者双侧面颊部肿块性质尚不能完全确定。
组织病理学方面,LIS患者皮损真皮皮肤附属器和血管周围可见大量淋巴细胞浸润,以T细胞为主,也可为T、B细胞混合型,无明显细胞异型性。Poenitz等[3]对34例LIS患者皮损组织进行HE染色及免疫组化分析,发现98%的患者为多克隆T细胞群,以CD8+T细胞为主。本例患者行免疫组化染色表现为多克隆T细胞群,同时CD20(+)提示有B细胞浸润,与既往文献中LIS的典型组织病理学表现相符。
LIS在临床表现和组织病理学方面与皮肤红斑狼疮(LE)、多形性日光疹(PLE)和皮肤淋巴瘤有许多共同点,需进行鉴别。
盘状红斑狼疮(DLE)同样好发于头面部及颈部等曝光部位,组织病理学同样以T细胞浸润为主。但DLE多伴有鳞屑和毛细血管扩张,病理学可表现为表皮毛囊角栓形成和基底细胞液化变性[4],与本例患者不符。肿胀型红斑狼疮表现为面部的红斑肿胀,多见于曝光部位如面颈部,组织病理学也可以T细胞为主[5]。然而本例患者的自身抗体谱均为阴性,且患者的皮疹无鳞屑及角栓,组织病理学表现未见角化过度、角栓形成及黏蛋白沉积,结合临床表现和组织病理学与皮肤红斑狼疮不符。PLE的皮疹为多形性,可有丘疹、水疱、结节和湿疹样改变,与日光关系明确,组织病理也可表现为片状淋巴细胞浸润。但PLE组织病理可有真皮乳头水肿,浸润的细胞种类多样,变异较大[6]。皮肤淋巴瘤的临床表现复杂多样,与LIS 难以区分,但皮肤淋巴瘤的皮疹持续而恒定,没有LIS的好转再复发的反复过程,且组织病理学可见细胞异型性及生发中心,可形成淋巴样滤泡[7]。
LIS被认为是DLE、PLE和皮肤假性淋巴瘤的一个阶段或亚型,Lipsker[8]等曾对210例LIS患者进行了为期4年的随访,结果有16例患者最终被确诊为皮肤红斑狼疮(LE,7.6%),2例患者最终被确诊为系统性红斑狼疮(1%),以上结果表明LIS很可能是皮肤红斑狼疮的一个变异型,而不是一个独立的疾病,并且LIS的发生往往预示着LE患者的预后良好。然而Toonstra等[9]曾对100例LIS进行了为期数月至14年的随访,未发现一例向DLE或皮肤淋巴瘤转化。因此LIS是否是一个独立的疾病一直存在争议,本例患者因临床表现不典型且抗核抗体为阴性,因此应持续随访,以防日后转化为结缔组织病。
治疗方面,近几十年来,系统性用药如糖皮质激素、沙利度胺[10]、羟氯喹、抗疟药[2]、甲氨蝶呤[11]等都有成功治疗LIS的报道,其中系统性应用糖皮质激素是LIS的一线治疗。对于皮疹较轻以及不愿使用口服药物的患者,也有用0.03%他克莫司软膏和595 nm脉冲染料激光成功治疗LIS的报道[12],且患者均无不良反应,一年内未复发。本例患者由于皮损较轻且患者拒绝系统性用药,故给予1%吡美莫司乳膏外用治疗,治疗两周后,双眼睑水肿消失,鼻根部红斑面积缩小至黄豆大,治疗三个月后对患者进行电话随访,患者自述鼻根部红斑可完全消失,但间断复发,日晒或劳累紧张后可在原发处出现蚕豆大浸润性红斑,数天后消失,故嘱患者注意防晒,放松心情,目前患者正在进一步随访当中。

