高龄经产妇的妊娠结局分析及护理对策探讨
赵艳 张研红 刘鹭燕 卢㛃 倪胜莲 王永清
随着国家政策的变化,近几年生育特点呈现出孕产妇高龄化,而高龄孕产妇妊娠期的合并症、并发症较适龄孕产妇明显增多。研究表明,超过35岁的高龄经产妇的妊娠风险显著升高[1]。随着国内二胎政策的全面放开和助孕技术的不断提升,高龄经产妇人数呈逐年上升趋势,由此而产生的一系列问题已引起社会各界的广泛关注[2]。本研究通过回顾性分析2016年1月—12月在北京大学第三医院收治的所有经产妇的临床资料,比较不同年龄组间经产妇的妊娠期合并症及并发症、分娩方式及围产儿状况的差异,探讨相应的护理对策,以加强孕期的教育和指导,旨在为高龄经产妇的临床管理提供重要依据。
资料与方法
一、一般资料
采用回顾性分析的方法,选取2016年1月—12月在北京大学第三医院产科住院分娩的1 469例经产妇为研究对象,产妇年龄22~54岁,平均年龄(34.3±3.4)岁,平均分娩年龄大于35岁。纳入标准:(1)有过28周以上的分娩史;(2)均为单胎。排除标准:(1)初产妇;(2)双胎及多胎妊娠的产妇;(3)合并严重的内外科器质性疾病(如心脏病等)的产妇;(4)具有家族遗传性疾病的产妇。根据产妇年龄分为三组,分娩时年龄<35岁为非高龄组,共769例;分娩时年龄在35≤~<40岁之间的为高龄组,共608例;分娩时年龄≥40岁为超高龄组,共92例。
二、方法
1.资料采集:由5人组成专职信息采集小组,详细收集所有产妇的基本信息、妊娠期合并症及并发症、分娩方式及围产儿的基本情况,对经产妇分组后的年龄、分娩孕周、孕产次、既往剖宫产率、妊娠期的合并症和并发症及围产儿结局进行回顾性分析。
资料收集前对5名成员统一培训,检验合格后方可成为信息采集组成员。所有收集的资料统一编号后录入电脑,然后进行双人核对,保证数据录入的准确性。
2.诊断标准:妊娠期合并症和并发症、早产、巨大儿、新生儿窒息及死胎的诊断标准均参照人民卫生出版社的全国高等医学教材《妇产科学》(第3版)中的相关诊断标准[3]。
结 果
一、三组经产妇一般情况比较
三组经产妇的年龄、孕次和既往剖宫产率比较,差异有统计学意义;三组经产妇的孕周和产次之间差异无统计学意义。见表1。
二、三组经产妇妊娠期合并症、并发症及剖宫产情况
三组经产妇的妊娠期糖尿病、产后出血、子宫肌瘤、瘢痕子宫和本次妊娠剖宫产率比较,随年龄增加而增长,差异均有统计学意义;而三组经产妇的瘢痕子宫剖宫产率比较,差异无统计学意义。三组经产妇的妊娠期高血压疾病、胎膜早破、前置胎盘的发生率比较,差异均无统计学意义。见表2。
三组阴道分娩的经产妇中有7.7%(53/693)的合并子宫肌瘤;三组经产妇无一例妊娠期糖尿病发生严重的血糖相关并发症,如低血糖昏迷、酮症酸中毒等;无一例出现可避免的产后大出血及子宫破裂等严重并发症。
三、三组经产妇围产儿结局情况比较
三组新生儿出生体重、围产儿发生早产、巨大儿、新生儿窒息及死胎比较,差异均无统计学意义,见表3。

表1 三组经产妇一般资料比较
Note:Compared among three groups,*P<0.05
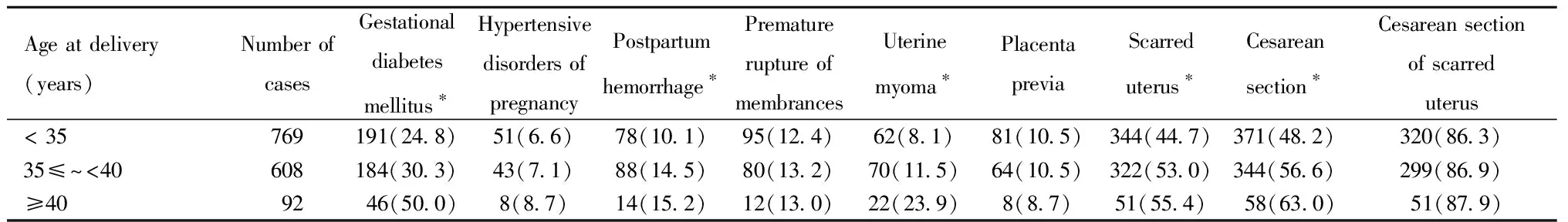
表2 三组经产妇妊娠期合并症和并发症及剖宫产的比较[例(%)]
Note:Compared among three groups,*P<0.05

表3 三组围产儿结局的比较
讨 论
一、妊娠期糖尿病发生率随年龄增长而明显增加
汪雪雁等[4]研究显示孕妇年龄≥35岁,发生糖尿病的概率是适龄妇女的5.5倍。Waldenstrdm等[5]调查显示,年龄>30岁产妇发生妊娠期糖尿病风险比年龄<25岁者高3倍,且经产妇高于初产妇,妊娠次数越多,妊娠期糖尿病发生风险越大。本研究结果发现,超高龄组经产妇妊娠期糖尿病的发病率为50.0%,显著高于高龄组(30.3%)和非高龄组(24.8%),组间差异有统计学意义。其原因为妊娠期糖代谢变化随着年龄的增长,更易出现高血糖和高胰岛素血症,并伴随胰岛素敏感性下降,同时胰血管发生硬化导致胰腺缺血[6]。本院产科在以往孕校课程的基础上增设了“糖妈一日游”课堂和高龄孕妇课堂,建立糖妈微信群和高龄孕妇群加强孕期营养管理和指导;2018年本院产科和信息中心合作建立了数据库平台,开展有针对性的高龄人群饮食结构与运动分析指导,线上咨询与线下指导相结合的方法指导高龄经产妇;同时对于患有妊娠期糖尿病的经产妇,在产程中加强血糖及产程的管理,避免产时和产后严重并发症的发生。经过群体健康教育和个别指导,本研究中无一例妊娠期糖尿病经产妇发生严重的血糖相关并发症。
二、产后出血率随年龄增加也显著增加
本研究结果显示,超高龄组产后出血的发病率为15.2%,高于高龄组(14.5%)和非高龄组(10.1%),差异有统计学意义。这与张方芳等[7]的研究结果一致,即高龄产妇及经产妇、多胎次产妇易出现产后出血。多次妊娠与生产不利于子宫功能恢复,机体的子宫收缩功能明显减弱,易发生子宫收缩乏力状况,造成血管闭合效果降低,从而引发大出血[8]。产妇多次妊娠及分娩和流产增加了子宫内膜感染风险,诱导胎盘粘连及胎盘前置、胎盘植入发生,抑制正常阴道分娩顺利实施,导致产后出血风险增加[9]。尤其是产程中的高龄经产妇,心理护理尤为重要,精神因素也是产后出血的高危因素[10]。本院产科结合高龄经产妇的临床特征,在产程中,进行针对性的心理疏导,密切观察产程进展;对于急产或产程较长的产妇在产时做好产后出血的预警准备;另一方面,除了产房的第四产程的观察外,在转入产后病房后对于高龄经产妇增加1 h、2 h的观察,尽可能第一时间做好产后出血的观察和准备,避免产后大出血风险。本研究中无一例出现严重的可避免的产后大出血。
三、子宫肌瘤的发生率随年龄增加显著增加
子宫肌瘤是妇产科常见的良性肿瘤之一,多发于30~50岁妇女[11]。本研究显示,超高龄组子宫肌瘤的发病率为23.9%,显著高于高龄组(11.5%)和非高龄组(8.1%),差异有统计学意义,这与周桂菊等[2]的研究结果一致。高龄经产妇更易受雌激素影响,增加子宫肌瘤的发生率,而肌瘤可能压迫宫腔致使其变性,宫腔压力增大,易引发早产、流产等不良结局,还会影响子宫收缩,从而有产后出血的风险。本研究有7.7%的合并子宫肌瘤的阴道分娩,对于合并子宫肌瘤的产妇来说,首先产前加强监护和评估,选择合适的分娩方式;对于阴道试产的产妇,若子宫肌瘤直径大于5 cm或多发肌瘤的,助产士重点床旁交接班,助产士会在产时做好产后出血的预警准备,减少产后出血等不良妊娠结局发生。
四、瘢痕子宫剖宫产率居高不下
2010年,世界卫生组织(WHO)公布的调查数据显示,中国的剖宫产率为46. 2%[12]。很多瘢痕子宫经产妇,当面临再次分娩时,分娩方式多数仍选择剖宫产[13]。魏素梅等[14]研究显示,剖宫产术后再次分娩时剖宫产率高达99.1%。本研究也发现,超高龄组瘢痕子宫的发生率为55.4%,剖宫产率63.0%,均高于高龄组和非高龄组,差异有统计学意义;三组瘢痕子宫的剖宫产率均在86.3%以上,但组间差异无统计学意义。这些数据表明前次妊娠的分娩方式在很大程度上会影响再次妊娠时分娩方式的选择,瘢痕子宫成为剖宫产指征的重要组成部分,这也是剖宫产率增加的原因之一[14-15]。经产妇中高龄孕妇比例较大,其分娩时间间隔较长,有的甚至超过十年,围产期易出现各种妊娠期合并症及并发症,从而增加剖宫产机率。很多经产妇往往因曾有过怀孕经验,再次妊娠时孕期保健意识较薄弱,不进行规范产检,增加了孕期管理的难度,尤其是瘢痕子宫的经产妇孕期管理。因此,在孕校和产科微信平台上增加孕期宣教内容,开放微信咨询平台;同时对已建立高危妊娠卡的瘢痕子宫经产妇进行定期的孕期追踪管理,经过孕期严格的监督管理和分娩期的严密监护,本研究中没有出现子宫破裂等严重并发症。
五、妊娠期高血压疾病、胎膜早破、前置胎盘的发生率
本研究中,三组产妇妊娠期高血压疾病、胎膜早破、前置胎盘的发生率比较,差异均无统计学意义。这与周桂菊等[2]研究结果不一致,可能与选择的样本量局限在某个医院有关。有学者认为产妇年龄≥40岁与妊娠期高血压疾病的发生紧密相关[16]。而胎膜早破有潜在宫内感染的风险,前置胎盘可导致产前、产时出血,增加分娩过程中的风险,都可能增加剖宫产率。
六、围产儿结局
Niessen等[17]的研究指出,产妇年龄对围产儿结局是有一定影响的,随着女性年龄增大,妊娠后早产、死胎等的风险明显增加,新生儿窒息发生率也较适龄产妇有所增加。本研究中,超高龄组死胎的发生率高于其他两组,但差异无统计学意义;三组经产妇的围产儿发生早产、巨大儿、新生儿窒息情况的比较,差异均无统计学意义。本院是北京大学附属三甲医院,同时也是北京市孕产妇的危急重症转诊中心和危害及新生儿抢救指定医院,产儿科团队整体抢救技术较强。
七、结语
针对高龄经产妇的特点,在孕期应加强有针对性的指导和管理,提高孕产妇自身的保健意识。对高危孕产妇逐步完善全方面的追访机制。对于分娩期的高龄经产妇,做好个体化的分娩计划,产程中适时进行心理疏导,采取相应的护理措施,经过严格的孕期管理及分娩期精心的护理,高龄经产妇是可以避免严重并发症发生,从而得到良好的母婴结局。

