HR-HPV持续感染与阴道微生态及宫颈局部免疫功能的关系
王永霞
(如皋市人民医院,江苏 南通 226500)
高危人乳头瘤病毒(HR-HPV)持续感染是引发宫颈病变的重要因素,尤其是HPV16/18感染者发展为宫颈癌的可能性显著增加[1]。阴道中微生态系统由微生态菌群、内分泌机制及机体解剖结构等组成,一旦微生态系统失衡就会导致阴道局部免疫功能下降,不过目前尚无文献阐明阴道微生态引发宫颈病变机制[2]。本次试验选择我院妇科门诊收治的221例有生殖道感染女性患者的临床病理资料,旨在探讨阴道微生态与HR-HPV感染对宫颈病变患者的影响及其相关性:
1 资料与方法
1.1 一般资料
本研究样本为我院2016年6月~2018年6月妇科门诊发现的221例有生殖道感染女性患者的临床病理资料,根据是否发生HR-HPV感染将所选患者分为HR-HPV组(阳性)和对照组(阴性),其中HR-HPV组89例,年龄22~49岁,平均年龄(33.6±6.4)岁,体质质量(Body Mass Index,BMI)=22.9±3.4kg/m2,对照组132例,年龄19~54岁,平均年龄(34.7±7.2)岁,BMI=23.2±3.5 kg/m2,两组年龄、BMI值比较不存在统计学差异(P>0.05),具有可比性。入组标准:(1)白带增多、有异味、颜色性状发生变化,外阴瘙痒,尿频、尿急、尿痛等;(2)有性生活、月经规律妇女;(3)近期未使用抗生素,3 d内未冲洗或给予阴道上药者;(4)3 d内无性生活者。受试者均行HPV、液基细胞学及阴道微生态检测。
1.2 方法
1.2.1 阴道分泌物采集
暴露阴道,使用3根无菌长棉签取阴道侧壁上1/3段分泌物,第一根棉签置于含有生理盐水的无菌管中直接滴片观察滴虫情况;第二根棉签滴加10%强碱KOH溶液闻是否有氨味或鱼腥味(胺试验);第三根棉签进行阴道分泌物涂片加热固定后行革兰染色,油镜下观察乳酸杆菌、线索细胞以及霉菌等。
1.2.2 宫颈分泌物和脱落细胞采集
暴露阴道宫颈,将无菌棉拭子置于宫颈内顺时针旋转3圈后停留10 s,将采集到的宫颈内分泌无置于无菌管(含生理盐水)中进行解脲脲原体、人支原体和衣原体检测,采用微生物检验法检测解脲脲原体、人支原体(采用解脲脲原体和人支原体分离培养药敏试剂盒),采用乳胶免疫层析法(采用衣原体抗原检测试剂盒);另取2个标本刷放入宫颈口顺时针旋转3圈,收集子宫颈脱落细胞,1支标本刷样行HPV-DNA分型检测,检测方法为PCR反向杂交法,在DML2000系统上对结果进行判读;另1支标本刷置于离心管(含生理盐水)离心10 min后取下层用通过流式细胞术对宫颈局部淋巴细胞进行测定。
1.3 随访方案及判定标准
初次检查时HR-HPV阳性后每间隔4~6个月随访一次,连续随访1年以上,进行生殖道HR-HPV分型检测,同一患者连续同一中亚型HR-HPV感染阳性者定义为持续感染。
1.4 统计学分析
采用SPSS 21.0统计软件。计数资料以(%)表示,采用x2检验,计量资料以(±s)表示,采用t检验,多组数据比较实用Kruskal-Wallis H检验,计算OR和95%可信区间。按α=0.05的检验水准,以P<0.05为差异有统计学意义。
2 结 果
2.1 HR-HPV感染情况分析
221例受试者中HR-HPV89例,HR-HPV感染率为40.27%,其中最常见的HPV亚型为HPV16(共46例,占51.69%)、HPV52(共11例,占12.36%)、HPV58(共9例,占10.11%)、HPV18(共9例,占10.11%),见表1。
2.2 两组宫颈分泌物免疫细胞CD4+T、CD8+T及CD4+T/CD8+T比较
HR-HPV组的免疫细胞CD4+T及CD4+T/CD8+T均低于对照组(P均<0.05),CD8+T比较差异不显著(P>0.05),见表2。
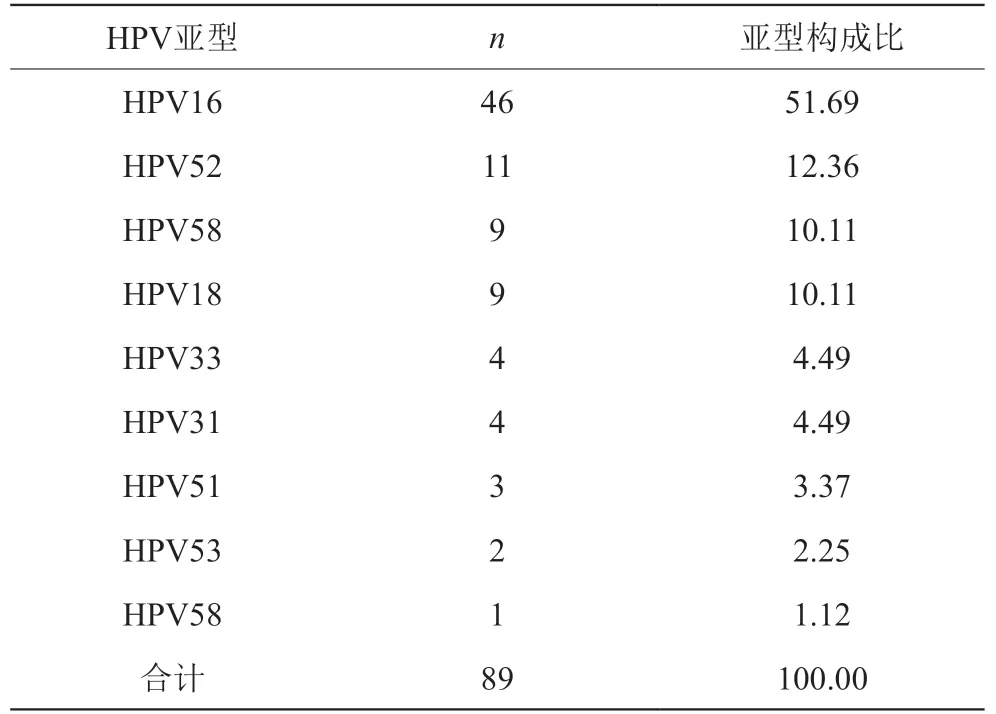
表1 HPV亚型构成比(n,%)
表2 两组宫颈分泌物中免疫细胞CD4+T、CD8+T 及CD4+T/CD8+T比较(±s)

表2 两组宫颈分泌物中免疫细胞CD4+T、CD8+T 及CD4+T/CD8+T比较(±s)
免疫细胞 HR-HPV组(n=89)对照组(n=132) t P CD4+T(%) 18.22±7.14 24.86±8.21 6.2090.000 CD8+T(%) 20.55±6.02 20.91±6.83 0.4030.688 CD4+T/CD8+T 0.88±0.19 1.19±0.26 9.6430.000
2.3 两组阴道细菌所占率比较
HR-HPV组89例共检测出186例细菌,对照组共检出161例细菌,其中HR-HPV组解脲脲原体、乳酸杆菌、细菌性阴道病、衣原体所占百分比均明显高于对照组,两组比较差异具有统计学意义(均P<0.05),不过两组人支原体、霉菌和滴虫所占百分比比较差异明显(均P>0.05),见表3。

表3 两组阴道细菌阳性率比较(%)
3 讨 论
HPV属乳多空病毒科的乳头瘤空泡病毒A属,世界卫生组织(WHO)国际癌症研究机构(IARC)公布的致癌物清单整理HPV6和11型、HPVβ属(5和8型除外)和γ属在3类致癌物清单中。目前发下的HPV有200多个亚型,认为与生殖道感染相关的亚型有40多个,临床根据引起病变的严重呈将其分为HR-HPV和低危型HPV(LR-HPV),其中HR-HPV会引起宫颈癌,特别是HR-HPV中的HPV是宫颈最常见的HPV感染亚型[3]。本次试验所选门诊有生殖道感染症状221例女性受试者中共发现HR-HPV感染89例(感染率为40.27%),其中最常见的HPV亚型当属HPV16(共46例,占51.69%)其次为HPV52(共11例,占12.36%)、HPV58(共9例,占10.11%)、HPV18(共9例,占10.11%),这与谢建萍等[4]研究结果一致,提示女性生殖道感染者发生HR-HPV感染可能性高,HPV16为主要的感染亚型。
目前研究[5]已经证实持续HR-HPV感染是大多数宫颈癌发生的前提条件,多数情况下HR-HPV感染会自行消除,不过值得注意的是HR-HPV一旦持续感染可能引起上皮细胞向上皮细胞内瘤变转化,部分患者甚至会发展为宫颈癌。文献[6]指出HR-HPV感染与阴道微生态菌群的构成存在相关性,正常女性阴道内微生物之间、微生物与宿主之间保持一种共生共存、相互制约的动态平衡状态,不过由于阴道的开放性使其易因微生态环境的失调而发生各种阴道的感染和其他病原体引起的炎症,其中就有宫颈HPV感染。目前认为阴道内厌氧菌的过度生长于宫颈HPV感染有关,另一项研究[7]发现阴道内正常乳酸杆菌数量的变化可能导致条件致病菌增多,增加宫颈HPV感染的风险。沙眼衣原体感染会损伤生殖道黏膜上皮细胞,破坏阴道和宫颈局部免疫屏障,使宫颈局部PH升高,增加宫颈HPV感染的风险。本研究发现发生HR-HPV感染者乳酸杆菌、细菌性阴道病、衣原体、解脲脲原体的阳性表达明显更高,因此笔者认为临床应多加关注衣原体、解脲脲原体、乳酸杆菌的变化,注意对其控制和预防,有助于降低HR-HPV感染的风险。
机体免疫功能受损会增加肿瘤发生的风险,B细胞和T细胞均参与了抗肿瘤免疫反应的免疫应答,CD4+T细胞是辅助性T细胞的标志,参与了抗肿瘤免疫,CD4+T/CD8+T比值能一定程度上反映T细胞免疫功能[8],本次试验发现HRHPV感染者宫颈分泌物中免疫细胞CD4+T及CD4+T/CD8+T明显降低,笔者认为其可能协同阴道菌群失调引起HR-HPV感染。
综上所述,女性生殖道感染者发生HR-HPV感染可能性高,HPV16为主要的感染亚型,宫颈HR-HPV感染与阴道菌群及宫颈免疫功能有关,衣原体、解脲脲原体、乳酸杆菌是HR-HPV感染的独立影响因素,CD4+T及CD4+T/CD8+T协同阴道菌群失调引起HR-HPV感染。

