髋关节镜下滑膜切削联合关节松解术对早期强直性脊柱炎髋关节病变的疗效评价
艾笛 王振威 于方
首都医科大学附属北京世纪坛医院(北京100038)
强直性脊柱炎是临床最常见的一种慢性风湿性炎症,常累及关节导致肢体功能障碍,致残率较高,最常累及骶髂关节,外周关节中髋关节受累为主,病情较重[1-3]。随着病情的进展,关节、关节附件均会出现骨化倾向,且还会出现少量的关节积液引起疼痛感,对患者生活质量造成严重影响。目前,在临床治疗早期强直性脊柱炎髋关节病变时,多以改善患者疼痛感为主要治疗方法。而常规药物治疗具有强耐药性,对症状敏感度较差,故效果并不理想。如果病情进展会引起关节活动受限进而影响生活,手术松解可以有效改善关节活动度,提高患者生活质量。既往临床多采用传统开放手术,但术后并发症较多,对患者的预后产生极大的困扰。随着临床对早期强直性脊柱炎髋关节病变的深入研究,发现髋关节镜下滑膜切削联合关节松解术治疗,不仅可以减少术后并发症发生率,还可以促使患者病情尽快康复,提高患者生活质量[4-5]。本研究针对髋关节镜下滑膜切削联合关节松解术对早期强直性脊柱炎髋关节病变的临床疗效进行评价,针对48例我院于2013年5月~2018年5月接收的早期强直性脊柱炎髋关节病变患者开展研究,现总结如下。
1 资料与方法
1.1 临床一般资料
对2013年5月~2018年5月内我院收治的48例早期强直性脊柱炎髋关节病变患者的临床资料进行回顾性分析,以不同的治疗方案作为分组依据,将研究对象分为对照组、观察组,每组病例24例。对照组男性19例、女性5例,年龄在20~38岁,平均年龄26.55±3.32岁,病程27.5~45.5个月,平均病程38.25±7.50个月。观察组男性20例、女性4例,年龄21~42岁,平均年龄28.50±4.55岁,病程37.0~46.5个月,平均病程42.75±4.35个月。对比2组患者临床一般资料,差异无统计学意义(P>0.05)。诊断标准:采用1984年修订的纽约标准作为强直性脊柱炎诊断标准。髋关节常双侧受累,主要影像学表现为关节面硬化,可见囊性变,关节间隙变窄,但股骨头形态正常。结合临床体征、放射学依据、MRI检查对所有患者病情进行确诊。本研究经本院伦理委员会批准。纳入标准:符合诊断标准;髋关节疼痛、活动受限者;滑膜增生者;股骨头缺血性改变者;HLA-B27阳性者;血沉、C反应蛋白、白细胞不同程度升高者;无髋关节手术及伤病史者;没有出现纤维性病变者;关节间隙存在者;研究前均知情,并签署知情书者。排除标准:手术禁忌症者;股骨头坏死者;髋臼发育不良者;心肝肾功能异常者;不愿参与研究者。
1.2 方法
所有患者入院后,以其临床体征为依据,均行相关临床检查,明确病情。(1)对照组实施传统开放手术治疗:实施硬膜外麻醉,取仰卧位,常规实施消毒及铺巾。采用前侧髂股骨入路(Smith-Peterson),切口起始于髂嵴前缘,向前经髂前上棘,向远端并稍向外侧偏斜,切口约15 cm。外旋下肢沿阔筋膜张肌和缝匠肌间隙进入,依次松解股直肌(直头、反折头)、臀中肌、关节囊、髂腰肌,充分活动髋关节再次查看挛缩部位。清理增生充血的滑膜及不稳定的软骨。(2)观察组采用髋关节镜下滑膜切削联合关节松解术治疗:如高血压患者可采用全麻,有利于术中控制血压。常规硬膜外麻醉成功后,患者仰卧于牵引床上,于术侧大腿根部放置会阴柱裹厚垫,注意将阴唇置于会阴柱另一侧,以免术中压迫坏死;将双足放置于牵引床足托板上,患侧髋中立位牵引,再保持内收、内旋位下固定,对侧实施外展中立位对抗牵引。在C形臂X线机透视下牵引,直至出现关节间隙面达到10 mm左右或是髋关节真空征。参照股骨大粗隆及髂前下棘,分别标记前外侧、前侧、后外侧髋关节镜入路及穿刺针方向。可适当放松牵引力量,以免引起牵引时间过长而出现会阴神经压迫损伤,常规消毒铺巾。再次牵引时,应用1.8穿刺针,快速建立前外侧入路,如进入套管困难可加大牵引,以免术中损伤髋关节盂唇。将关节镜置入,并在其监视下建立后外侧入路及前侧入路,在70°关节镜下,对关节髋臼软骨、髋臼缘、盂唇观察,再通过30°关节镜对股骨头负重区、马蹄窝区病变进行观察,将病变组织和充血增生的滑膜应用刨刀清理(图1),对关节软骨面进行修整,将不稳定的软骨瓣与关节内游离体取出,采用低温等离子刀固缩软骨区病灶并彻底止血(图2)。使用磨钻去除髋臼缘骨赘,增加关节间隙加大关节活动度(图3)。然后应用低温等离子刀将髋关节内外侧、前后侧挛缩的关节囊横行切开,松解困难的可行T形切开关节囊,同时切断关节内侧髂腰肌腱性部分,实施彻底松解。最后放松牵引,尽量屈髋,于髋关节外周间室置入关节镜,对股骨头颈结合区病变情况进行观察,可进一步松解远端关节囊,并将增生的骨赘清除,大量生理盐水冲洗后关闭切口。两种术式后关节内注射罗哌卡因,改善术后疼痛,有利于锻炼。术后实施冰敷,术后第一天开始髋关节各个方向被动锻炼,尽快恢复活动范围,给予吲哚美辛,减轻炎症反应。
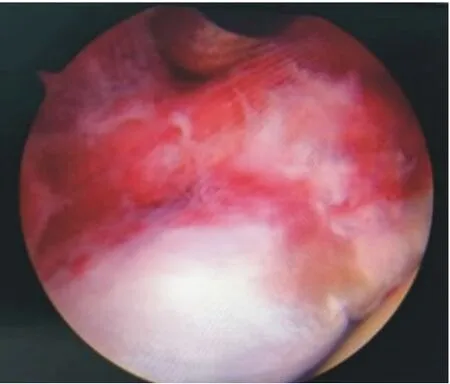
图1 增生,充血,肥厚的滑膜,予以清理松解
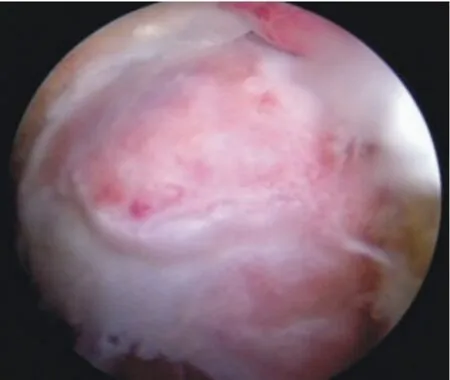
图2 关节软骨修复,去除骨赘
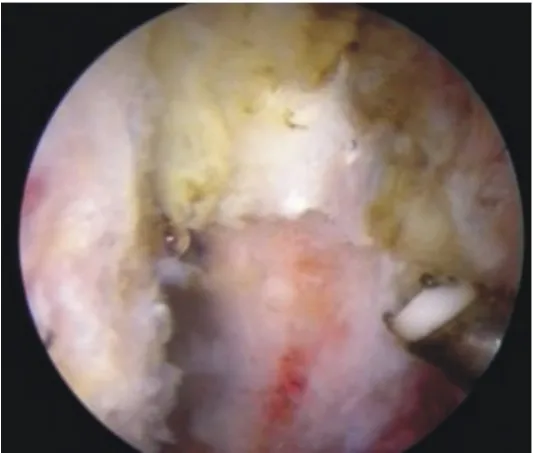
图3 磨钻去除骨赘
1.3 临床分析指标
对比两种治疗方案对治疗总有效率、临床观察指标、疼痛程度、不良反应发生率的影响。采用Harris量表对治疗效果进行评价,Harris评分90~100分为优、80~89分为较好、70~79分为可、<69分为差。治疗总有效率为优率+较好率+可率[6]。
临床观察指标包括术中出血量、Harris评分、Oxford评分、屈曲角度、外展角度、C反应蛋白、ESR。疼痛程度采用VAS量表实施评价,分数越高疼痛感越严重。
1.4 统计学处理方法
本次研究的计量资料、计数资料均采用SPSS21.0软件统计处理。其中计量资料以(±s)表示,行t检验,计数资料以n(%)表示,组间比较行χ2检验。P<0.05为差异具有统计学意义。
2 结果
2.1 两组治疗总有效率比较
观察组治疗总有效率为95.83%,明显高于对照组(70.83%),差异具有统计学意义(P<0.05),见表1。

表1 治疗总有效率比较[n(%)]
2.2 两组临床观察指标比较
治疗前,两组患者的Harris评分、Oxford评分、屈曲角度、外展角度、C反应蛋白以及ESR无统计学意义(P>0.05),治疗后两组患者的Harris评分、Oxford评分、外展角度均明显升高(P<0.01),屈曲角度明显升高(P<0.05),C反应蛋白和ESR均明显降低(P<0.01),其中观察组临床观察指标变化幅度明显优于对照组,见表2。
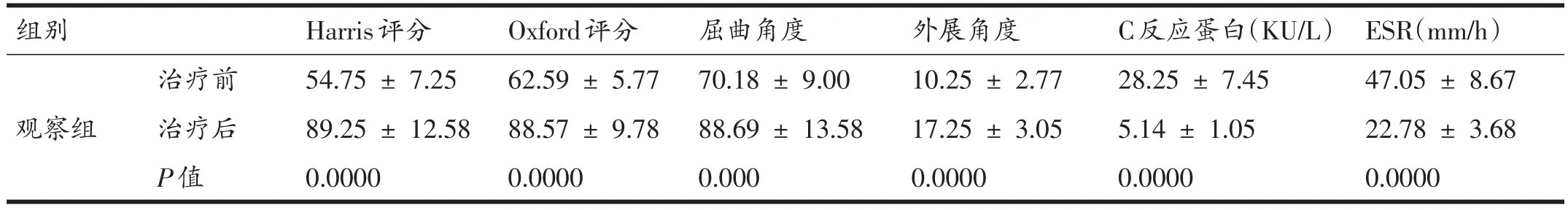
表2 临床观察指标比较(n=24)

(续表2)
2.3 两组患者术中出血量、疼痛程度比较
术中出血量相比,观察组低于对照组(P<0.01);治疗前两组患者的疼痛程度评分无统计学意义(P>0.05),治疗后两组患者的疼痛评分均明显降低(P<0.01),其中观察组疼痛程度评分明显低于对照组,差异具有统计学意义(P<0.01),见表3。

表3 疼痛程度比较比较(n=24)
2.4 两组患者不良反应发生率比较
观察组:出现1例局部肿胀、1例大腿根部皮肤压红破损,不良反应发生率8.33%(2/24);对照组:出现5例局部肿胀、4例出血、1例异位骨化,不良反应发生率41.67%(10/24),组间对比观察组低于对照组,差异具有统计学意义(χ2=7.111,P<0.05)。
3 讨论
3.1 早期强直性脊柱炎髋关节病变特点
髋关节属于负重大关节,在机体活动中扮演着重要的角色,同时也是容易受累的一种关节,在日常生活中易受多种因素的影响,从而出现非特异性结缔组织病变,即出现病因不明的外周关节受累,其中以髋关节病变最为常见[7-9]。早期强直性脊柱炎髋关节病变的疼痛感较重,随着病情的进展,还会引起屈曲挛缩、关节纤维化、髋关节活动受限或是骨性强直现象,从而增加患侧髋关节不可逆的畸形或致残率,对患者生活质量造成严重影响。目前,早期强直性脊柱炎髋关节病变发病机制尚无统一定论,临床存在较多争议。研究发现早期强直性脊柱炎髋关节病变有滑膜衬层细胞增生、充血及炎性细胞浸润症状,其与类风湿滑膜病变具有明显的区别[10]。经大量临床症实[11-13],滑膜炎症反应与局部病变组织存在密切关系,且早期强直性脊柱炎髋关节病变的炎症反应可能与关节软骨下的骨髓与软骨界面有关。在早期强直性脊柱炎髋关节病变治疗中,应尽可能采取正规的治疗措施,有效降低致残率。
3.2 微创手术较开放手术具有优势
在早期强直性脊柱炎髋关节病变治疗中,多采用开放手术。强直性脊柱炎髋关节病变常造成屈曲挛缩,所以开放手术常选择S-P入路。该入路从缝匠肌和阔筋膜张肌之间的神经界面进入髋关节前侧,切断股直肌才能松解髋关节前方的关节囊。强直性脊柱炎发作期间炎性物质大量渗出,导致关节周围的肌肉、韧带及关节囊僵硬,使得术中暴露困难。由于前方入路髋关节周围肌肉丰富并且强壮,即使延长切口也很难牵开组织,所以对关节后方结构显露及松解更加困难。如果松解后方结构,还需要辅助髋关节后外侧切口,但是手术时间过长,创伤太大。髋关节镜可以通过后外侧入路、外侧入路及前侧入路,不仅能够进入关节内,还可以松解关节囊及关节外挛缩组织。术中选择由外向内沿髋臼缘打开关节囊,直视下可以鉴别关节囊、盂唇及软骨,这样可以在松解过程中避免损伤盂唇及软骨等重要组织,松解困难时还可以行前方关节囊“T”形切开,进一步松解挛缩组织,但是术前要测量CE角,避免松解过大引起髋关节前方不稳。此外,由于髋关节是典型的杆臼关节,股骨头深深嵌入髋臼内,髋臼缘还有盂唇包裹,位置深不宜暴露,开放手术如术中不脱位关节,很难彻底清理髋臼及股骨头软骨病灶,故具有一定的局限性[14-15]。关节镜技术通过牵引形成髋关节真空征,增加关节间隙。髋关节镜可以自如进入髋关节中央间室,直达股骨头、髋臼、马蹄窝区的病变区,处理圆韧带、盂唇及软骨病灶。取出破碎软骨及不稳定软骨瓣的同时,低温等离子刀头可以在尽量保护软骨的情况下固缩修复软骨创缘,必要时还可以应用关节镜钻孔工具行软骨下微骨折,促进软骨修复。镜下观察大量血管翼附着在圆韧带、股骨头及髋臼软骨表面,应用刨削刀头加大吸引力度,清理血管翼及病变增生滑膜,可使滑膜减少分泌炎性因子。目前,应用髋关节镜下滑膜切削联合关节松解术治疗早期强直性脊柱炎髋关节病变患者,术中平均使用6袋3000 ml生理盐水灌洗,大量炎性因子被稀释冲走,可有效提高手术协同作用,减轻炎性反应及减缓疾病进程。开放手术时间较长,出血多,创伤大,破坏血运,松解不彻底,术后恢复慢,关节功能改善欠佳。由于关节镜损伤小(入路约0.5 cm),手术时间短,松解确切,病灶清理彻底,术中大量生理盐水冲洗,可有效改善临床观察指标及疼痛感,提高治疗效果的同时促使患者病情尽快康复。
3.3 关节镜手术可显著减少并发症发生率
髋关节镜入路可有效避开血管神经,直达髋关节囊及关节内病灶区,术前要标记出股神经、股动脉及坐骨神经位置,术中松解要避开血管神经。但髋关节镜手术对术者要求高,尤其是强直性脊柱炎引起的髋关节病,关节间隙狭窄、粘连严重、关节挛缩不易牵开,如果牵引时间长可造成大腿根部皮肤和会阴区皮肤及粘膜损伤,严重时还可造成会阴神经麻痹,引起短暂会阴区麻木。所以必要时可术中透视下手术,明确穿刺部位可先部分松解后再逐渐牵引,可以明显缩短牵引时间,本实验牵引时间均未超过1小时,无神经压迫症状。但出现1例大腿根部皮肤压红伴破损,给予依沙吖啶湿敷后3天好转。该患者为年轻女性、消瘦,牵引时间约50分钟,对于肌肉力量薄弱女性牵引力量容易过大,故对于消瘦女性应减少牵引力度,缩短牵引时间,会阴柱增加棉垫。观察组出现1例局部肿胀明显,考虑术中灌洗液渗入肌肉间隙。术后12小时灌洗液由手术切口渗出,肿胀消退。手术时间长灌注水压大容易造成组织间隙充水严重,压缩手术视野及空间严重影响手术操作,故手术时间应在1.5小时以内完成,术中收缩压控制100 mmHg以下,可适当减小灌注压力。对照组中出现5例局部肿胀、4例出血、1例异位骨化。因髋关节周围肌肉血管丰富,开放手术松解过程中需要剥离周围大量软组织,术中出血量明显高于观察组,如止血不彻底易造成术后出血。髋关节结构复杂暴露困难,去除增生骨赘时大量骨碎屑散落在组织间隙中很难彻底清理,且术后疼痛造成关节活动量小,易形成异位骨化。关节镜下去除骨赘时伴随大量生理盐水灌洗,可能也是异位骨化发生率低的部分原因。
本次研究显示:治疗总有效率观察组95.83%、对照组70.83%,临床观察指标观察组优于对照组,疼痛程度观察组低于对照组,不良反应发生率观察组8.33%、对照组41.67%(P<0.05)。
4 结论
应用髋关节镜下滑膜切削联合关节松解术治疗早期强直性脊柱炎髋关节病变,不仅可以改善临床观察指标、改善疼痛程度,还可以减少不良反应发生率、提高治疗总有效率。

