右美托咪定镇静联合不同浓度罗哌卡因在PELD术中的应用
何 桃,秦志均
(雅安市中医医院,四川 雅安 625000)
近年来,经皮内窥镜下腰椎间盘切除术(percutan-eous endoscopy lumbar discectomy, PELD)开展日益广泛,与传统开放手术相比,手术视野显露受限、缺乏明显解剖标志等因素导致术中神经损伤风险显著增高[1]。为规避医源性神经损伤,外科医师多选择在局部浸润麻醉下操作以便术中与患者保持交流[2-3]。然而局部浸润麻醉阻滞不全、长时间俯卧体位、恐惧等因素常引发患者出现严重不适、躁动、循环剧烈波动甚至不能配合完成手术。在没有神经电生理监测条件下,保持患者思维、言语和下肢运动能力正常,同时最大限度减轻甚至消除患者焦虑、恐惧、疼痛,是外科和麻醉医师追求的共同目标。笔者在临床实践中采用右美托咪定持续静脉泵注联合不同浓度罗哌卡因硬膜外麻醉,在PELD应用中取得较好效果,现报道如下。
1 资料与方法
1.1 一般资料 选择2015年6月至2016年6月在我院择期行PELD患者120例,ASA分级Ⅰ~Ⅱ级,年龄在18~60岁,排除标准:酒精、阿片类等镇痛药物依赖史,穿刺部位感染、凝血功能异常等椎管内麻醉禁忌证、术前存在言语思维等功能异常而不能正常交流。采用随机数字表法将患者分为3组,每组40例。
1.2 麻醉方法 术前所有患者禁食、禁饮8 h,入手术室后建立外周静脉通路,监测NIBP、HR、ECG、SpO2,鼻导管吸氧2~4 L/min后开始持续静脉泵入右美托咪定0.5 μg/(kg·h)。选择手术节段上三位间隙行硬膜外穿刺向上置入硬膜外导管4 cm,平卧后通过硬膜外导管注入1%利多卡因4 mL,5 min后麻醉阻滞平面出现且无全脊髓麻醉征象,依不同分组分别经硬膜外导管注入不同浓度的罗哌卡因50 mg,A组0.25%、B组0.375%、C组0.5%,待麻醉平面固定后转俯卧位实施手术。
1.3 观察指标 记录患者年龄、性别、体质量指数、手术时间等一般情况。观察记录手术开始切皮(T0)、分离肌肉韧带组织(T1)、术中刺激神经根(T2)、摘除髓核(T3)、缝合皮肤(T4)时的HR、MAP及VAS评分;采用Bromage改良法记录术中的下肢运动功能:0分,无运动阻滞(髋、膝、踝关节可充分屈曲);1分,不能做直腿抬高(仅能屈膝、踝关节);2分,不能屈膝(仅能屈踝关节);3分,不能屈踝关节(踝关节不能屈)。2分以上视为发生运动阻滞,由于患者俯卧位,所有患者无法判定是否能屈髋。采用Ramsay评分实施镇静分级:1分,不安静,烦躁;2分,安静合作,定向力良好;3分,嗜睡,呼之能应,能听从指令;4分,睡眠状态,但可唤醒,对强刺激反应敏捷;5分,睡眠状态,对较强刺激反应迟钝;6分,深睡状态,对强刺激无反应。1分为镇静不足,2~3分为镇静满意,4~6分为镇静过度。
1.4 统计学方法 数据采用SPSS 19.0软件进行统计分析,各时间点计量资料的两两比较采用多组重复测量方差分析,计数资料的比较采用χ2检验,P<0.05为差异有统计学意义。
2 结 果
2.1 一般资料比较 3组患者的年龄、性别、体质量指数、手术时间比较差异无统计学意义(均P>0.05)。
2.2 各时间点生命体征和VAS评分比较 3组的T0、T1、T4时间点的HR、MAP、VAS评分均无显著性差异(均P>0.05),但在T2和T3时间点A组的HR、MAP、VAS评分均显著高于B组、C组(均P<0.05),B组和C组各时间点的上述指标差异无统计学意义(均P>0.05)。见表1。
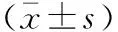
表1 3组患者各时间点生命体征和VAS评分
注:1)与B组、C组比较,P<0.05
2.3 患者术中运动阻滞和镇静程度比较 A组镇静不足发生率显著高于B组、C组(P<0.05),B组、C组镇静不足发生率无显著性差异 (P>0.05);C组运动阻滞发生率显著高于A组、B组(P<0.05),A组、B组运动阻滞发生率无显著性差异(P>0.05)。见表2。
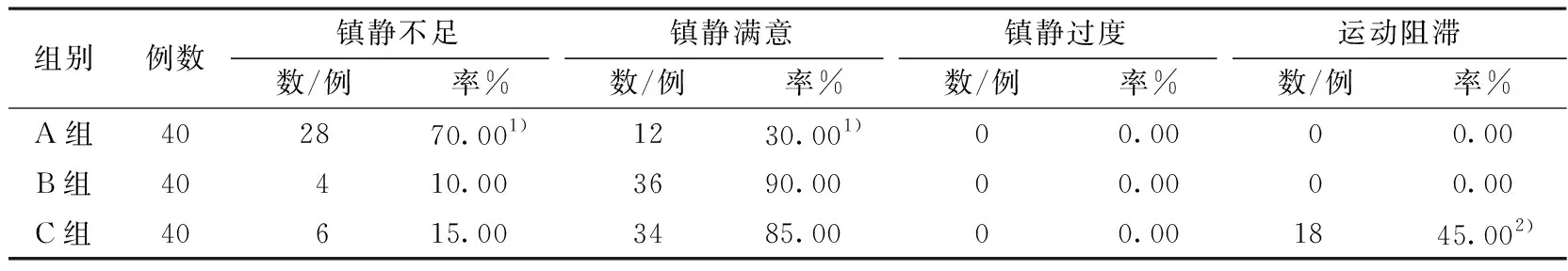
表2 患者术中运动阻滞和镇静程度比较
注:1)与B组、C组比较P<0.05;2)与A组、B组比较P<0.05
3 讨 论
腰椎间盘突出症是骨科常见病、多发病,部分患者需要手术干预。随着微创外科技术发展,PELD治疗椎间盘突出症应用日益成熟。该术式中,医源性神经损伤是外科医师高度重视且极力规避的问题。在没有神经电生理监测条件下,外科医师多选择在局部麻醉下进行手术操作,保留患者言语、思维、下肢运动功能,通过询问患者主观感受或病人自主反馈来评估操作是否安全,或嘱患者下肢自主运动评判神经功能。然而,局部麻醉阻滞不全常导致患者剧烈疼痛、烦躁,尤其在牵拉神经根、摘除髓核等较强刺激下,患者会出现严重不适甚至不能配合完成手术。部分患者虽然局部麻醉效果尚可,但较长时间俯卧体位和椎管内持续冲洗导致的项背部不适仍然会引发躁动、血流动力学剧烈波动。上述反应不仅干扰手术进程,而且大大增加围手术期心血管事件等并发症的发生率。
为避免上述情况,麻醉医师通常在局部浸润麻醉基础上静脉注射右美托咪定、环氧化酶抑制剂、阿片类药等实施镇痛镇静[4-5]。但在临床实践中,小剂量镇静镇痛药物并不能有效缓解局部浸润麻醉阻滞不全导致的严重疼痛、躁动。而镇静镇痛药物剂量过大会导致患者言语、思维、下肢运动能力障碍,丧失该术式选用局部浸润麻醉的最大优势,更为严重的是俯卧位下出现呼吸抑制将给麻醉医师带来巨大挑战。
由于右美托咪定能产生近似睡眠的镇静状态,应用于麻醉镇静可保持一定的可唤醒能力,区域阻滞镇静时常用剂量为0.2~0.5 μg/(kg·h)静脉泵注[6]。笔者在临床实践中,采用右美托咪定持续静脉泵注联合罗哌卡因实施“感觉”和“运动”分离阻滞应用于PELD,同时探讨罗哌卡因在该术式中行硬膜外麻醉的适宜浓度。有研究认为下肢手术患者罗哌卡因硬膜外麻醉产生运动阻滞的EC50为0.416%,故本研究中罗哌卡因设定浓度分别为0.25%、0.375%和0.5%。结果显示在牵拉神经根和摘除髓核时,A组HR、MAP、VAS评分均显著高于B、C组,可能与该组罗哌卡因浓度较低,在较强刺激下出现手术部位疼痛,同时疼痛刺激导致该组患者出现镇静不足、烦躁的比例增高有关。B、C两组患者几乎都能在较安静状态下接受手术,术中生命体征平稳,仅B组2例、C组3例患者出现轻度不适,主要表现为对俯卧体位的不适应和项背部“酸痛”不适,但C组出现运动阻滞的比例显著增高。可见右美托咪定0.5 μg/(kg·h)持续静脉泵注联合0.375%罗哌卡因行硬膜外麻醉后实施PELD,术中患者能维持较好的沟通能力和下肢运动能力,同时最大限度减轻疼痛和躁动,保证患者在无痛且安全的条件下接受手术治疗。但在右美托咪定注射过程中应关注心动过缓和一过性高血压等不良反应,尤其对于高血压患者应密切观察。
综上所述,在PELD的麻醉中,有效的硬膜外阻滞是基础,保留下肢运动功能是保障,右美托咪定提供的适宜镇静深度可让手术全程更加舒适。

