经会阴三维超声评价顺产与剖宫产对初产妇肛门括约肌复合体的影响
张原溪,史铁梅,刘 晨,木其尔
(中国医科大学附属盛京医院超声科,辽宁 沈阳 110004)
表1 顺产及剖宫产组间产妇及新生儿一般情况比较(±s)
表1 顺产及剖宫产组间产妇及新生儿一般情况比较(±s)
组别年龄(岁)身高(cm)分娩/娩出时体质量(kg)产妇新生儿顺产组(n=77)29.4±3.0162.91±3.6968.78±4.533.22±0.30剖宫产组(n=80)30.1±3.2163.08±4.0269.51±2.853.21±0.28t值0.400.261.20-0.23P值0.690.790.230.82
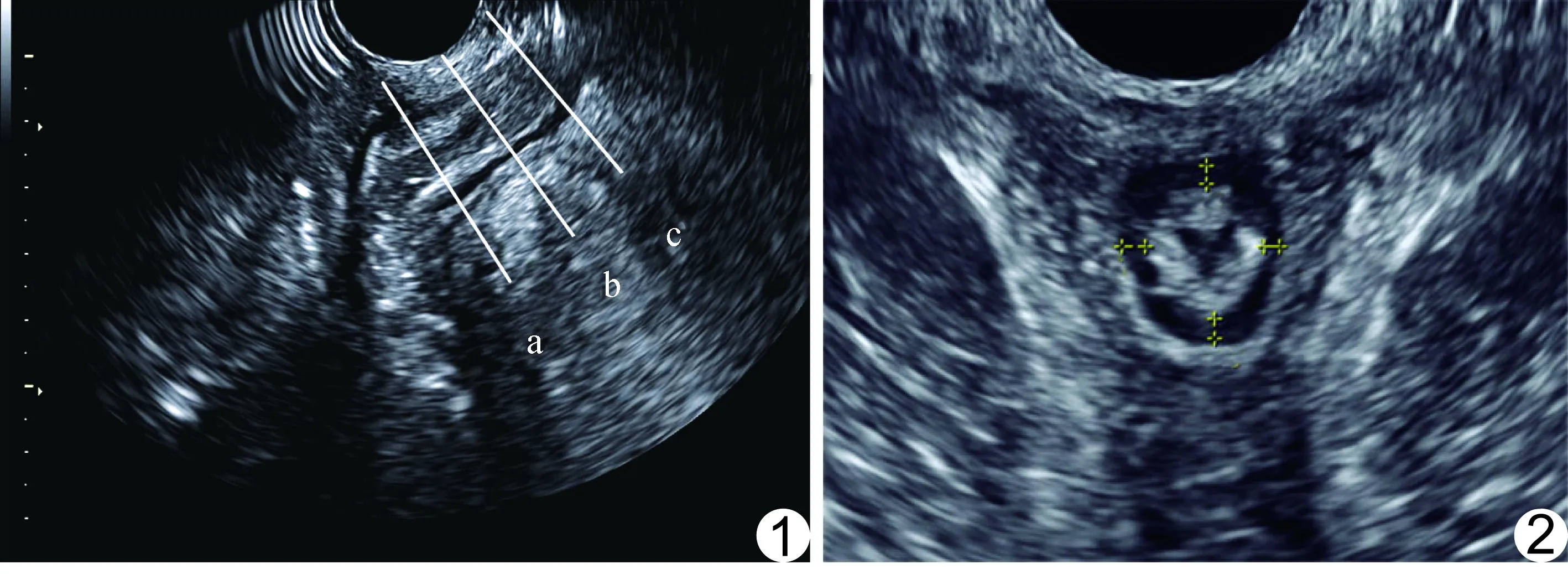
图1 经会阴三维超声测量ASC厚度选取切面示意图 包括近端切面(a)、中部切面(b)及远端切面(c) 图2 经会阴三维超声近端平面IAS图像
肛门括约肌复合体(anal sphincter complex, ASC)由肛门内括约肌(internal anal sphincter, IAS)、肛门外括约肌(external anal sphincter, EAS)、耻骨直肠肌(puborectalis muscle, PRM)及联合纵肌(longitudinal muscle, LM)共同组成[1]。ASC损伤可引起短期或长期肛门失禁症状,发生率约为15%~59%[2]。分娩引起的产科肛门括约肌损伤(obstetric anal sphincter injuries, OASI)是造成ASC损伤的主要原因之一。研究[3]报道,相对于顺产,剖宫产能更好地保持ASC的原有形态及功能。准确诊断ASC缺损及早期锻炼和修复对减少甚至避免肛门失禁的发生具有关键作用。经直肠超声(endoanal ultrasound, EAUS)已经广泛用于评价肛门括约肌。近年来,经会阴超声(translabial ultrasound, TLUS)也逐渐用于评价女性盆底肌肉功能。与MRI相比,超声检查具有经济、快速、可重复性高的优势;与EAUS相比,TLUS的舒适度更高。本研究应用经会阴三维超声评价顺产与剖宫产对ASC的影响。
1 资料与方法
1.1 一般资料 选取2016年9月—2017年12月于我院接受产后复查的初产妇157名,年龄25~40岁,平均(29.3±2.8)岁;其中顺产77名(顺产组),剖宫产80名(剖宫产组)。纳入标准: ①单胎妊娠,晚孕期超声证实胎儿大小符合孕周;②产后42天接受经会阴三维超声检查;③无盆腔手术史。顺产组中,36名接受会阴侧切术,1名接受产钳助产;剖宫产组产妇均未进入第二产程。2组间产妇年龄、身高、分娩时体质量及新生儿娩出时体质量差异均无统计学意义(P均>0.05),见表1。
1.2 仪器与方法 采用GE Voluson E8 Expert超声诊断仪,腔内容积探头,频率5~9 MHz。检查前嘱受检者排便、排尿。检查时嘱受检者取截石位,髋部屈曲,双膝轻度外展。将探头置于患者会阴处,取横断面,由肛门末端至肛直肠角扫查,多平面观察ASC(图1):①近端平面,邻近肛直肠角远端的IAS平面;②中部平面,PRM在后方围绕IAS且显示最为清晰的平面;③远端平面,同时清晰显示IAS和EAS的平面。分别于以上3个平面测量IAS在3、6、9、12点钟方向的厚度(图2~4),并于远端平面测量EAS在3、6、9、12点钟方向处的厚度(图5),于中部平面测量PRM在4、8点钟方向的厚度(图6)。而后旋转探头,显示ASC的正中矢状切面,调整探头角度,使图像包括肛直肠角和肛门括约肌末端,在肛门括约肌最大收缩状态下,重建ASC三维图像,利用断层成像(tomographic ultrasound imaging, TUI)和容积对比成像(volume contrast imaging, VCI)技术,获得断层图像并提高图像分辨率,调整断层间距离为2.5 mm,旋转x、y、z轴,观察每个层面中IAS、EAS和PRM的连续性。

图3 经会阴三维超声中部切面IAS图像 图4 经会阴三维超声远端切面IAS图像
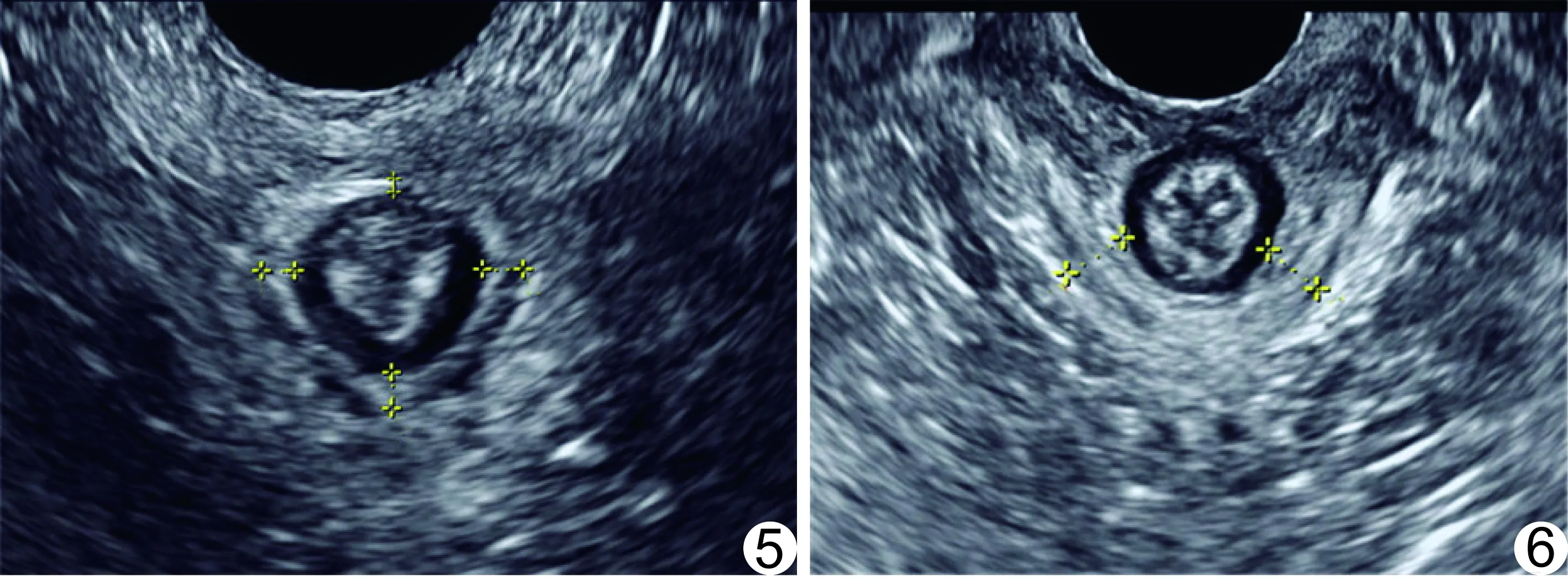
图5 经会阴三维超声远端切面 EAS图像 图6 经会阴三维超中部切面PRM图像
1.3 统计学分析 采用SPSS 20.0统计分析软件。计量资料以±s表示,采用独立样本t检验比较顺产组和剖宫产组间ASC于不同平面各方向的厚度及产妇、新生儿一般情况的差异。以P<0.05为差异有统计学意义。
2 结果
顺产组中,10名产后伴有不同程度排便、排气异常,1名伴有肛门失禁症状。顺产组1名产后经会阴三维超声显示EAS连续性中断(图7)。
2组IAS、EAS及PRM厚度经会阴三维超声测量结果见表2、3。顺产组IAS近端平面6、12点钟方向及中部平面9、12点钟方向的厚度均小于剖宫产组(P均<0.05),EAS远端平面12点钟方向的厚度小于剖宫产组(P<0.05),其余平面各方向IAS、EAS厚度与剖宫产组间差异均无统计学意义(P均>0.05)。2组间PRM中部层面4、8点钟方向厚度差异均无统计学意义(P均>0.05)。
3 讨论
IAS、EAS、PRM发生解剖学意义上的损伤均可引发肛门失禁症状[4-7]。OASI是引起短期或长期肛门失禁的高危因素,准确诊断ASC损伤并及时给予临床干预有利于减少及避免产后肛门失禁。OASI临床发生率高达20%,且在经产妇中发生率更高[8-9]。仅凭触诊很难发现发生在完整的皮肤和筋膜、韧带下的ASC损伤[8],而这种损伤往往发生于顺产的初产妇[10-11],影像学检查有利于诊断[8]。目前广泛用于评价ASC的影像学方法主要为EAUS及MRI。EAUS检查时将探头置入肛管内,可获得360°横断面的肛门括约肌图像,一般选择近端平面、中部平面及远端平面评价肛门括约肌情况[12]。EAUS可显示IAS的完整边界,但难以清晰显示EAS及PRM的边界和进行测量[13-14]。MRI软组织分辨率高,已广泛应用于评价盆底肌肉功能。Rociu等[15]分别采用EAUS及MRI观察22例有肛门失禁症状患者的肛门内、外括约肌,发现MRI诊断肛门括约肌缺损的准确率明显高于EAUS[95.45%(21/22) vs 77.27%(17/22),P<0.05]。此外,有学者[12]认为EAUS检查置入探头时会对肛门括约肌造成一定压迫,从而产生形变,影响测量和诊断。Kate等[16]比较EAUS与TLUS测量肛门括约肌的差异,发现EAS的EAUS测值大于TLUS,而IAS的EAUS测值小于TLUS。
表2 顺产及剖宫产组间IAS近端、中部及远端平面厚度测量值比较(±s)
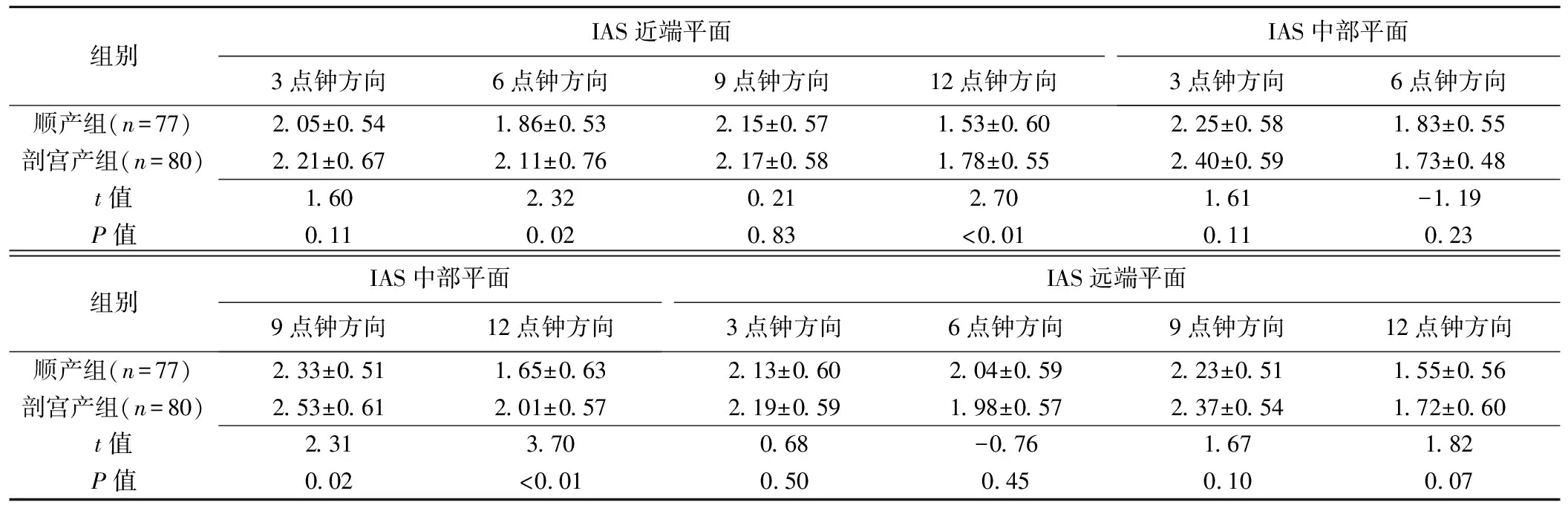
表2 顺产及剖宫产组间IAS近端、中部及远端平面厚度测量值比较(±s)
组别IAS近端平面3点钟方向6点钟方向9点钟方向12点钟方向IAS中部平面3点钟方向6点钟方向顺产组(n=77)2.05±0.541.86±0.532.15±0.571.53±0.602.25±0.581.83±0.55剖宫产组(n=80)2.21±0.672.11±0.762.17±0.581.78±0.552.40±0.591.73±0.48t值1.602.320.212.701.61-1.19P值0.110.020.83<0.010.110.23组别IAS中部平面9点钟方向12点钟方向IAS远端平面3点钟方向6点钟方向9点钟方向12点钟方向顺产组(n=77)2.33±0.511.65±0.632.13±0.602.04±0.592.23±0.511.55±0.56剖宫产组(n=80)2.53±0.612.01±0.572.19±0.591.98±0.572.37±0.541.72±0.60t值2.313.700.68-0.761.671.82P值0.02<0.010.500.450.100.07
表3 顺产及剖宫产组间EAS远端平面及PRM中部平面厚度测量值比较(±s)
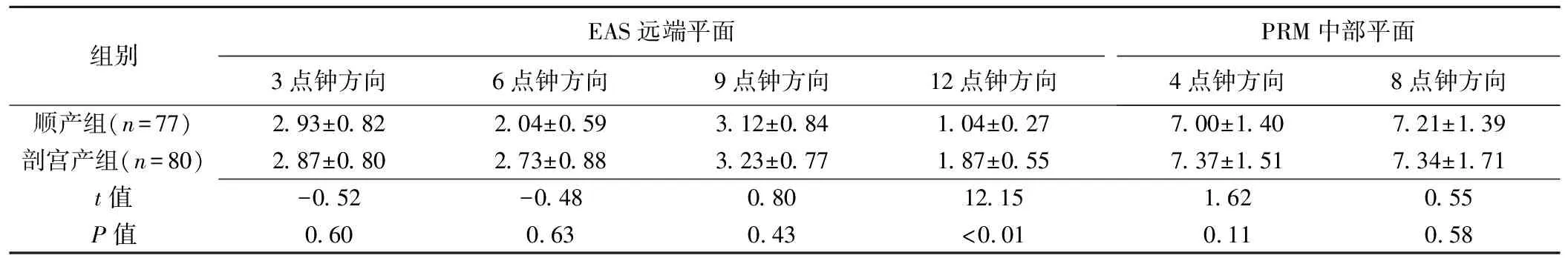
表3 顺产及剖宫产组间EAS远端平面及PRM中部平面厚度测量值比较(±s)
组别EAS远端平面3点钟方向6点钟方向9点钟方向12点钟方向PRM中部平面4点钟方向8点钟方向顺产组(n=77)2.93±0.822.04±0.593.12±0.841.04±0.277.00±1.407.21±1.39剖宫产组(n=80)2.87±0.802.73±0.883.23±0.771.87±0.557.37±1.517.34±1.71t值-0.52-0.480.8012.151.620.55P值0.600.630.43<0.010.110.58
TLUS为肛门外成像,可在静息态和最大收缩状态时动态评估肛门括约肌和直肠黏膜。近年来,三维超声的发展提供了全新的盆底影像诊断模式。通过三维超声可观察轴向平面,且TUI技术可显示三维容积数据的多个轴向断面的信息,利用VCI技术能够明显改善所有平面的分辨率。Dietz等[17]认为三维断层超声用于观察盆底肌形态具有较好的可靠性及重复性。与MRI及EAUS相比,三维超声成像的优势在于能够重复采集图像,耗时短、价格低廉,且探头置于会阴处,受检者的接受度高。Oom等[18]发现经会阴三维超声诊断ASC缺损与经直肠二维超声诊断结果的一致性较高。Williams等[19]认为虽然MRI及三维超声均可用于EAS的形态学测量,但三维超声图像显示IAS轮廓更为清晰。
ASC结构较为复杂,自肛门直肠连接处向下延伸至齿状线,整个复合体的延伸长度约4 cm,单一超声矢状切面不能完整显示,需多平面联合评价。EAS与IAS在远端重叠的部分约17 mm,且重叠的部分是EAS声像图中显示“最厚”的部分。有学者[20]提出通过近端、中部及远端平面测量IAS,同时于远端平面对EAS进行测量。目前肛门括约肌厚度尚无公认的正常值范围,受仪器、样本量及操作方法等因素影响,各研究测量结果有所不同。Kate等[3]对782名初产妇在其产后6个月行经会阴三维超声检查,结果显示IAS厚度范围1.90~2.37 mm,EAS厚度范围2.03~4.09 mm。研究[21]报道,顺产后产妇肛门括约肌在静息态和收缩状态的压力均减小。Paka等[22]认为,在顺产产妇,随近端平面6、9点钟方向IAS厚度增加,发生肛门失禁的风险逐渐减低,而随双侧PRM厚度增加,发生肛门失禁的风险逐渐升高。Karcaaltincaba等[23]分别测量顺产及剖宫产初产妇EAS及IAS在分娩前及分娩后24~48 h的厚度,发现顺产产妇产后EAS及IAS于12点钟方向处的厚度均小于产前,3、6、9点钟方向处的厚度与产前差异均无统计学意义;而在剖宫产产妇, EAS及IAS产前与产后肌肉厚度在任何方向的差异均无统计学意义。Kate等[3]对比分析顺产与剖宫产初产妇在产后6个月 ASC厚度的超声测值,发现二者间IAS近端及远端切面12点钟方向的厚度差异有统计学意义。本研究结果显示,顺产组与剖宫产组EAS远端平面12点钟方向、IAS近端平面6、12点钟方向及中部平面9、12点钟方向的厚度差异均有统计学意义,顺产组厚度更小。
PRM被认为是除IAS及EAS外维持肛门自制功能的另一重要组织结构[24]。肛门括约肌损伤与PRM损伤相关[25],且二者的损伤有许多共同的危险因素,顺产中使用产钳助产是其中最重要的因素[26-29]。目前普遍认为,相比剖宫产,顺产对肛提肌的影响更大[3]。本研究中,顺产组与剖宫产组间PRM中部平面4、8点钟方向的厚度差异无统计学意义。
本研究利用经会阴三维超声测量顺产及剖宫产后初产妇ASC,对比分娩方式对其厚度的影响,同时利用TUI及VCI技术对ASC形态及连续性进行评价,并准确诊断EAS缺损,表明经会阴三维超声对评价产后ASC具有较高应用价值。但本研究存在不足,如样本量有限、未分析ASC厚度与肛门失禁之间的关系等,有待今后进一步研究。