移动脑卒中单元的临床应用进展
王丽娜, 李天晓, 朱良付, 周腾飞, 宋朝阳
脑卒中是成人慢性致残的主要原因,也是导致死亡和痴呆的主要原因,给患者、家庭和社会造成巨大的经济负担,急性缺血性脑卒中占全部脑卒中的70%~80%。目前针对急性缺血性脑卒中的有效疗法是改善循环,实现缺血组织的早期再灌注,指南推荐的主要疗法是4.5 h内静脉给予重组组织型纤溶酶原激活剂(rt-PA)治疗和6 h内血管内机械取栓治疗[1-3]。脑组织在缺血后短时间内可造成不可逆的损伤,研究显示每延迟灌注1 s将有32 000个神经元死亡,每延迟灌注1 min将有190万个神经元细胞死亡,每延迟1 h就有1亿2千万神经元细胞死亡,患者将提前衰老3.6年[4]。系列临床研究和荟萃分析均显示尽早实施溶栓使血管再通能明显改善患者预后[5-7],相反,每延误 30 min,临床良好预后将降低15%[8]。我国近80%患者不能在发病3 h之内抵达医院,98%不能在黄金时间溶栓治疗[9],即使在医疗水平相对发达的美国,也仅有1%~8%脑卒中患者能在时间窗内接受溶栓治疗,最主要的原因是治疗时间的延误。既往各个中心进行了一系列的努力来缩短时间延误,优化脑卒中救治流程。美国通过国家脑卒中医疗质量改进项目将入院至治疗时间(door to needle,DNT)<60 min 比例从 29.6%提高到53.3%,院内死亡率显著下降,出血率也明显降低[10];欧洲赫尔辛基脑卒中诊疗模式通过远程医疗及院内快速转运等方式将DNT降低到20 min,将患者发病时间到治疗时间缩短至115 min,提高了患者溶栓率[11-12];我国也有专家提出院前院内一体化的无缝链接救治模式,将院前急救和院内溶栓进行密切配合[13]。但即使如此,由于 “院前影像确定脑卒中性质的瓶颈”不易突破,发病1 h内接受静脉溶栓的患者仍低于1%[14-15],如何将脑卒中定性和溶栓治疗延伸至院前,是提高脑卒中发病后1 h内接受溶栓治疗比率的基础和前提。“移动脑卒中单元”(mobile stroke unit,MSU)为进一步缩短患者的治疗时间,提高溶栓率和扩大溶栓受益群提供了新的可能[16-17]。
1 MSU的意义
MSU由普通救护车、移动CT扫描仪、生化检查设备、远程医疗系统及专业的脑卒中救治团队组成。移动CT扫描仪实现了在急救现场对患者进行CT扫描,快速排除颅内出血,并对患者颅内血管进行评估;生化检查设备可对患者进行包括血常规、血糖、凝血功能等必要的生化检查;远程医疗系统能使随车医师与脑卒中中心完成即时通讯,汇报患者病情并传输检查结果,同时院内经验丰富的脑血管病专家能及时给予远程治疗指导。
1.1 前期 “MSU”的设想
最早在2003年由德国学界提出,旨在将便携式移动CT扫描设备装载在救护车上,对患者在急救现场进行检查,不同于传统的将患者转运至医院CT扫描室,以此来缩短发病到治疗决策的时间,进而减少治疗延误,改善患者预后[16-18]。随着信息技术的发展,德国进行了一项脑卒中远程医疗试点项目来研究远程医疗在急性缺血性脑卒中救治中的可行性与有效性。该试验将5所被提供远程医疗支持的社区医院(TEMPiS组)和5所自行匹配脑卒中救治医院的社区医院(对照组)进行对比,结果显示TEMPiS组患者3个月后的死亡率和致残率均低于对照组,TEMPiS组的溶栓率高于对照组(5%比0.4%)[19]。后又有研究显示,将生化检查从院内集中生化检查室移至接诊现场点护理生化检查,患者从接诊到治疗决策制定的时间将近缩短了50%[20]。
1.2 发展
随着便携式CT和远程医疗系统等各方面技术的成熟,2008年世界上首台MSU在德国投入运行。基于首次试行的病例报道显示患者从呼救到治疗决策时间缩短到了35 min[21]。之后,MSU的概念正式推广[17]。美国从2013年3月开始着手MSU的研发建设,并于2014年5月在休斯顿开始运行第一台MSU[22],随后挪威、阿根廷等国家相继投入使用MSU,截止目前全球MSU的数量超过20辆,我国于2017年由河南省人民医院引进了中国首台MSU并投入使用。
2 MSU的运行
从已发布的西方国家建立使用MSU的经验来看,前期投入十分巨大。美国从准备到最后MSU运行用了1年的时间[22]。在此期间除了确定项目领导人,筹备资金,团队的建立,相关制度的确立,MSU行驶许可的批准及相关保险的办理外,更重要的是确立MSU基站,与医疗救援系统建立调度协议,除此之外还有专业脑卒中团队的建立。从急救接线员、驾驶司机急救护理人员、移动CT操作技师、生化技师到随车的神经科医师都需经过专业培训,才能保证各个环节的衔接无误。
在德国和美国正式运行MSU前均进行了相关的试点试验研究[22-24],研究的结果都是可喜的。目前MSU的运行依靠紧急医疗救援系统,受调度中心的直接调配。当紧急医疗救援中心接到急救电话时,专业的接听员根据患者描述初步判断是否为急性脑卒中发病,当出现可疑脑卒中时,调度中心会直接派遣MSU车辆前往,同时会有一辆普通的救护车跟行,随车出发的还有专业的CT技师、急救护理人员、急救医师,脑血管病医师等。在MSU出动后,院内专业脑卒中救治团队也将收到提前预警,做好接诊患者的一切准备(如介入手术室的准备等)。在MSU到达呼救地点后,医护人员将立即对患者进行病情评估:神经系统查体、头部CT扫描、血样生化检查,同时,随车医师将会通过远程医疗系统和院内专家即时双向沟通,汇报患者病情并获得专业指导。在CT排除出血后,符合静脉溶栓适应证的患者将在车上立即行溶栓治疗,同时对于不符合溶栓适应证的患者,根据病情送往相应的脑卒中中心进行救治。(图1)

图1 MSU运行流程
3 MSU在急性缺血性脑卒中诊疗中影响
3.1 改变了传统的脑卒中救治模式
MSU的投入,对依托初级脑卒中单元、综合脑卒中单元进行脑卒中急救的救治模式和疗效形成了新的挑战。特别是静脉溶栓治疗的模式,既往患者不到医院不能接受影像检查,也就不能确定脑卒中性质和溶栓策略,MSU的出现将院内诊疗移到院前,传统意义上的DNT随之消亡,使更多的脑卒中患者在发病后最短时间内能接受静脉溶栓,具有划时代意义(图2)。

图2 A:传统救治模式B:优化脑卒中救治模式C:MSU救治模式
对于急性大血管闭塞的患者,影响血管内开通治疗预后的主要相关因素有治疗时间窗,梗死体积等,越早获得影像学资料则能越早实施血管内开通治疗,临床预后也可能越好[25-26]。传统的救治模式有两种:①初级脑卒中中心转诊至有血管内诊疗能力的综合脑卒中中心;②综合脑卒中中心直接接诊(患者自行来院或者综合脑卒中中心救护车),其中关键的数个时间点包括患者呼救后急救中心出车到初级脑卒中中心接诊的时间,接诊到CT检查时间,初级脑卒中中心转运至综合脑卒中中心的时间,综合脑卒中中心接诊到接受血管内治疗的时间(图3)。MSU推行后,一项比较使用MSU和两种传统模式对于血管内治疗的影响的研究显示:使用MSU后,从接诊患者到血管内治疗的时间比传统的初级中心转诊模式和综合脑卒中中心直接就诊模式分别平均缩短了107 min(93 min对200 min)和47 min(93 min 对 140 min)[27]。 可以预见,MSU 的使用可以创立“大血管急性闭塞患者的抢救bypass急诊部”的新模型,通过最大限度缩短血管再通时间而改进脑卒中预后。

图3 不同模式下就诊到血管内治疗的时间(平均时间)
3.2 MSU疗效
德国最初的一项单中心随机对照试验涉及361例患者,排除不符合静脉溶栓适应证的患者、超时间窗的患者等,最终纳入了100例患者进行临床分析。MSU组53例,对照组47例,主要的评价终点指标是从呼救到确定治疗方案的时间,次要指标包括呼救到CT检查完成的时间、到实验室检查完成的时间、接受静脉溶栓治疗的患者数,从呼救到静脉溶栓的时间以及神经功能预后。结果发现MSU组从呼救到确定治疗方案的时间中位数比对照组缩短了41min(时间中位数35min对76min,P<0.001)。除此,MSU组有72%的患者能在发病90分钟之内进行治疗,其余28%患者在90~180 min。然而,在对照组仅有38%患者在最初的90 min内接受了治疗,51%患者在 90~180 min 进行了治疗[28](图 4)。
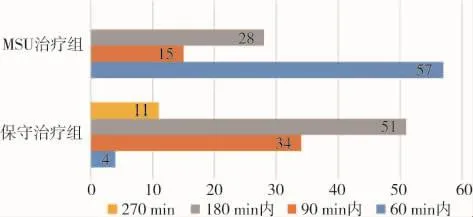
图4 MSU组和保守治疗组发病到确定治疗方案时间的患者人数
在德国另一项随机对照试验中,使用MSU接诊治疗和使用常规救护车接诊救治相比,患者从发病到治疗时间平均缩短了25 min,患者发病90 min内接受静脉溶栓治疗的比例从37%提高到58%,患者发病1 h内溶栓治疗的比例从原来的4.9%提高到31%[29]。美国克利夫兰医学中心使用MSU经验表明,使用MSU的患者比使用常规救治模式的患者平均发病至接受治疗的时间缩短40 min(64对105 min),患者溶栓率提高了 11%(26%对 15%)[30]。
从既往的研究数据看,MSU的使用明显缩短了呼救到接受溶栓的时间,增加了发病60分钟内接受治疗的患者数,整体提高溶栓率,扩大脑卒中患者受益群。(见表1-1,1-2)
4 MSU成本
从已有的相关研究中看,MSU能明显缩短患者治疗时间上的延误,提高溶栓率。但是因为其昂贵的成本投入而受到质疑。为了评估MSU的经济学效益,德国基于1年的院前治疗数据,将MSU相关的直接成本增量与直接的成本节省来计算效益-成本比率。同时,评估了不同的可能存在的运行模型的成本花费[35]。直接成本增量只要包括人员成本和物质成本;成本节省通过mRS评分进行独立水平分层,进而计算每位患者的年花费节省。先前的研究发现,各种能减少治疗延误的策略如公共教育、提前预警、院内结构重组(绿色通道建设)等,都可能带来相关的成本节约[6]。效益成本与移动脑卒中的运行模式非常相关。在基线模型(MSU,紧急医疗系统,普通救护车同时运行),初始30公里的运行距离、人口密度为344居民/平方公里时,MSU的收益是远高于成本的,效益-成本比为1.96。随着人员配置的减少,效益成本比逐渐提高,最高可达6.85(仅MSU出动,且随车人员只有CT技师和护理人员)。在同一模型下,运行距离也对经济效益有一定作用。另外,随着人口密度的增加,效益成本比也会进一步提高。

表1-1 既往MSU使用报道 (非对照)

表1-2 既往MSU使用报道(对照试验MSU组与对照组)
因此,尽可能减少MSU的随车人员,合适运行距离、提高MSU覆盖的人口密度能提高效益成本比。我院应用MSU对中国首批使用MSU救治的脑卒中患者进行了救治,基于我院单中心经验提出以下的人员配给方案和使用模式(图5)。

图5 使用模式
在模式一中,MSU作为二线车,在线备用,需在普通救护车筛选患者迅疾跟进,这种模式筛选准确度高,但由于两辆车、人员多而增加了成本。模式二中,MSU直接作为一线车出动,成本相对降低,但理论上对于脑卒中患者的评估筛选精准度会相对降低。
MSU已在急性缺血性脑卒中的救治中展现出足够的优势,未来MSU有更大的发挥空间。例如,MSU能使院前诊断更加精确,各种病因的诊断也将更加清晰,能对偏远地区进行医疗援助,能对自然灾害进行应援救治,甚至有助于大规模颅内疾病的流行病学筛查和防控。
MSU在国外已投入使用多年,但我国暂缺乏使用MSU的经验,因此其投入使用尚存在许多需要解决的问题。首先,MSU的建立包括脑卒中团队的建立、运营执照的获得、120调度中心的调度协议、MSU的运行模型等都需要进一步解决。相信MSU的使用必将促进我国现行“就近转诊”急救体制的转变。其次,使用MSU,脑卒中病情发展的观察时间自然会短,理论上有可能会稍增加脑卒中的误诊概率。再次,现有试验虽然证实其缩短了患者的治疗时间,但暂无随机对照试验证据显示明显改善患者近期及中远期预后,这可能与既往研究的样本数有限或未区分脑卒中亚型有关,未来设计关注脑卒中亚型等的临床试验将有望能证实其必然的基于病理生理规律的疗效。最后,因不同地域的人口密度、脑卒中发生率、交通状况、人员及物质成本有很大不同,MSU的常态化使用需要共性规则,更需要因地制宜。
MSU的使用革命性改变了脑卒中救治模式,将脑卒中诊疗由院内延伸到了院前,迎来了零DNT时代。但目前仍有许多现实问题需要解决,脑卒中的救治工作仍任重道远,期待将来能基于我国实际情况下探索出一种真正适合我国MSU使用的模式,不论MSU普及与否,脑卒中救治流程优化依然是脑卒中抢救工作的重中之重,需要持续推进。

