非酒精性脂肪肝病患者的肝功能临床指标及危险因素探讨
,
(上海电力医院消化科,上海 200051)
非酒精性脂肪性肝病(nonalcoholic fatty liver disease,NAFLD)临床上定义为排除酒精和其他明确的损肝因素所致肝病,病例特征为肝细胞内脂肪过度沉积和脂肪变性,排除患者饮酒过量历史[1-2]。在我国进行的研究表明,NAFLD的发生随年龄有增加趋势,其中60-69岁为最高危年龄段[3]。NAFLD包括单纯性脂肪肝(simple fatty liver,SFL)、非酒精性脂肪肝炎症(nonalcoholic fatty hepatitis,NASH)和进展性肝硬化甚至肝癌。识别NAFID的危险因素,并进一步了解其发病机制已经成为中外研究的热点。考虑到NAFLD与心血管和代谢类疾病的潜在相关性,本研究主要针对血脂和血糖及临床体征相关因素进行分析,通过回顾性分析研究人群的流行病学资料,探究患者肝功能特点和相关危险因素,为提高中国老年人群中NAFLD治疗和预防提供更多依据。
1 临床资料
1.1一般资料采集2014年12月到2015年6月期间我院接受体检的老年人群共992例,其中男性501例,女性491例,男女比例为1.02∶1,男性和女性体检者的平均年龄分别为68.94±6.48周岁(范围:65~73周岁)和72.09±9.66周岁(范围:65~81周岁)。
1.2分组标准采集体检患者的一般体征、病史、肝功能、肝脏B超检查结果等。符合NAFLD诊断标准的体检者并纳入NAFLD组,其余纳入正常组,对两组人群的体征(腰围、血压、甘油三酯、高密度脂蛋白、低密度脂蛋白、血糖、糖化血红蛋白、BMI等)进行对比。
1.3 NAFLD诊断依照中华医学会肝脏病学分会脂肪肝和酒精性肝病学组建议标准诊断诊断NAFLD患者,并结合血液生化和肝脏B超诊断。腹部B超提示满足如下两项及以上者认为可诊断为NAFLD:(1)肝脏近场回声弥漫性增强,回声较肾脏强;(2)肝内管道结构欠清;(3)肝脏远场回声渐衰。B超探头频率3.5 MHz[4]。
1.4体征采集方法概述统一测定身高和提供并测量体重指数(body mass index,BMI,BMI=体重值/(身高值的平方),测量正常呼吸状态下的腰围(WC)。测量正常坐姿下的血压。体检者于上午采集肘静脉空腹血样,测定血清中γ-谷氨酰转肽酶(γ-glutamyl transpeptidase,γ-GT)、甘油三酯(triglyceride,TG)、总胆固醇(total cholesterol, TC)、高密度脂蛋白(high density lipoprotein, HDL)、低密度脂蛋白(low density lipoprotein, LDL)、空腹血糖(fasting plasma glucose, FPG)、糖化血红蛋白(glycosylated hemoglobin, HbA1c)等参数。肝功能检查血清指标包括:丙氨酸氨基转移酶(alanine aminotransferase, ALT)、天冬氨酸氨基转移酶(aspartic transaminase, AST)、AST/ALT总蛋白(TP)、白蛋白(albumin, ALB)、球蛋白(globulin, GLB)和白蛋白/球蛋白(ALB/GLB)。

2 结 果
2.1老年NAFLD组肝功能变化和代谢异常指标分析体检的老年人群共992例,其中男性501例,女性491例。NAFLD组和对照组体检者的基本情况参见表1和表2。共265例符合NAFLD诊断标准并纳入NAFLD组,患病率26.71%,包括男性135例,女性130例,按性别划分患病率分别为男性26.95%,女性26.47%。NAFLD组和对照组相比男女比例近似,无显著性差异(P>0.05),提示NAFLD进展发病与性别无关。排除NAFLD后的其余727例纳入正常组。性别与NAFLD患病率间无显著相关性(P>0.05)。肝功能比较显示,NAFLD组的ALT、AST和γ-GT高于对照组,且差异具有统计学意义(P<0.05);NAFLD组的BMI、WC高于对照组,且差异具有统计学意义(P<0.05);血糖各项参数中,HbA1c和FPG水平高于对照组,且差异具有统计学意义(P<0.05),提示NAFLD发生与血糖代谢异常有关;血脂各项参数中,TC和TG高于对照组,且差异具有统计学意义(P<0.05),提示NAFLD发生与脂质代谢异常有关;血压参数中,SBP和DBP高于对照组,且差异具有统计学意义(P<0.05),提示NAFLD发生与血压异常有关。
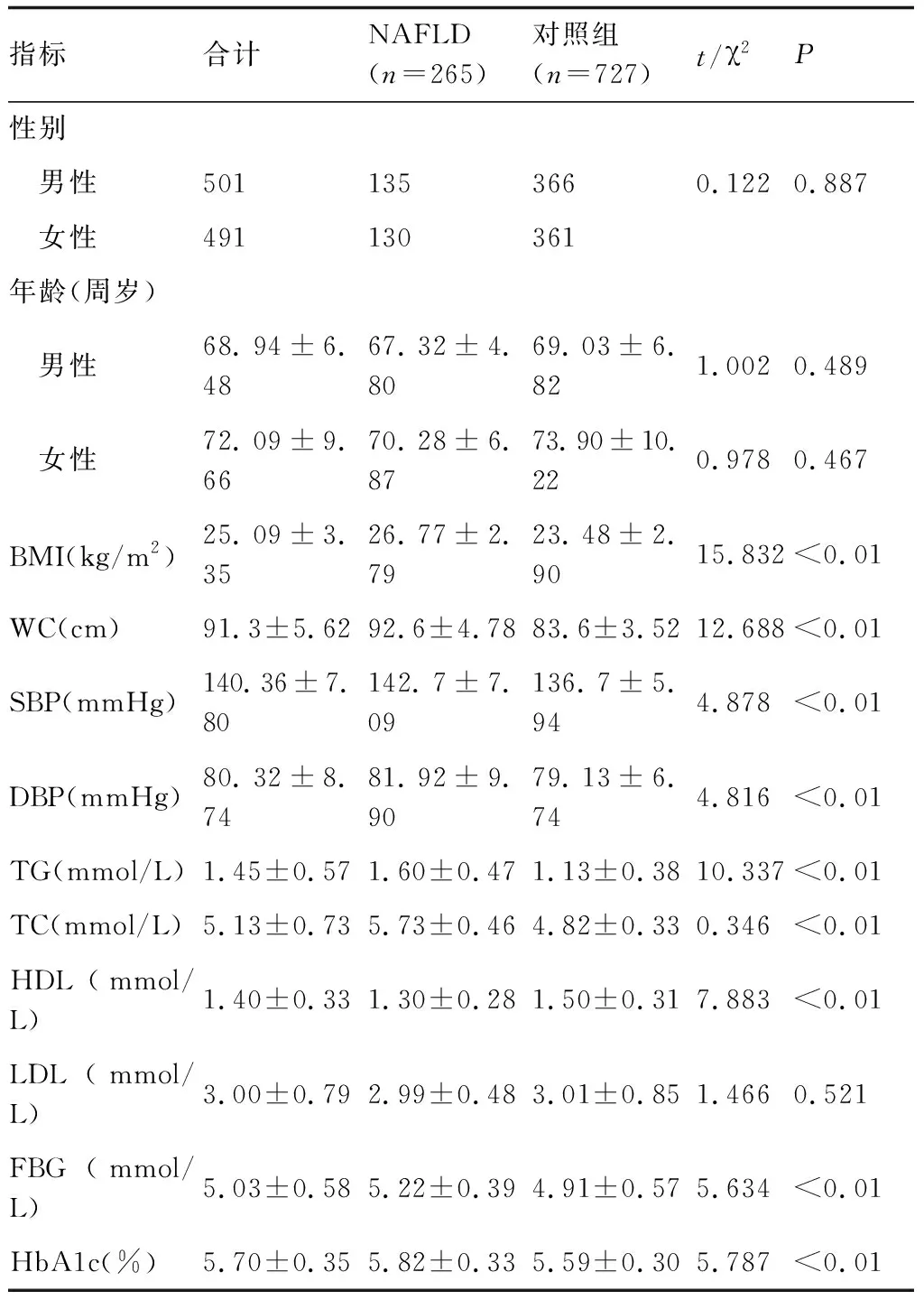
表1 NAFLD组和对照组体检者一般情况比较
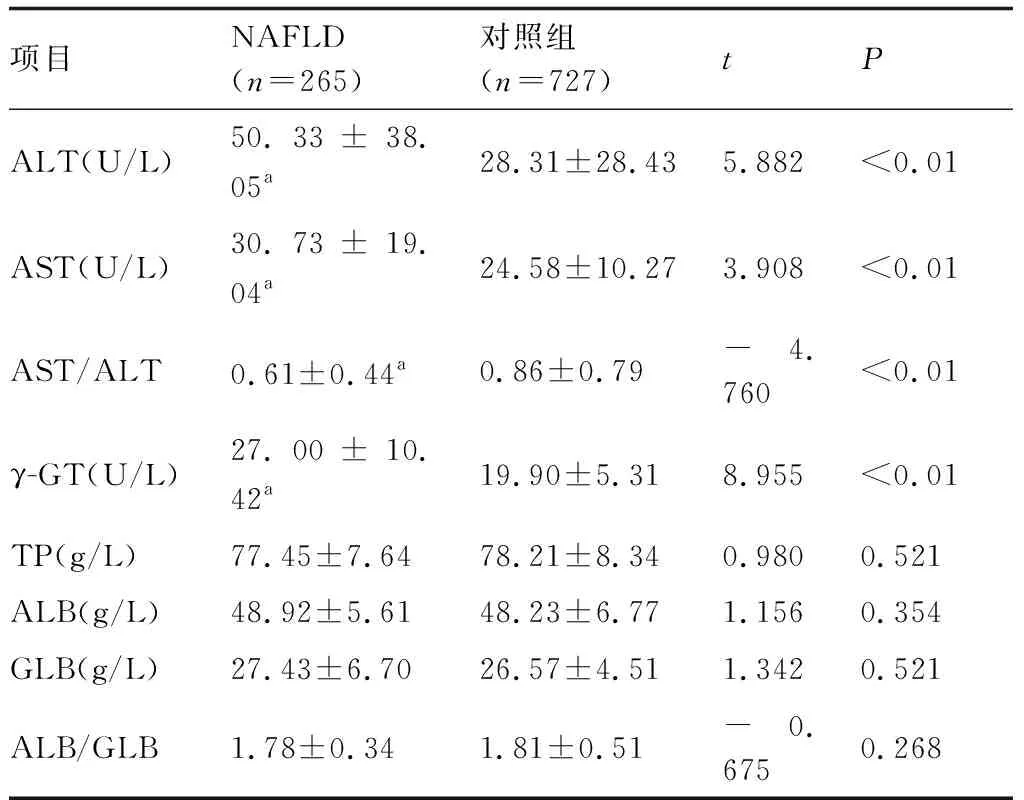
表2 老年NAFLD组和对照组肝功能检测结果比较
与对照组相比,aP<0.05。
2.2 NAFLD相关危险因素分析以是否诊断由NAFLD为因变量进行Logistic回归统计分析,其中变量包括年龄、性别(男性,是=1,否=2)、BMI、WC、SBP、DBP、γ-GT、TC、TG、HDL、LDL、FBG、HbA1C等。将自变量带入Logistic回归模型,发现HDL为保护性因素,BMI、γ-GT、TG、SBP、FBG和HbA1C为危险因素(表3)。
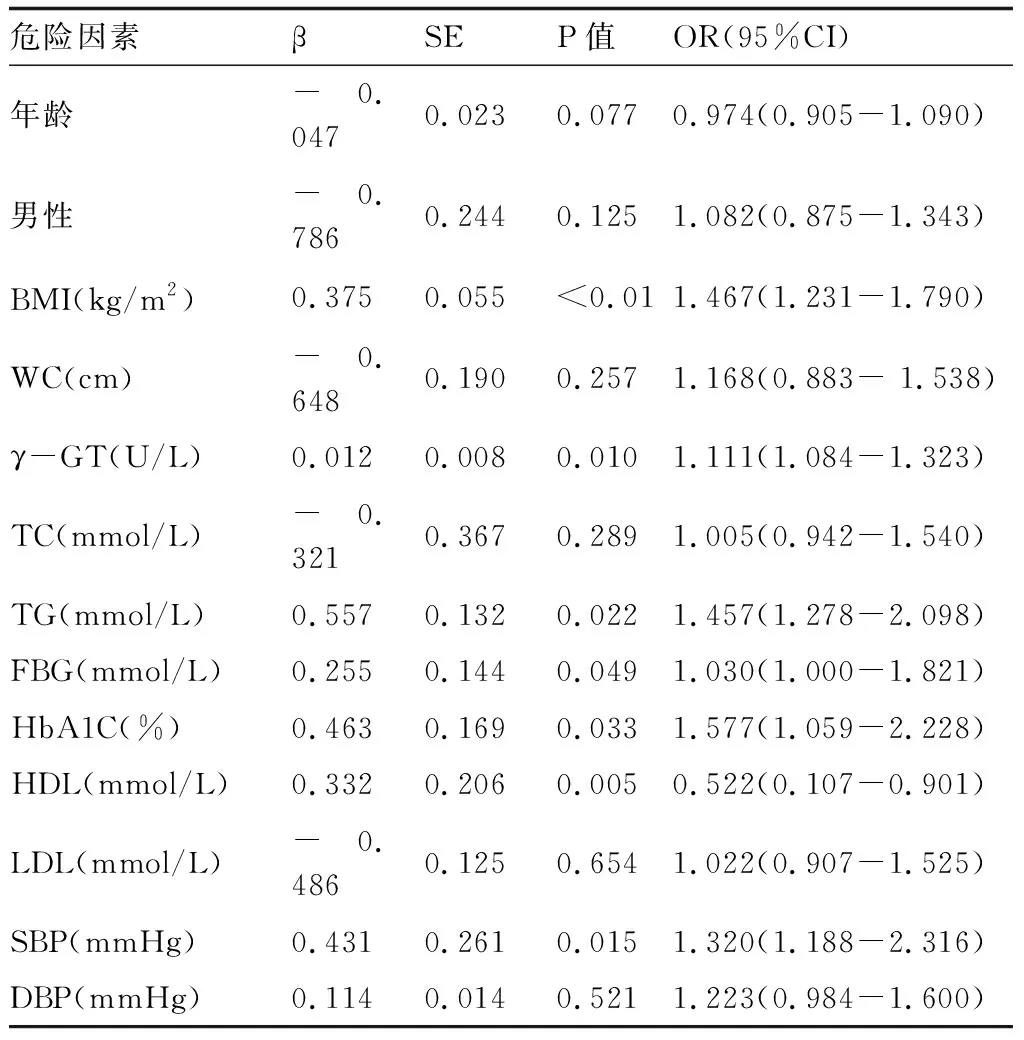
表3 NAFLD多因素Logistic回归分析
注:(1)β,偏回归系数;SE,偏回归系数标准误差;OR,危险比;95%CI:95%置信区间范围
2.3 NAFLD危险因素的聚类比较由2.1和2.2部分结果提示老年NAFLD与代谢紊乱密切相关,因此我们进一步对代谢紊乱因素聚集率进行进一步比较。参照中华医学会糖尿病分会代谢综合征研究协作组2004年提出的关于代谢综合症(metabolic syndrome,MS)的建议[5],考察MS的特征项包括肥胖(BMI、WC);血脂紊乱(TG、HDL);高血压(SBP、DBP);高血糖(FBG)(其他WHO考察的MS诊断标准如胰岛素抵抗、蛋白尿等本研究未采集相关信息)(表4)。明显可比较得到,对应统计项比例下均有NAFLD比例显著高于非NAFLD组对应人数比例,表明MS相关因素的发生率(累计发生率)在NAFLD组老年个体中更为集中。

表4 代谢综合症相关因素累计发生率对比(例,%)
与对照组相比,aP<0.05。
3 讨 论
近年来我国NAFLD的发病率呈现不断上升趋势,老年患者中NAFLD发生率增加尤其显著,并且伴随呈现发病年龄渐趋低龄化。NAFLD已经成为导致慢性肝功能异常的最常见的原因,且NAFLD患者通常存在多种代谢相关因素紊乱,从体征上反映为BMI、WC增加,血液化学上表现为血脂参数紊乱、血糖代谢紊乱等[5-6]。我们的研究基于近期前来我院接受体检的老年人群,通过回顾性病例分析发现,与同期无NAFLD的老年人群对比,存在NAFLD的患者HDL偏低,HbA1c、FPG、TC、TG、SBP和DBP显著高于对照组,表现为腰围增宽、血脂代谢恶化、血糖控制不佳、血压增高。通过进一步Logistic回归分析显示,BMI、γ-GT、TG、SBP、FBG和HbA1C为研究人群发生NAFLD的独立危险因素。
NAFLD早年多见于西方研究报道,但近年来亚洲国家的NAFLD呈迅速增长势头。由于肝脏活检标本难以获得,通常NAFLD通过影像学检查已经成为NAFLD的常规检查方法[7]。美国多项使用磁共振检测的脂肪肝的研究发现调查人群中发生率超过三成[8],亚洲人群的超声检测结果显示患病率超过一成并有增加趋势[9]。
从本研究结果可以明显看出,与对照组相比,NAFLD患者肝功能恶化,同时伴有血糖代谢异常,与同类研究中报道的NAFLD与糖尿病相关的结果一致。多项长期随访临床研究结果均提示,NAFLD可一定程度预测II型糖尿病的发生风险[10]。此外,近年来对NAFLD与心血管疾病的相关性也进行了探索,并得出一些肯定结果[11]。
由于NAFLD研究人群表现出高比例的血脂、血糖紊乱的代谢综合征临床特征,我们对比MS的诊断标准进行进一步归类比较(表4)。中华医学会糖尿病分会(CDS)提出的MS诊断标准纳入四项考察标准(超重/肥胖、高血糖、高血压、血脂紊乱),并规定满足三项及以上即认为发生MS。比较发现满足MS标准的人群比例在NAFLD组中显著高于非NAFLD对照组,这与类似研究得到的结论一致[12]。
血压也被认为与NAFLD的发病和进展相关[13],而本研究发现NAFLD组患者收缩压显著增高,舒张压与对照组差异无统计学差异。这可能与本研究针对的人群有关。老年人群普遍存在血压偏高的现象,且多服用降压药物,因此难以直接比较血压本身和NAFLD有关变量的相关性。
基于本研究结论,支持NAFLD与代谢性紊乱相关,NAFLD老年患者多伴随有血脂和血糖、和血压的代谢异常,提示从生活习惯改善血糖、血压、预防和治疗用药改善血脂可能可缓解老年NAFLD的进展。另外提示老年体检人群中,对于存在高血糖、高血脂、高血压等参数异常的个体应特别警惕NAFLD的风险。

