骨脂肪硬化性黏液纤维性肿瘤的影像表现与鉴别
李 俊 谢 乐 彭加友 黄钰坚 郭伟超 杨 怡 张家雄
骨脂肪硬化性黏液纤维性肿瘤(liposclerosing myxofibrous tumor,LSMFT)是一种少见的良性纤维性骨病变,约占所有骨病变的0.59%,占所有股骨病变的2.59%[1]。2013版WHO骨与软组织肿瘤分类未将该病名收录,但在国外文献及专著已有不少报道[2-7],国内亦可见少量报道[1]。笔者收集经手术病理确认的8例LSMFT的影像及临床资料进行分析,以期增进对此病的了解,提高诊断率。
方 法
1.临床资料
收集2007年11月—2017年12月有CT、MRI资料并经手术病理证实的骨脂肪硬化性黏液纤维性肿瘤8例。患者男女之比为4:4,年龄18~61岁,平均年龄38.9岁。病史3天~4年余不等。有1例病灶局部有外伤史。3例有活动受限。所有患者无跛行、病理性骨折,无患处红肿、皮温升高等现象。实验室检查无特殊。
2.CT检查
8例均行CT检查,其中4例含增强扫描,扫描参数:采用Philips Brilliance 64层CT扫描仪,140KV、300mAs(动态电流调节),准直器组合为64×0.625mm,螺距 0.891,重建矩阵 512×512,扫描视野350cm,重建层厚1mm,所有数据选择detail及standard算法重建,然后被传送到Extended Brilliance Workspace 工作站进行后处理。
3.MRI检查
8例有3例行MRI检查,均为平扫+增强扫描,扫描参数:采用Siemens 1.5T Magnetom Avanto 磁共振成像仪,仰卧位扫描。长骨扫描序列为自旋回波脉冲序列,横轴位:T1WI:TR/TE 584/9.7ms,T2WI:TR/TE:4000/73ms, 层 厚5mm,FOV 34cm×34cm;冠状位:T1WI:TR/TE 525/8.7ms,T2WI:TR/TE:3800/76ms, 层 厚3mm,FOV 29cm×29cm。对比剂为Gd-DTPA,按剂量为0.1mmol/kg,肘正中静脉团注(bolus injection)。静脉注射比对剂后立即行T1WI扫描,参数同平扫。
4.影像分析
2名从事骨关节系统影像诊断10年以上的影像科医师分析所有病例的征象,包括判定病灶生长方式、内部成分、边缘、磁共振各序列信号、强化方式等。
5.病理分析
所有病例常规石蜡包埋、切片,HE染色,并行免疫组化辅助分型。由两名从事骨关节病理诊断10年以上,并熟知LSMFT诊断标准的高年资医师阅片、复核。
结 果
1.CT征象
见表1。8例病灶有4例位于股骨粗隆间或粗隆下方(图1,图2),1例位于股骨颈及粗隆间,其余3例位于腓骨中上段或胫骨(图2A,3A)。病灶最大径1.7~5.9cm,平均3.8cm。7例病灶边界清晰。除1例病灶表现为透亮的膨胀性骨破坏(图3A)以外,其余7例病灶全部表现为磨玻璃样密度区伴厚薄不一的硬化边缘(图1A、3A,图2),其中4例内部还可见骨嵴或骨间隔(图3A、4A)。
2.MRI征象
行MRI检查的3例,在T1WI、T2WI上信号皆不均匀,分别为低信号、等或高信号中夹杂片状或条状更高信号区域(图1B、3B),强化方式为不均匀强化(图1C)。病灶边界清晰,无论有无膨胀生长,骨皮质均完整,没有受侵蚀局部缺失,无软组织肿块,无瘤周水肿。
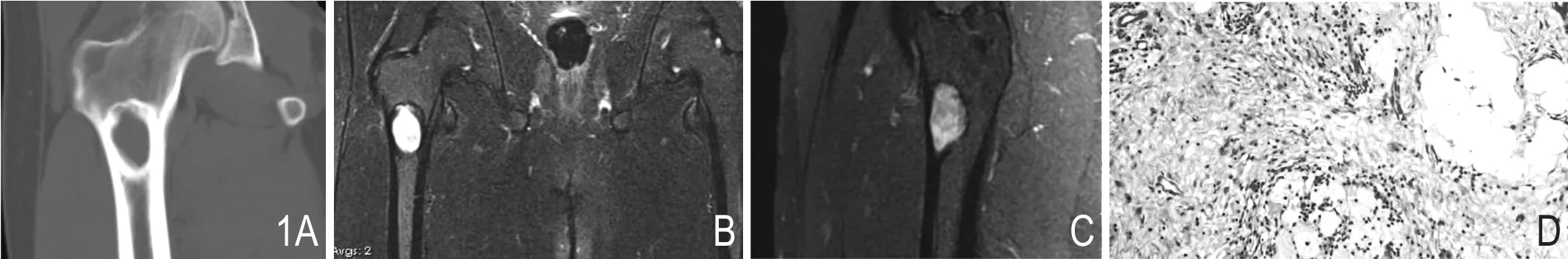
图1 男,35岁,右股骨LSMFT。A.CT示右股骨粗隆间椭圆形低密度影伴厚硬化边,骨皮质完整;B.压脂T2WI上病灶呈明亮高信号,混以片状稍低信号区。两侧条带状的低信号骨皮质完整;C.增强扫描明显不均匀强化;D.HE×200,瘤体内可见细胞稀疏的纤维区域、瘤样增生的脂肪组织及灶状泡沫样组织细胞,纤维区域含有少量黏液样基质,脂肪瘤样区域缺乏造血成分。

图2 男,31岁,左股骨粗隆间LSMFT。A、B.CT冠状位及横断位分别示左股骨粗隆间小圆形磨玻璃密度影伴硬化边,中央见小骨片。
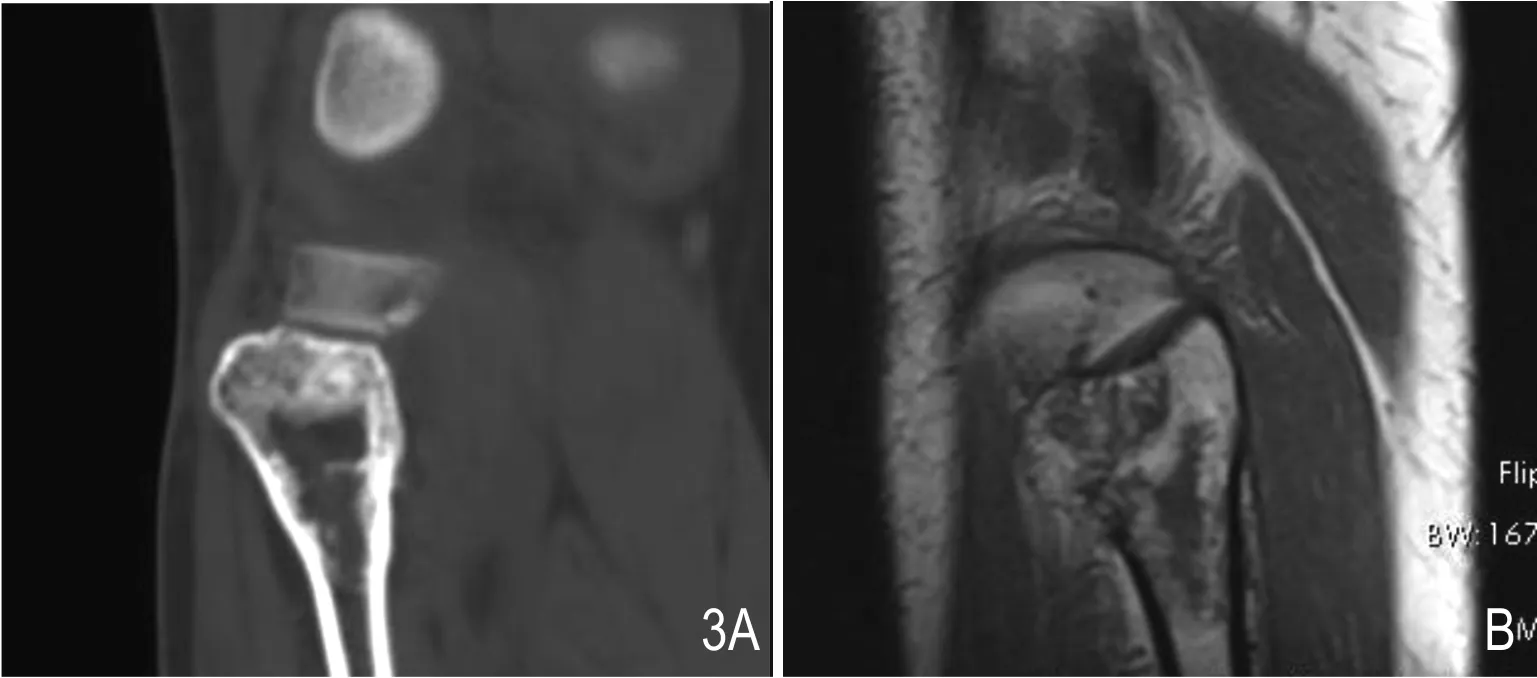
图3 女,53岁,右腓骨LSMFT。A.CT示右腓骨近端不规则磨玻璃密度影伴不规则硬化边,边缘见骨嵴。B.T1WI示病灶内信号不均,以低信号为主。
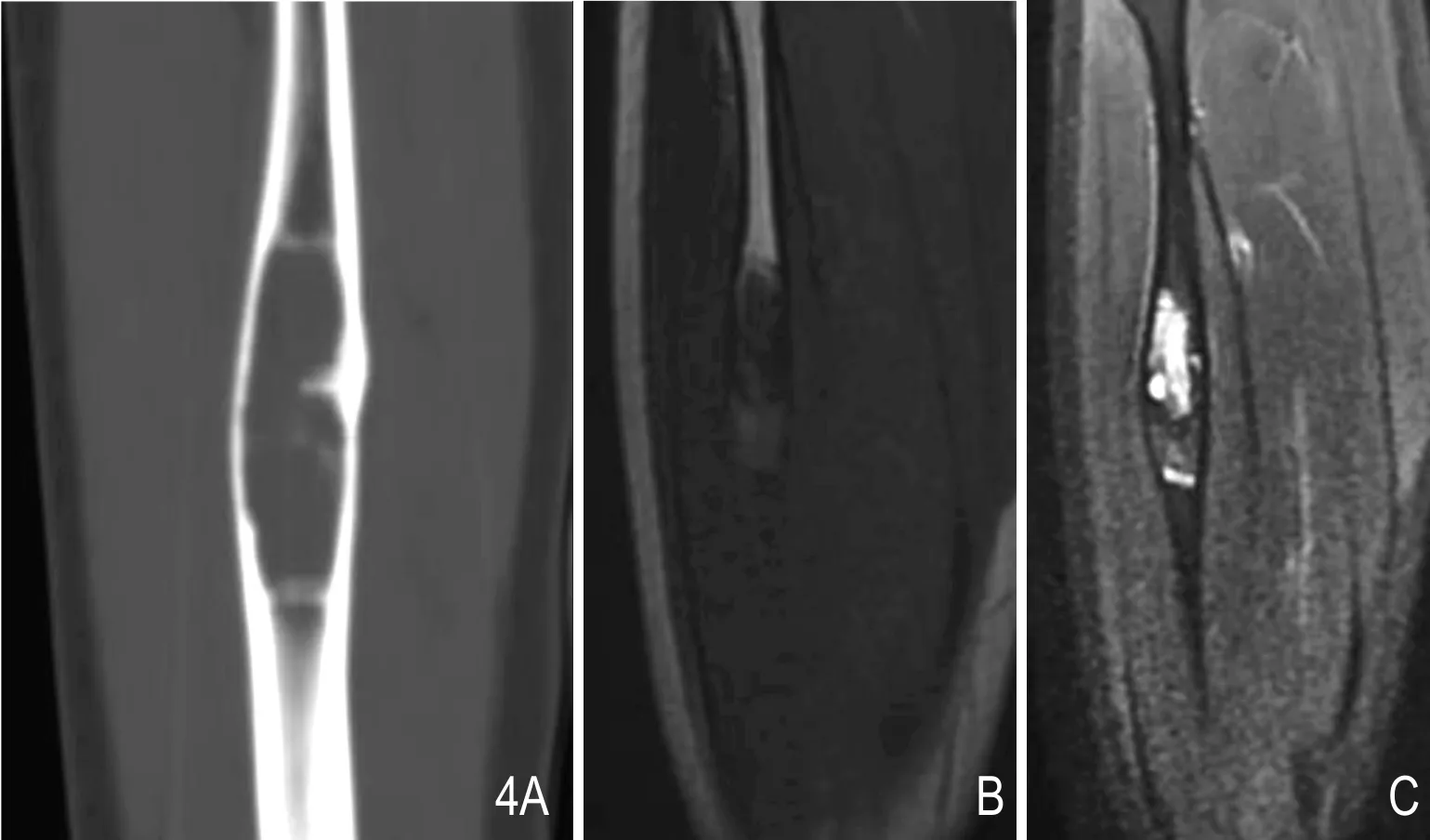
图4 女,18岁,右腓骨LSMFT。A.CT示右腓骨中上段膨胀性骨破坏,伴骨嵴,硬化边不明显。B.T1WI示病灶呈低信号伴条片状高信号。C.T2WI示病灶呈高信号伴片状明亮高信号。
3.镜下表现
病变组织具有混杂的组织学构象,包括纤维组织、瘤样增生的脂肪组织、穿插的泡沫状组织细胞及不规则钙化、骨化的Paget样骨组织(图1D)。增生的纤维组织呈条索状、交织状排列,细胞成分稀少,间质胶原丰富,部分区域可黏液样变,其内可见散在泡沫样组织细胞灶状穿插;脂肪瘤样区域为成熟脂肪组织,未见造血成分,偶见包绕坏死的宿主骨小梁,部分病例可见片状液化性坏死;Paget样骨组织为排列不规则的骨化组织伴钙化,其内可见紊乱的黏合线并向板层骨转化,骨化组织周围缺乏骨母细胞及破骨细胞被覆,不同于Pagets病及FD。个别病例周边可见纤维结构不良、骨化性纤维瘤或脂肪瘤的残留形态学图像。

表1 LSMFT的CT、MR表现
讨 论
骨脂肪硬化性黏液纤维性肿瘤(LSMFT)首次由Sweet和Ragsdale在1986年描述,它的特点是包括瘤样脂肪组织、纤维组织、黏液组织,并伴囊肿形成、脂肪坏死、骨组织缺血,很少有软骨组织。本肿瘤有独特的影像学特征,组织病理学表现却多种多样,镜下常被误诊为纤维结构不良(FD)、非骨化性纤维瘤、骨脂肪瘤等[2]。因此在考虑上述病变时,不应将LSMFT排除在外。
LSMFT多在40岁以后发病,男女发病率相似,发病年龄从15~80岁[9-10],本组8例男女各半,年龄跨度18~61岁,平均年龄38.9岁。病变通常由影像检查发现,但患者可表现为骨痛或病理骨折。LSMFT约80%~90%发生于股骨粗隆间,其他少见部位包括胫骨、肱骨、肋骨等[9]。本组有5例(5/8)位于粗隆间或粗隆上下,少见部位有腓骨(2/8)及胫骨(1/8)。股骨粗隆间是人体承重最大的部位,易发生轻微的骨小梁断裂,同时此部位也是单骨纤维结构不良(FD)最好发的部位,病理过程加剧破坏该部位骨小梁连续性,更易发生疲劳性骨折[1]。有学者推测LSMFT可能是FD对机械应力引起的缺血性损伤的终末期改变,是FD的创伤性变异型。应力性骨折可致局部骨缺血坏死,继而出现坏死区域的钙盐沉积及反应性的骨质增生硬化。虽然LSMFT的各种病理改变在FD中均可见到,但Kransdorf等[9]人认为,LSMFT的病理组织学范畴远超FD的诊断标准,并且,LSMFT的恶变率高于FD,故而支持LSMFT作为一个独立的肿瘤分型来进行诊断治疗和随访。文献报道[9]有10%的LSMFT恶变为肉瘤(骨肉瘤或恶性纤维组织细胞瘤),远高于FD的0.5%恶变率,但由于本院的LSMFT和FD病例诊断率相差悬殊,且随访时间不够长,至今未发现LSMFT有恶变证据,未来需要各科医师提高对此病的认识,进一步完善其病理、影像及临床数据。
骨脂肪硬化性黏液纤维性肿瘤在X线和CT上可表现为边界清楚的地图样骨质破坏,伴厚硬化边,反映了此病的缓慢生长过程,病灶内偶可见钙化[4]。本组5例位于粗隆间及上下的病灶均表现为典型的圆形或椭圆形磨玻璃样低密度区,全部伴硬化边,伴或不伴骨嵴;其中1例病灶中央还可见到小骨片,此时需要与骨样骨瘤和Brodie骨脓肿鉴别。骨皮质多数正常,30%的病例可见骨皮质受压膨胀[4]。本组位于腓骨中上段的1例病灶即出现了膨胀性生长,骨皮质受压外凸、变薄,可能与病灶所处部位狭长,肿瘤生长空间有限有关;另1例位于腓骨小头的病灶,生长更缓慢,生长空间比腓骨干稍大,骨质破坏区域较小,而提示修复过程的硬化带较宽,则没有出现膨胀生长。位于胫骨下段的1例偏心性膨胀生长,呈磨玻璃、多房状,伴硬化边,此时需要与骨化性纤维瘤鉴别。MRI上由于内部成分复杂,有脂肪、黏液、纤维、骨化,在T1WI和T2WI上的信号混杂,缺乏特征性,T1WI为相对均匀的信号,T2WI见局部低、中等及明显高信号区,压脂有明显高信号;无明显骨皮质破坏及软组织肿块。如果能同时加做T1WI和T2WI的压脂序列,判断出内部同时含有脂肪、黏液成分,再加以CT或X线的形态学和部位信息,或许可以高度提示此病。
鉴别诊断方面,需要和单骨的纤维结构不良、骨样骨瘤、骨脓肿鉴别:①纤维结构不良:LSMFT和FD在组织学上高度同源,在许多文献里,LSMFT属于FD的变异类型和终末期表现,两者的X线和CT征象相似。骨纤维结构不良更多见于胫骨前侧皮质内,病变呈单房或多房性,内部可见较大的骨嵴和骨间隔[12]。压脂前后的T1WI和T2WI序列可以作为一个鉴别点,脂肪成分在LSMFT里很常见,但不见于FD内部。因此,我们希望未来能搜集更多的相关磁共振序列,丰富此病的诊断及鉴别诊断信息;②骨样骨瘤、Brodie骨脓肿:当LSMFT骨破坏区较小,硬化带较宽,中央又有骨块时,需要和骨样骨瘤和骨脓肿鉴别。骨样骨瘤最常见的部位靠近皮质,但亦可见于髓腔内,夜间痛较常见,且可以被水杨酸类药物缓解是它的显著特点。此外,骨样骨瘤的发病年龄以青少年多见,而LSMFT在中年人较多见。Brodie骨脓肿大部分好发于10~20岁青少年,隐匿发病,缺乏全身症状,典型表现为长形、边界清晰的骨破坏,环绕以反应性骨硬化,其好发部位为胫骨或股骨的干骺端,常穿透骺板进入骨骺区。MRI上骨脓肿的骨内病灶无明显边界,且可见水肿区,而LSMFT的骨内肿块边界清晰锐利。
总之,LSMFT有好发年龄(40岁以上)、好发部位(粗隆间及上下区域),典型表现为磨玻璃样密度减低区伴厚硬化边,骨皮质完整,偶可膨胀生长。与FD鉴别困难时,建议加做压脂T1WI和T2WI判断其内成分。由于对此病认识不够,未来需要长期随访及搜集病例,不断完善其复发、恶变和转归资料。

