住院儿童营养风险筛查
, ,熊凤,,, ,,
(西安市儿童医院,陕西 西安 710002)
儿科住院患儿营养不良发生率高,而营养支持应用较低或不合理现象严重。为增加医生和护士对营养不良的警觉,对住院患儿进行营养风险筛查非常重要,营养风险筛查是营养管理的第一步[1]。本研究旨在运用儿科评估营养不良的筛选工具(screening tool for the assessment of malnutri ̄tion in paediatrics,STAMP),快速有效地识别出高风险患儿,以便进一步进行全面营养评估,从而制订合理的营养支持治疗方案。
1研究对象与方法
1.1研究对象
应用横断面研究,以2017年1月1至31日西安儿童医院所有新入院患儿为对象,住院时间<24小时者不纳入研究对象。对入院患儿48小时内应用STAMP进行评分。
1.2 STAMP评分方法
STAMP评分共有疾病评分、营养摄入和生长发育三部分,之和为总分,以总分0、1分为无或低营养不良风险,2、3分为中度营养不良风险,≥4分提示高营养不良风险,见表1。
营养摄入部分进行膳食调查后确定:饮食无变化且营养摄入良好为0分,最近摄入减少一半以上(1周内)为2分,无营养摄入(3天内)为3分。
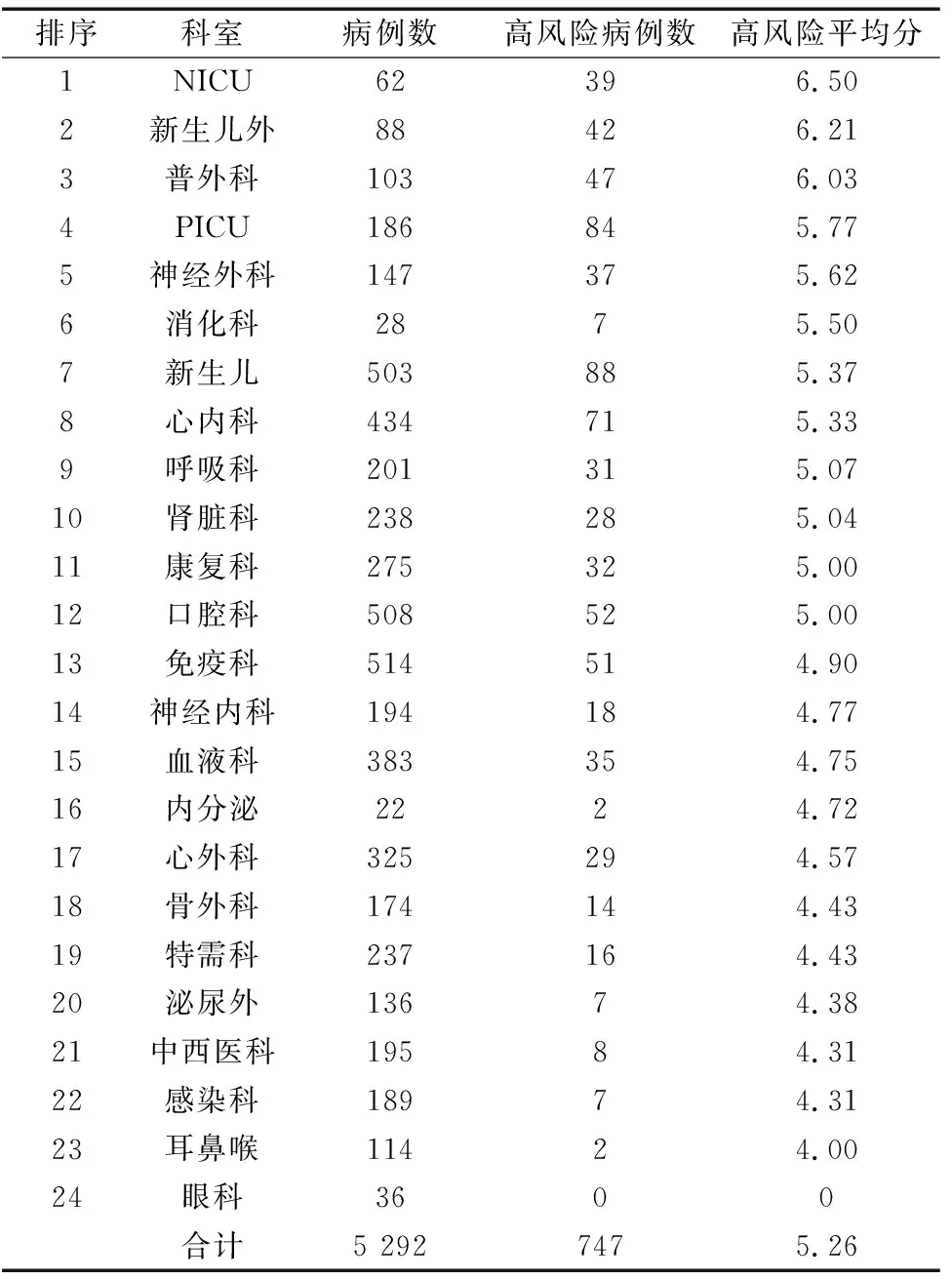
生长发育评估部分采用2个年龄段的标准,即<5岁患儿参照世界卫生组织(WHO)(2007)0~5岁儿童生长标准:同性别年龄的体重Z评分(WAZ)分值确定,-2 表1STAMP评分项目及分值 Table 1 Scoring items of STAMP and points 评分项目标准分值疾病评分*不存在(见表2)0可能存在(见表2)2肯定存在(见表2)3营养摄入饮食无变化且营养摄入良好0最近摄入减少一半以上(1周内)2无营养摄入(3天内)3生长发育★Z值:-2~2(-2~1)0Z值:-3~-2或2~3(1~2)1Z值:小于-3或大于3(2)3总分(三项相加)0~9 注:*疾病评分详见表2,★生长发育评分:采用Z评分法,也即标准差的离差法,用偏离该年龄组标准差的程度来反映生长情况;<5岁采用年龄的体重评价,5~18岁采用年龄的BMI评价(均采用WHO 2007年标准),括号内斜体数值指为5~18岁BMI评价标准。 采用经过校正的儿科专用磅秤(kg)测量体重,并精确到0.01kg;对3岁以内患儿用WB-IIA卧式身长测量仪进行测量,对3岁以上使用EFX-1型专业儿童身高体重测量仪测量,并精确到0.1cm,赤脚测定。测量前要求排空大小便。 参照WHO(2007)儿童生长标准。诊断标准采用全国儿童期单纯肥胖症研究协作组、中国疾病预防控制中心妇幼保健中心标准[3]。生长不足诊断标准:0~5岁(不满5岁)儿童-2 应用SPSS 13.0统计学软件,主要采用统计学描述方法,计量资料以均数表示,计数资料以百分率表示,组间率的比较采用χ2检验,P<0.05为差异有统计学意义。 本次共纳入患儿5 292例,年龄0~15岁,其中男3 336例(63.0%),女1 956例(37.0%);2岁以内(包括2岁整)婴儿3 137例(59.3%);2岁以上2 155例(40.7%),见图1、图2。 图1各科室患儿性别分布 Fig.1 Distribution of patient children’s gender in all departments 图2各科室患儿年龄分布 Fig. 2 Distribution of patient children’s age in all departments 经筛查,高营养风险的患儿占14.1%(747/5 292);其中,高营养风险前五名科室依次为危重监护病房(pediatric intensive care unit,PICU)、新生儿监护病房(neonatal intensive care unit,NICU)、新生儿外科、肾脏科、神经外科,所有患儿STAMP评分结果见表3。 表3各科室高营养风险分布排序[n(%)] Table 3 Rank order of high nutrition risk in all departments[n(%)] 各科室STAMP总分≥4分的所有患儿平均分为5.26分,高风险患儿评分前五名依次为NICU、新生儿外科、普外科、PICU、神经外科,见表4。 所有患儿STAMP评分平均分为2.61分,所有科室患儿平均分从高到低前五名科室依次为PICU、NICU、新生儿外科、肾脏科、神经外科,见表5。 表4高风险患儿平均分排序(n) Table 4 Order of average score of high risk children(n) 排序科室病例数高风险病例数高风险平均分1NICU62396.502新生儿外88426.213普外科103476.034PICU186845.775神经外科147375.626消化科2875.507新生儿503885.378心内科434715.339呼吸科201315.0710肾脏科238285.0411康复科275325.0012口腔科508525.0013免疫科514514.9014神经内科194184.7715血液科383354.7516内分泌2224.7217心外科325294.5718骨外科174144.4319特需科237164.4320泌尿外13674.3821中西医科19584.3122感染科18974.3123耳鼻喉11424.0024眼科3600合计5 2927475.26 表5全部住院患儿平均分排序 Table 5 Order of average score of all hospitalized children 排序科室病例数(n)所有病例平均分1PICU624.602NICU884.223新生儿外1033.864肾脏科1863.785神经外科1473.126血液科2752.997心外科282.938呼吸科5032.859普外科4342.7110感染科5082.6111免疫科2012.6012消化科2382.5513心内科1942.4914内分泌3252.3915神经内科3832.3716口腔科222.3617骨外科1742.3318中西医科2372.2919康复科1362.2620特需科1892.2521耳鼻喉1142.1822泌尿外1952.1623眼科362.1424新生儿5141.91合计5 2922.61 将内科系统共16个科室合并,外科系统8个科室合并,内科与外科系统营养高风险检出率比较无统计学意义(χ2=1.069<3.84,P>0.25),见表6。 表6内外科系统营养风险情况比较(n) Table 6 Comparison of nutritional risk in internal and external surgical system(n) 在5 292例患儿中,营养不良患儿有519例,其中超重或肥胖286例,生长不足233例;营养不良总数为肥胖/超重和生长不足数之和除以本科室总病例数。位居前五名的科室依次为NICU、新生儿外科、PICU、心外科、肾脏科,见表7。 表7各科患儿营养不良检出结果[n(%)] Table 7 Prevalence of malnutrition in children of all departments [n(%)] 注:*口腔科肥胖2人,考虑其基数太少,故未予排序。 本研究结果与国内三项研究[1,4-5]结果差异较大,与国外三项研究[6-8]结果差别不大,见表8。 表8本研究与国内外研究结果的比较 Table 8 Comparison of the results of this study and other researches 注:※所有病例为外科系统。 营养风险筛查为判断个体是否已有营养不良或存在营养不良的风险,以决定是否进行详细的营养评估[9]。目前对儿童营养不良的识别主要根据人体测量学指标及临床诊断,其可靠性依赖于儿科医护人员的儿科营养学知识。严重的营养不良病例可以被轻松识别;然而对轻度或中度营养不良或存在营养风险患儿的鉴别却并不容易,但这同样十分重要。 目前,国际上尚无统一的儿科营养风险筛查工具,一般使用的主要有主观全面营养评价方法(SGNA),儿科Yorkhill营养不良评分(PYMS)及营养风险和发育不良筛查工具(STRONG kids)等多种方法。2010年欧洲儿科胃肠肝病与营养学会(ESPGHAN)推荐使用STAMP作为儿科住院患者营养不良风险管理的工具。STAMP评分方法简单、快捷、方便,具有能够相对客观地发现儿科住院患者营养风险的优点,可为儿科患者进行合理营养支持提供依据[9-12]。 本研究采用横断面研究,应用STAMP工具对本院1个月内所有住院患儿进行营养风险筛查,检出高营养风险患儿为14.1%,比例最高的科室为PICU、NICU、新生儿外科、肾脏科和神经外科。以下对高营养风险检出率位居前五名的科室分析原因。 3.2.1 PICU的原因 该科室患儿病情均危重、病种复杂,如重症肺炎多合并复杂先心病,并有多器官功能受损,有重症脑炎、肝肾功能衰竭、中毒等,疾病评分较高,为3分;重症患儿原发性营养不良较多,如重症肺炎者并先心病,既往存在生长发育不足,部分患儿为医源性营养不良,故生长发育评分也较高,多为1分或3分;重症患儿住院期间经口摄入不足,或存在酸碱平衡失调和电解质紊乱,内环境严重紊乱情况下患儿必需禁食,故饮食摄入项也评分较高,为2、3分。上述原因导致PICU的患儿高风险检出率(62.9%)位居全院首位。 3.2.2 NICU的原因 NICU患者中以早产儿居多,不论早产儿为何种疾病,评分均为3分;早产儿大多有宫内发育迟缓,为低于胎龄儿,故生长发育评分为1分或3分;加之早产儿胃肠道发育不健全,胃肠道功能不完善,故不能自主进食或经口进食严重不足,故饮食摄入项评分为2分或3分。三项评分相加多高于4分,故营养风险检出率高居全院第二(47.7%)。 3.2.3 NICU新生儿外科原因 新生儿外科主要为先天性消化道畸形患儿,如先天性食管闭锁、小肠闭锁、肛门闭锁、肠重复畸形、肠旋转不良或肠扭转、环状胰腺、先天性肥厚性幽门狭窄、腹裂等,部分为坏死性小肠结肠炎(NEC)、先天性胆道闭锁等,其大多需要手术治疗,疾病评分为3分;此类患儿由于饮食摄入受限,或手术前禁食,故饮食摄入项评分也高,为2分或3分;先天性消化道畸形患儿大部分存在宮内发育迟缓,为低于胎龄儿,故生长发育评分也较高(45.6%)。 3.2.4 NICU肾脏科原因 该科室患儿以慢性肾功能不全、肾病综合征、过敏性紫癜(腹型、混合型)等患儿较多,疾病本身评分3分;部分患儿饮食种类受限,尤其是发生消化道出血的过敏性紫癜患儿,预期禁食时间较长,慢性肾功能不全患儿食欲差、摄入食物种类不全,故饮食摄入项评分较高,多为2分或3分;慢性肾功能不全患儿生长不足者也较多,肾病综合征患儿病程较长者,激素依赖的患儿超重或肥胖的发生率也较高,故生长发育评分也多为1分或3分。该科室高营养风险检出率位居全院第四(45.2%),结果是始料未及的,通过本次研究及时发现问题,提示今后应该加强对慢性肾脏病患儿的营养管理。 3.2.5 NICU神经外科原因 NICU神经外科主要为颅脑外伤、颅内出血、颅内占位性病变等疾病的患儿,病情危重,多需要手术治疗,且为中大型手术,故原发病评分较高。部分神经外科患儿存在意识障碍、不能自主进食,或进食量严重不足,故饮食摄入项评分较高。 本研究中将全院内科系统16个科室和外科系统8个科室分别合并进行比较,内外科系统高风险检出率差异无统计学意义。在评分过程中发现,高评分疾病出现频率最多的主要有:早产儿、NEC、先天性消化道畸形、重症感染并多器官功能损害(多合并先心病)、慢性肾脏病、血液肿瘤、胰腺炎。 谢周龙龙等[1]应用STAMP工具采用回顾性分析对上海某三甲医院外科1 107名住院患儿进行营养风险筛查,检出高营养风险比例为25.06%,其结果高于本研究外科系统检出率(15.1%),可能由于两家医院外科系统收住患儿病种不同,耳鼻喉科、眼科、泌尿外科营养风险检出率均较低;其次,可能由于两家医院收住患儿病情危重程度也有差异,故结果差异较大。谢琪等[5]应用STAMP工具对1 506例住院患儿营养风险进行筛查,高营养风险检出率为25.56%,营养不良检出率为19.12%,生长迟缓检出率为10.16%,其高风险患儿和营养不良检出率均高于本研究(分别为14.1%和9.8%)。可能由于两个研究营养不良诊断标准不同,本研究仅记录中度以上营养不良,而谢琪等研究包括轻度营养不良。何冰洁等[4]利用STRONGkids工具对651名住院患儿营养进行筛查,高风险检出率为7.01%,低于本研究,但本研究结果高于国外的两项研究[6-7]。来自新西兰的一项研究显示,住院患儿营养不良发生率为9.9%[8],与本研究结果相似。 综上所述,本研究中全院住院患儿高营养风险比例平均为14.1%,营养不良检出率为9.8%;儿童医院高营养风险主要分布在PICU、NICU、新生儿外科、肾脏科、神经外科。营养风险最高的疾病主要为先天性消化道畸形、早产儿、NEC、重症感染性疾病合并多器官功能损害等。故应加强对以上高营养风险科室的营养管理,并提高医护人员对高营养风险疾病患儿的警惕性,尤其应提高以上科室医护人员对营养风险筛查重要性的认识,加强临床营养相关培训,以便更好地管理患儿,制定合理规范的营养支持治疗方案,促进疾病康复,缩短住院时间,减少医疗费用。 本研究存在一定局限性,未对高风险患儿的临床结局进行分析,如其住院日、院感发生率、住院费用、并发症等,也未对营养支持治疗情况进行统计分析,这也是今后工作和研究的方向。
1.3营养不良诊断标准
1.4统计学方法
2结果
2.1患儿一般情况
2.2患儿STAMP评分分布排序
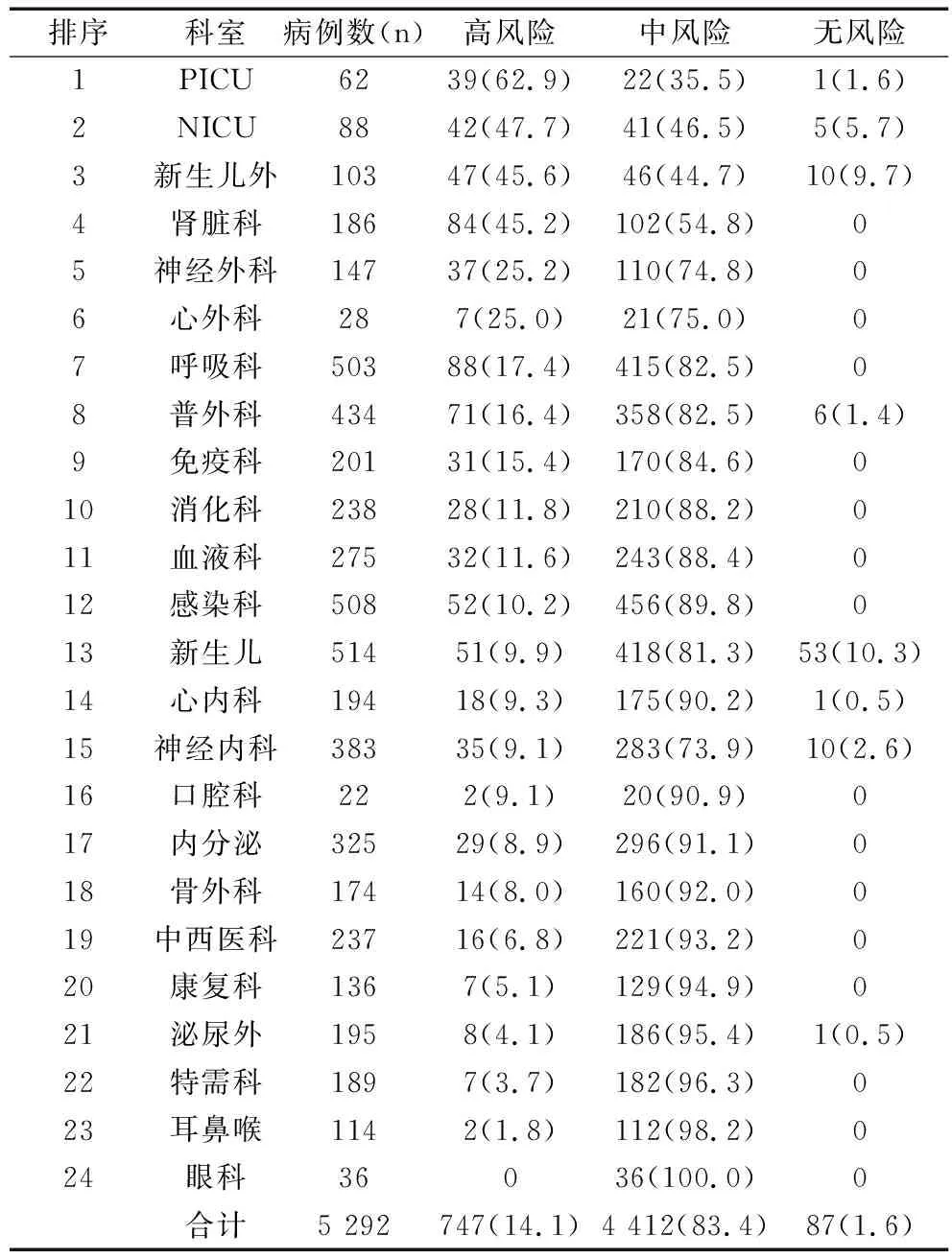
2.3不同科室高营养风险患儿平均分情况
2.4各科室STAMP平均分情况
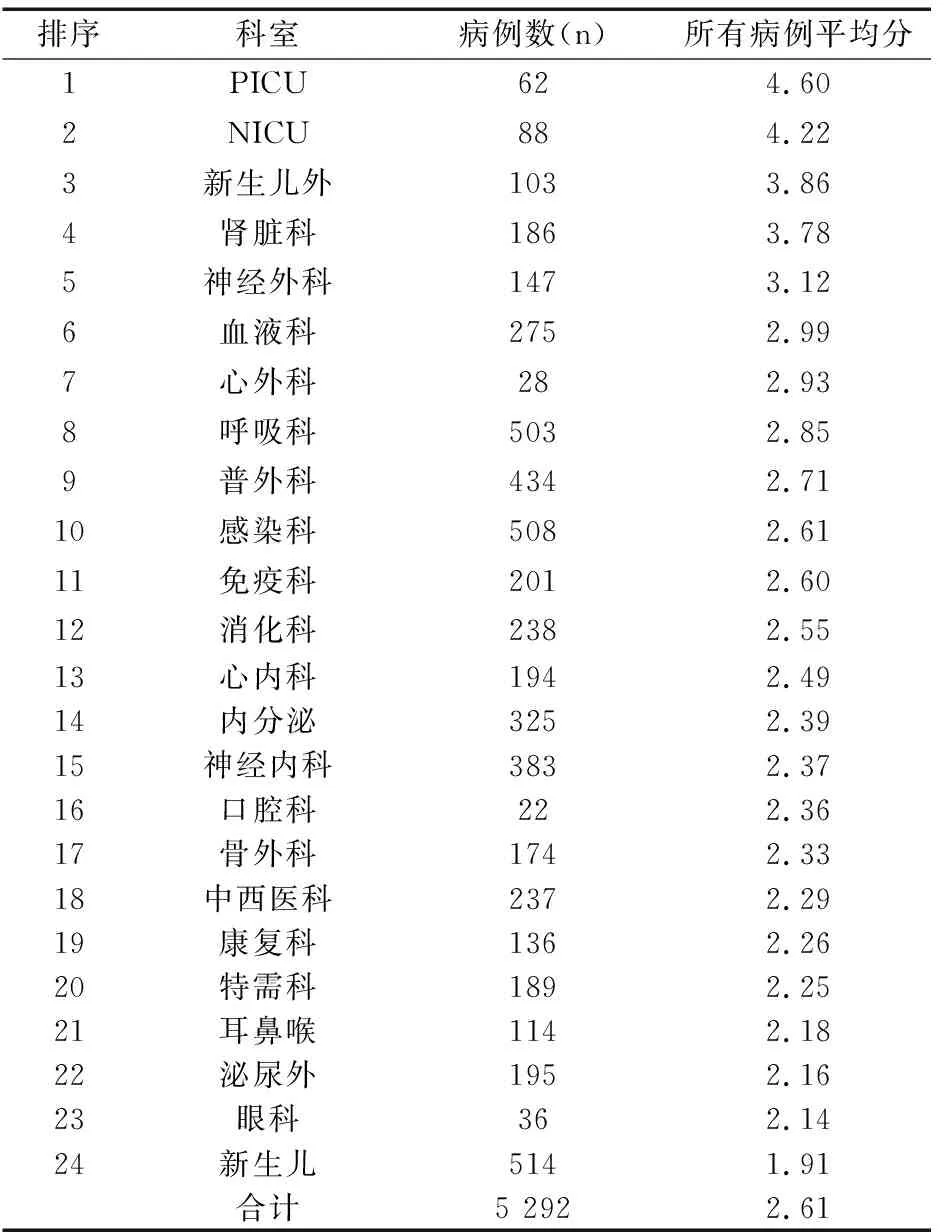
2.5内科和外科系统营养风险情况
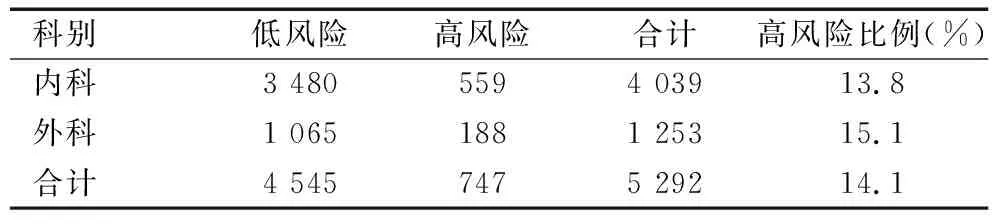
2.6各科患儿营养不良检出情况
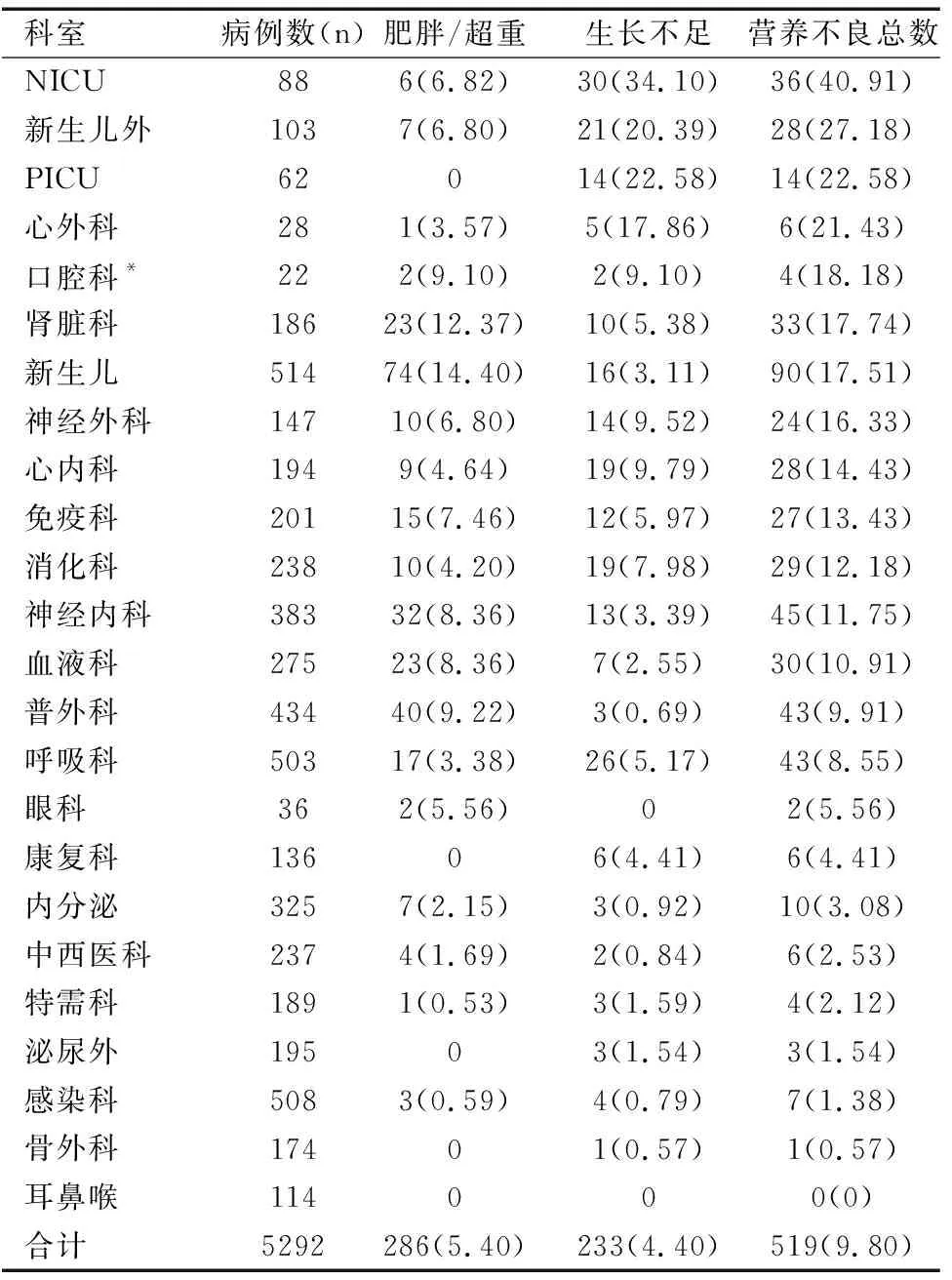
2.7本研究与国内外研究结果比较
3讨论
3.1儿科营养风险筛查概况
3.2本研究结果原因分析
3.3本研究与国内外研究结果比较
3.4结论

