腹腔镜辅助与开腹近端胃切除对SiewertⅡ型和Ⅲ型食管胃结合部腺癌疗效比较*
1998年,德国医生Siewert和Stein建议国际胃癌协会(IGCA)和国际食管疾病协会(ISDE)将解剖学上贲门远端和近端各5 cm范围内食管和胃发生的腺癌定义为“食管胃结合部腺癌(adenocarcinoma of the esophagogastric junction,AEG)”。同时根据肿瘤的主体部位与贲门连接线的关系将AEG分为3型,该分型能够反映AEG的临床病理特性与预后,对指导治疗和进行临床研究具有现实意义,被越来越多的学者所接受。
随着腹腔镜技术与器械的发展和进步,腹腔镜下早期胃癌根治术取得较好的临床效果并得到大多数专家和临床医师的认可[1]。但AEG肿瘤的生物学特性,腹腔镜辅助近端胃切除术(laparoscopic−assist⁃ed proximal gastrectomy,LAPG)在肿瘤根治效果、手术安全性及实用性、长期生存率等方面尚缺乏大规模、多中心的临床研究[2]。本研究回顾性分析116例行近端胃切除的SiewertⅡ、Ⅲ型AEG患者的临床病理资料、术中情况及术后随访情况,探讨LAPG治疗AEG在一些基层医院的临床效果和可行性。
1 材料与方法
1.1 材料
1.1.1 一般资料 回顾性分析2015年2月至2017年2月蚌埠医学院第一附属医院收治的SiewertⅡ、Ⅲ型AEG患者116例,其中男性78例、女性38例;年龄55~78岁,平均年龄68.9岁。患者均经胃镜检查及病理学确诊为AEG。术前常规行上消化道造影,胸腹部CT平扫+增强,所有患者进行心功能和肺功能检测、血气分析等评估重要脏器的功能。肿瘤的TNM分期参考国际抗癌联盟发布的2017版分期系统;淋巴结的清扫范围参考2014版日本胃癌学会和第11版食管癌学会发布的指南[3−5]。全部患者根据手术方式分为行开腹近端胃切除术(open proximal gastrecto⁃my,OPG)68例,其中包含Ⅰ期18例、Ⅱ期38例、Ⅲ期12例;行LAPG 48例,其中包含Ⅰ期16例、Ⅱ期26例、Ⅲ期6例。患者术前均签署知情同意书。
1.1.2 纳入标准和排除标准 纳入标准:1)经术前胃镜病理检查和上消化道造影确诊为SiewertⅡ、Ⅲ型AEG患者;2)术前心肺功能等评估可以耐受根治性手术患者;3)胸腹部CT评估肿瘤未发生远处转移及临近器官受侵,可行根治性切除的患者。排除标准:1)术前接受新辅助放化疗;2)合并腹部等其他手术患者;3)临床资料不全者和随访不配合者;4)行剖腹探查术和姑息性胃切除手术患者。
1.2 方法
1.2.1 手术方法 LAPG组:麻醉成功后,患者取仰卧位。术者位于患者左侧,助手位于患者右侧,抚镜者站在患者两腿之间,术中主刀不更换站位。对于肿瘤较小者,术前胃镜下沿肿瘤周围注射卡纳林。采用5孔法,脐下缘12 mm的Trocar孔为观察孔,探查腹腔内有无肿瘤种植及转移,判断肿瘤所在位置。左侧肋缘下与腋前线下约2 cm处放置12 mm的Trocar为主操作孔,在主操作孔下约一掌处放置5 mm的Trocar孔为副操作孔;在右侧与主刀Trocar孔位置对应处各置入5 mm的Trocar作为助手操作孔。使用超声刀自横结肠中部向右离断大网膜,向右切开胃结肠韧带,探查第6组淋巴结有无肿大,注意保护胃网膜右血管,游离十二指肠结肠融合筋膜,充分游离松解十二指肠,随后进行胰腺上区的淋巴结清扫,以肝总动脉及胰腺上缘为标志进行解剖游离,清扫第7、8a、9、11、12a等淋巴结,根据术中及肿瘤情况,部分患者清扫第5组淋巴结,因胃右动脉的离断可以使管状胃延长,利于吻合和减少吻合口张力。解剖离断肝胃韧带,清扫第1、3组淋巴结,打开部分膈肌角,离断膈肌食管韧带。沿着胃大弯游离大网膜至食管裂口处,游离解剖脾动脉,清扫第10组淋巴结于脾脏下方向解剖,显露胃网膜左动静脉根部并结扎切断。解剖暴露脾胃韧带,紧贴脾门切断胃短血管,清扫第4sa、4sb淋巴结。取上腹部正中切口长约5 cm,切口保护套保护切口,将胃提出腹腔外,距肿瘤上缘5 cm做荷包,常规用25#吻合器行食管残端胃后壁吻合术。OPG组:采用全身麻醉,气管插管。患者取上腹正中切口,D2淋巴结清扫术,常规用吻合器行食管残胃吻合术。
1.2.2 观察指标 计算每组患者的平均手术时间、胃肠功能恢复时间、术中出血量、淋巴结清扫数目、术后平均住院时间;测量近端切缘、远端切缘;观察术后并发症发生率,术后并发症主要包括吻合口瘘、淋巴瘘、吻合口狭窄、心肺功能不全、肠梗阻等。
1.2.3 随访 所有患者采用门诊复查(每3个月1次)或满意度调查方式进行随访,随访内容包括饮食情况、反流症状等生命质量指标,监测肿瘤五项及影像资料及内镜等。随访时间截至2018年3月。
1.3 统计学分析
采用SPSS 21.0软件进行统计学分析。定性资料采用χ2检验或Fisher精确概率法检验,定量资料的组间比较采用t检验。P<0.05为差异具有统计学意义。
2 结果
2.1 患者临床病理资料
共纳入116例患者,LAPG组48例,平均年龄为(65.8±8.6)岁;OPG组68例,平均年龄为(66.4±6.8)岁。两组患者在性别、年龄、肿瘤的解剖位置、肿瘤细胞的分化程度、浸润深度、淋巴结的转移情况及TNM分期等临床病理资料进行比较,差异无统计学意义(表1)。
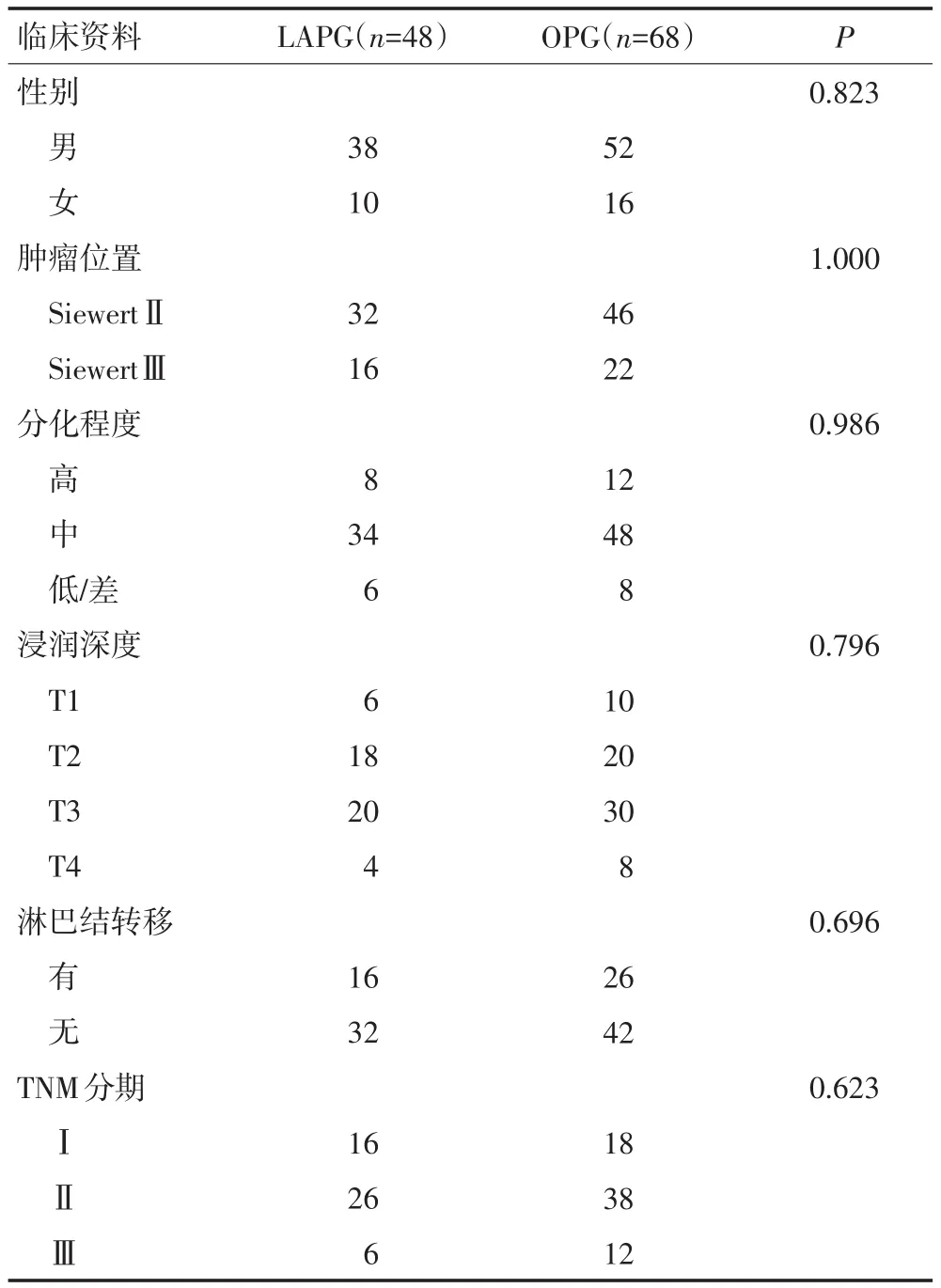
表1 两组AEG患者的临床病理资料
2.2 两组患者手术情况及近期疗效
两组患者均达到R0切除。48例LAPG组患者成功完成腹腔镜辅助食管胃结合部腺癌根治术。两组患者平均远端切缘、清扫淋巴结的数目、术后并发症发生率,差异均无统计学意义(P>0.05)。LAPG组患者手术时间较OPG组延长,但平均术中出血量、胃肠功能恢复时间及住院时间小于OPG组;近端食管切缘长于OPG组,差异具有统计学意义(P<0.05,表2)。两组患者均无手术死亡。OPG组有21例出现手术相关并发症,4例心肺功能不全,对症治疗后好转;4例吻合口瘘,经双套管冲洗、禁食、营养支持后愈合;1例不全肠梗阻,经保守治疗后好转;4例切口感染,经局部换药后治愈,5例出现淋巴瘘引流后冲洗治愈;3例吻合口狭窄,经胃镜扩张后好转。LAPG组术后有7例患者出现手术相关并发症,2例吻合口瘘,经双套管冲洗、禁食、营养支持后愈合;1例心肺功能不全,对症治疗后好转;1例出现淋巴瘘引流后冲洗治愈,1例切口感染,经清洁换药后治愈;2例吻合口狭窄,经胃镜扩张后好转(表3)。
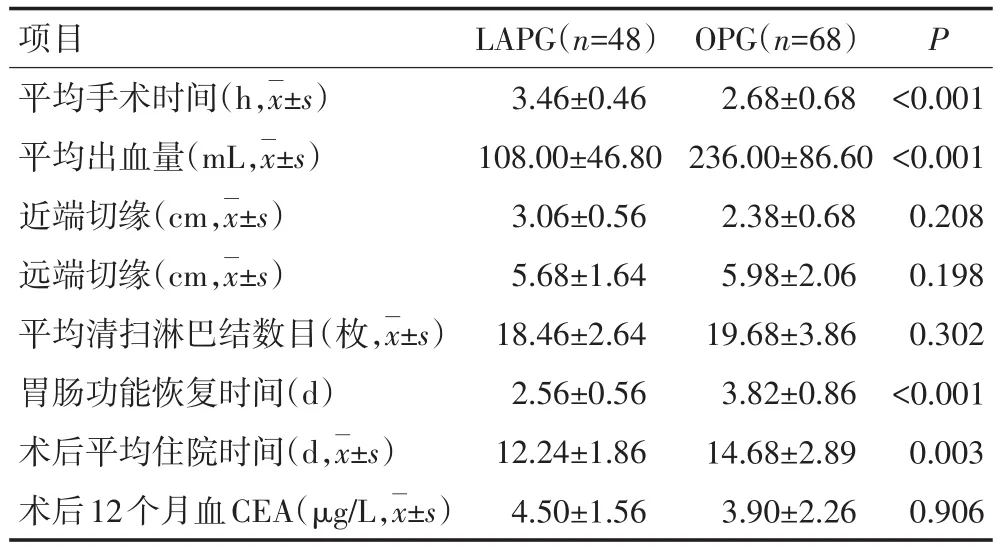
表2 两组患者术中情况及术后近期疗效的比较
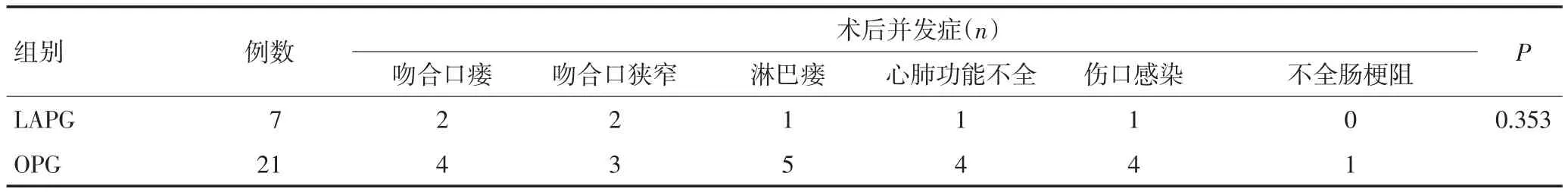
表3 两组患者术后并发症的比较
3 讨论
手术是肿瘤综合治疗的主要手段,其首要目标是在保障手术安全的前提下完整切除肿瘤的原发病灶,彻底清扫可能转移的区域淋巴结[6]。SiewertⅡ、Ⅲ型胃切除范围及淋巴结清扫范围一直被广泛关注。最近的研究认为,SiewertⅡ型患者淋巴结主要转移至No1(贲门周围淋巴结),No3(胃小弯淋巴结)和No7(胃左动脉淋巴结),清除这几组淋巴结对患者预后影响比较明显,而No5、No6、No4sb、No4d淋巴结发生转移的发生率较低,对患者预后影响不明显,因此近端胃切除可使大部分患者获益,而全胃切除并未给患者带来更好的生存获益,SiewertⅢ型的患者行D2清扫可以给患者带来生存获益[7]。传统的开腹手术具有可以明确判断肿瘤的浸润深度,术中确定肿瘤的分期、分级,甚至可以完全切除肿瘤及区域转移的淋巴结,达到治愈肿瘤的效果[8]。但是传统的开腹手术切口长,创伤大,恢复时间长,增加了患者的经济压力,延长了患者的康复时间,增加了患者对肿瘤的恐惧心理。随着腔镜下超声的普及,特别是弹性成像的引入[9],腹腔镜手术创伤小,切口小,恢复快等优点[6]已被广大患者和医师接受,但是手术技术相对要求较高,手术难度及风险也相对加大,在一些基层医院未能广泛开展。
1991年日本Kitano等[10]实施了首例腹腔镜辅助远端胃切除术治疗早期胃癌以来,随着腹腔镜技术的快速发展以及超声刀等设备更新换代,腹腔镜辅助胃癌根治术进入了快速发展时期[11]。由于SiewertⅡ、Ⅲ型AEG的患者主要以腹腔淋巴结转移为主,大多数学者和专家推荐对SiewertⅡ、Ⅲ型AEG患者进行经食管裂孔的胃癌根治术及D2淋巴结清扫[12]。然而,由于技术上的难度和区域发展的不平衡,特别在一些经济欠发达地区和基层医院,在SiewertⅡ、Ⅲ型AEG患者中运用LAPG仍然未被大多数外科医师接受。随着分级诊疗和“医联体”建设的大幅推进,腹腔镜技术的应用和推广势在必行。因此,本研究对SiewertⅡ、Ⅲ型AEG患者行LAPG中肿瘤根治性程度、近端切缘手术的安全性、实用性及术后的并发症和术后肿瘤复发、生存质量等方面进行了分析。
目前SiewertⅡ、Ⅲ型AEG的手术切除方式主要有全胃切除和近端胃切除,具体的手术方式目前仍没有达成共识,其手术方式的选择尚有诸多争议。根据日本胃癌治疗指南,进展期SiewertⅡ、Ⅲ型腺癌标准D2为全胃切除。但是中国对于全胃切除还是近端胃切除尚没有达成共识,仍需深入研究。陈秀峰等[13]研究表明SiewertⅡ型AEG患者行近端胃切除的比例为74.0%;SiewertⅢ型有42.9%的患者行近端胃切除,近端胃切除与全胃切除两组患者术后的肿瘤复发率差异无统计学意义,根治效果基本等同。大多数Ⅱ型AEG及肿瘤直径小的病例可以行近端胃切除,多数Ⅲ型AEG和肿瘤直径大的患者更适合全胃切除[12−14]。但是两种手术方式各有不同程度的并发症,影响患者术后的生存质量,近端胃切除主要的远期并发症是反流性食管炎,本课题组在临床工作中一般做成管状胃,后壁与食管吻合,吻合口周围与周边组织进行3~4针缝合,远期效果正在随访观察。如何减少术后并发症,提高患者的治疗效果,减少患者的经济负担,积极配合医生的治疗,克服患者对肿瘤的畏惧心理,提高患者的生存质量仍然是外科医生关注的焦点问题。
熟练的腹腔镜技术及放大的解剖视野下,腹腔镜淋巴结的清扫具有独特的优势,腹腔镜的放大作用能够让术者对筋膜、血管及脏器等结构有更好地认识和辨认,方便术者找到特定的组织间隙,从而进行精确的分离和解剖,更有利于术者进行淋巴结的清扫;超声刀技术的快速发展和应用,能够更好的对组织进行止血和切割,做到术中“无血化”处理,具有对周围脏器和组织损伤轻等特点,做到血管根部结扎,彻底清扫淋巴结。本研究显示LAPG组淋巴结清扫数目为(18.46±2.64)枚,OPG组淋巴结清扫数目为(19.68±3.86)枚,两组比较差异无统计学意义(P>0.05),根治效果可靠。食管近端切缘、远端切缘与肿瘤的平均距离是保证手术切缘阴性的重要标志。由于腹腔镜的放大作用及对狭小空间操作的独特优势,腹腔镜对食管下段的解剖和游离较开腹视野更为开阔和清晰,更易暴露下后纵隔,使食管下段游离的位置延长。本研究结果表明LAPG组与OPG组近端切缘长度分别为(3.06±0.56)cm和(2.38±0.68)cm,两组比较差异具有统计学意义(P>0.05),这说明腹腔镜下切除的食管长度更长。LAPG组在平均术中出血量、胃肠功能恢复时间、术后住院时间等方面均优于传统开腹组,与既往研究结果一致[15−19]。
虽然LAPG组手术时间较OPG组长,可能与术者的操作不够熟练,助手配合不够默契等有关。随着腹腔镜技术及器械的快速发展,腹腔镜手术操作会越来越熟练,手术的精细化操作会更加规范,手术时间减少,患者康复时间缩短。本研究认为腹腔镜切口小,创伤小,可减少患者的疼痛,以及腹腔镜操作对腹腔及周围脏器、神经干扰少,胃肠功能恢复快,有利于患者术后早进食、早下床,促进胃肠及消化功能快速恢复,有效改善患者术后营养和免疫状况,加快患者康复,缩短术后住院时间。LAPG在预防肿瘤复发等方面与开腹的效果相当,由于随访时间较短,远期的效果仍需继续随访。
综上所述,腹腔镜辅助SiewertⅡ型和Ⅲ型AEG患者近端胃切除具有术中出血少、食管切缘长、胃肠道功能恢复快、住院时间短等优点,在根治效果和预防肿瘤复发等方面与开腹手术相当。外科医师应根据患者的自身和临床病理、肿瘤的生物学特性等情况,结合当地的医疗条件和团队水平,严格选择合适的病例,术中应严格遵循恶性肿瘤治疗的原则,发挥腹腔镜技术在AEG根治术中的独特优势,以取得较好的疗效。

