隐源性机化性肺炎2例病例报告并文献复习
马 红, 杨惠琴, 李 冬, 同立宏
(1新疆医科大学附属中医医院感染管理科, 乌鲁木齐 830000; 2新疆医科大学附属中医医院呼吸科, 乌鲁木齐 830000,3云阳县人民医院中医科, 重庆市 云阳 404500)
隐源性机化性肺炎(cryptogenic organizing pneumonia,COP)是由Davison等[1]提出的一个临床病理独立疾病。2002 ATS/ERS发布的特发性间质性肺炎(IIP)分类共识中明确将COP或特发性闭塞性细支气管炎伴机化性肺炎(iBOOP)归入IIP中,并建议用COP作为疾病的诊断,COP在IIP中的发病率居第三位,其发病率为1.10/10万,在临床上比较少见。且本病的影像学表现形式多样,缺乏特异性,诊断常与其他疾病混淆,增加了临床的漏诊、误诊率。因此,本病的确诊必须遵循“临床-影像-病理诊断”的原则,并排外任何已知的或相关的疾病。经皮肺组织活检或经支气管镜肺组织活检对诊断COP有较高的价值。本文介绍新疆医科大学附属中医医院收治的2例COP病例,以助同行对该疾病的认识。
1 病例介绍
1.1一般资料收集自2016年11月-2017年1月在我院呼吸内科经皮肺组织穿刺活检病理明确诊断的机化性肺炎患者2例。
病例1:患者男性,63岁,以“反复咳嗽、咳痰伴痰中带血半月”为主诉于2016年11月14日由门诊收入院。患者半月前不慎受凉后,出现恶寒、自觉发热,体温正常,咳嗽、咳痰、伴痰中带血,痰为白色粘痰,量中,易咳出,自服感冒颗粒5 d,症状不能缓解,在社区医院予以头孢类抗生素治疗3 d,仍咳嗽、痰血,于我院门诊行CT检查示:右肺下叶胸膜下见团状实变影,右下肺见大片状边缘模糊渗出影,内见支气管充气征,右侧胸腔少量积液。入院查体:体温:36.4℃,心率:70次/min,呼吸:19次/min,血压:120/70 mmHg,双肺呼吸音粗,右肺可闻及干、湿性啰音。血常规、降钙素原、血沉、凝血、血气分析、肿瘤标志物均正常,T细胞斑点检测试验、痰培养+涂片、痰脱落细胞学、肺泡灌洗液涂片+培养、结核菌基因扩增直接试验均阴性;电子支气管镜检查镜下未见明显异常;入院后予以莫西沙星针抗感染治疗后症状改善,复查肺部CT提示:右下肺渗出实变较前进展,伴右侧胸腔少量积液,故行经皮肺穿刺活检术,病理回示符合机化性肺炎。治疗上予以泼尼松片30 mg/d,1月后复查肺部CT病灶较前明显吸收。
病例2:患者男性,53岁,以“反复咳嗽,咳痰1月余”为主诉于2017年1月4日由门诊收入院。患者诉1月前不慎受凉出现恶寒、发热、咳嗽、咳痰。自服感冒药物,症状略好转。发热退,但仍反复出现咳嗽、咳痰、伴有痰中带血,呈鲜红色,于12月17日当地医院住院治疗,肺CT提示:双肺纹理增多,达外带,左肺上叶前段见片状实变影,其内见支气管充气征,右肺上叶尖段、中叶内侧段、左肺下叶前、后基底段见多发片絮状、索条影,边缘模糊,密度不均,见多发索条影。治疗上予以“头孢他啶针8 d、氨溴索针、多索茶碱针12 d”治疗。痰血消失,但仍咳嗽,咳少量白痰,乏力,在当地医院行经皮肺活检病理提示“炎性假瘤”,为明确诊治前往我院门诊行肺CT提示左肺上叶病灶未见吸收,且伴右肺上叶小空洞形成。入院查体:体温:36.6℃,心率:86次/min,呼吸:19次/min,血压:128/66 mmHg,双肺呼吸音粗,左肺可闻及干、湿性啰音。血常规:嗜酸细胞百分比:17.20%,嗜酸细胞绝对值:1.46×109/L;C-反应蛋白:10.20 mg/L;凝血、肝肾功、电解质、心肌酶、血沉、G试验、肿瘤标记物均正常;电子支气管镜下未见异常;肺泡灌洗液涂片查抗酸未查见抗酸杆菌;遂行经皮肺穿刺活检术,穿刺液培养阴性;左肺组织病理回示:考虑机化性肺炎。治疗上予以泼尼松片30 mg/d,1月后复查肺CT病灶较前明显吸收。
1.2影像学特点2例患者肺部CT表现为多肺叶受累、形态多样,有实变影、渗出影、索条影、团状影、空洞影,均伴有胸腔积液,见图1。
1.3病理学检查2例患者均行经皮肺组织穿刺活检,肺组织病理活检均回示:肺组织慢性炎症伴间质性肺炎改变;送检肺组织间质性肺炎伴基纤母细胞增生、变性,间质纤维组织增生,符合机化性肺炎,送检纤维组织内未见肿瘤细胞生长,见图2。
2 本病文献复习
COP在临床上属于少见病,目前病因不明,任何年龄均可发病,多发于40~60岁,平均为55岁,无性别差异[2],青少年发病者少见,与有无吸烟史无明显相关性,目前还不明确其与职业粉尘或过敏原接触有无相关性。我国目前尚未对其患病率进行调查研究。近年来COP发病呈上升趋势,多数患者的病情表现为进行性加重,少数的报道会出现急性呼吸衰竭并死亡[3]。由于COP的病因还不明确,缺乏特异性的临床特征,影像学上与肺炎、肿瘤等病灶相似,致使其临床误诊率高。COP的诊断,是通过综合其临床、影像学以及病理形态的特点,并排除所有的已知因素后作出的综合性判断。

a、b: 分别为病例1患者抗感染治疗前、后肺部影像学特点

a、b: 分别为病例1患者抗感染治疗前、后肺部影像学特点

c: 为病例1激素治疗1月后肺部影像学特点

d: 为病例2患者抗感染治疗后肺部影像学特点

e: 为病例2激素治疗1月后肺部影像学特点
图12例患者激素治疗前后肺部影像学特点
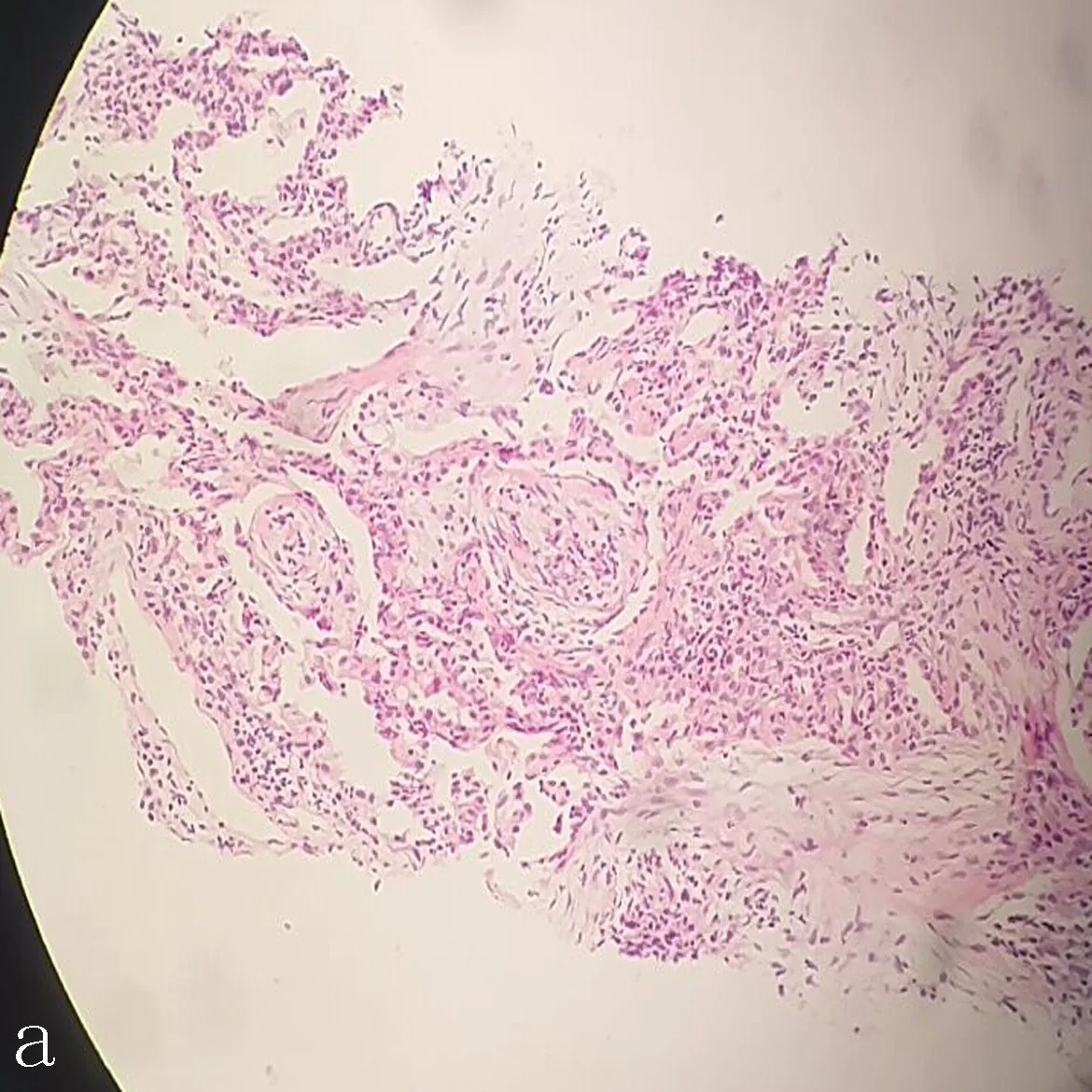
a: 高倍镜下肺部组织病理

b: 低倍镜下肺部组织病理
图2高、低倍镜下肺部组织病理
2.1临床表现多数患者发病时可能与感染有关。常见临床表现为持续性干咳、低热为主的发热、疲乏伴消瘦、厌食、呼吸困难、胸闷、胸痛等[4],咯血、盗汗、气胸、纵膈气肿及关节肌肉疼痛少见。约1/4患者体检时无异常发现。听诊可闻及局限性或广泛性湿啰音和/或Velcro音,且病灶多分布在两肺中下部,少数患者也可无任何异常体征,多无杵状指。
2.2实验室检查实验室检查多见白细胞和中性粒细胞增加,但也有减少的报道,部分患者有轻、中度的嗜酸性粒细胞增加、血小板多。肺泡灌洗液(BALF):典型病例中BALF检测出淋巴细胞>25%,CD4/CD8<0.9,再结合至少两项以下指标:巨噬细胞>20%,或中性粒细胞>5%,或嗜酸性粒细胞>2%,但<25%,COP诊断的阳性预测值可达到85%。动脉血气:可出现低氧血症。r-谷氨酰转移酶和碱性磷酸酶明显升高可提示复发迹象。肺功能:多为限制性肺通气功能障碍和肺弥散功能减低。
2.3影像学特点COP的影像学特点[5-11]:(1)分布在双侧或单侧的胸膜下、肺野外带和下肺的斑片影、实变影,少数局限性分布在胸膜下;(2)结节影:约15%的患者可见多发的边缘不规则(88%)、结节内可见“空支气管征”(45%)的大结节影,还可见“胸膜牵连征”(38%)、“毛刺征”(35%)、胸膜增厚(33%)和肺实质内带状影(25%)等;小结节沿支气管血管束走行分布(50%);(3)60%以上的患者有“磨玻璃”样改变,分布无规律性,在“磨玻璃”的周围有实变密度的如新月形或环状形影。(4)病灶大小和形态的游走性是COP较为特征性的影像学改变;(5)很少有胸腔积液等胸膜渗出征象。
2.4病理学特征COP的组织病理学改变与病程有关,病理学主要表现为:病灶呈斑片状均匀的分布,肺泡内、肺泡管内可见疏松的胶原样结缔组织增生,肺泡的间隔增宽,伴炎症细胞浸润,常保持完整的肺泡结构。
2.5诊断COP的确诊必须遵循“临床-影像-病理诊断”的原则,并排外其他感染性、非感染性的肉芽肿疾病,方可诊断为COP。病理结果为阴性时,如具有典型影像学表现,且临床排除其他疾病,可行诊断性治疗,并行随访观察。
2.6治疗及预后COP尚无规范的治疗方案,目前的治疗以激素为主,但激素的用法、用量、减量、用药疗程仍无统一标准。联合使用大环内酯类药物:如克拉霉素、红霉素等,对改善临床症状有效[12]。细胞毒类药物:如环磷酰胺、硫唑嘌呤、环孢素等,但很难评估疗效。病情重的患者接受激素治疗后状改善不明显,或延长激素治疗后病情仍无好转以及激素减量治疗后复发的患者,可以考虑使用环磷酰胺。
COP预后良好,绝大部分患者经糖皮质激素治疗,反应良好,激素减量或疗程短于1 a时疾病常复发,多次复发的患者,常需要延长治疗时间,但其复发与发病率和死亡率无关。COP患者总的复发率是58%[13],复发1次、2次以上的患者分别为31%,27%。在接受激素治疗后病灶能够完全消失患者的约70%~80%,但也有部分经积极治疗后病情仍进展,最终因呼吸衰竭而死亡。
综上所述,COP的诊断是一个“临床-影像-病理”综合分析的过程,当临床上出现临床床症状轻,影像学提示病情严重,病灶表现呈游走性,并经抗感染治疗效果不佳的肺部病灶应考虑COP,并建议获取肺组织学病理以明确诊断及治疗方案。COP的主要治疗是运用糖皮质激素,其运用原则是早期、足量、足疗程,以获得良好的预后及减少疾病的复发。

