4 148例输血患者红细胞输注无效的调查分析
曹微微,黄琬婷,李碧娟,彭金艳,刘开良,李宁
(中南大学湘雅医院 输血科,湖南 长沙 410008)
血液是一种稀缺的人类资源,临床用血紧张是我国各级医院普遍存在的现象。由于病原体检测窗口期的存在,尚不能完全避免输血相关性感染;同时因为输血不良反应和临床用血需求越来越大,使输血工作面临越来越大的压力和挑战[1]。因此,在当前输血工作中,科学合理用血,节约血液资源显得尤为重要。目前,输血治疗过程中存在红细胞输注无效情况,且未受到足够的重视,以致血液资源严重浪费。本研究回顾性分析中南大学湘雅医院红细胞输注无效患者,分析相关因素,现报道如下。
1 资料与方法
1.1 一般资料
选取2015年5月-2016年5月在本院行红细胞输注的4 148例患者。其中,男性2 125例,女性2 023例;年龄0~87岁。4 148例患者输注浓缩去白红细胞6 559次,共输注浓缩去白红细胞1 0118 u。本研究经本院伦理委员会审批通过。研究开始前充分向受试者告知实验性质、目的及可能的不良反应,并在签署输血治疗知情同意书后方将其纳入研究。
1.2 方法
通过湘雅医院输血科用血管理系统对患者资料进行回顾性分析,记录患者的年龄、性别、输血次数、输注前血常规结果,以及输注后24 h内血常规结果,并对两组患者血常规结果进行比较,以资料为依据,对患者输血效果进行分析,若患者输注红细胞后未进行血常规检测,则不纳入研究范围。
1.3 红细胞输注无效的判断标准
规范性红细胞输注指征按照卫生部《临床输血技术规范》[2]执行。入院拟输血患者均进行ABO和RhD血型鉴定、不规则抗体筛查、输血前四项检测。采用微柱凝胶法交叉配血相合,进行ABO和RhD同型输血,输血前符合输血指征并且签署输血治疗知情同意书,输注红细胞制剂后72 h内复查血红蛋白(Hemoglobin,Hb)。如果与输血前比较,Hb未升高到预期值[Hb预期值=供者Hb(g/L)×输入量(L)/患者体重(kg)×0.085(L/kg)],并且在排除继续失血、血液被稀释等原因,且临床未见溶血性输血反应体征后,即视为红细胞无效输注[3-4]。Hb正常值130~175 g/L;白细胞计数(white blood count,WBC)正常值3.5×109/L~9.5×109/L;中性粒细胞计数(neutrophil percentage,NEUT)正常值1.8×109/L~6.3×109/L。
1.4 统计学方法
数据分析采用SPSS 18.0统计软件,计量资料以均数±标准差(±s)表示,比较用两样本t检验,计数资料以率(%)表示,比较用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 各科室红细胞输注情况
4 148例红细胞输注患者中,输血无效患者498例,无效输血率为12.01%。血液内科无效输血所占比例最高,其次为消化内科,脊柱/骨科无效输血率相对较低。血液内科与消化内科无效输血率比较,经χ2检验,差异有统计学意义(χ2=6.481,P=0.011),血液内科无效输血率高于消化内科。消化内科与重症监护病房(intensive care unit,ICU)、ICU与神经外科、神经外科与儿科、儿科与妇产科、妇产科与普通外科、普通外科与脊柱/骨科的无效输血率比较,经χ2检验,差异无统计学意义(χ2=3.000、0.198、0.012、0.040、0.094 和 2.284,P=0.083、0.656、0.913、0.842、0.759 和 0.131)。见表 1。
2.2 血液内科患者输血前后血常规结果比较
2.2.1 输血前 血液内科输血无效和输血有效患者输血前后WBC和NEUT均值低于正常值。血液内科输血无效组与输血有效组患者输血前Hb、WBC、NEUT比较,经t检验,差异无统计学意义(P>0.05)。见表2。
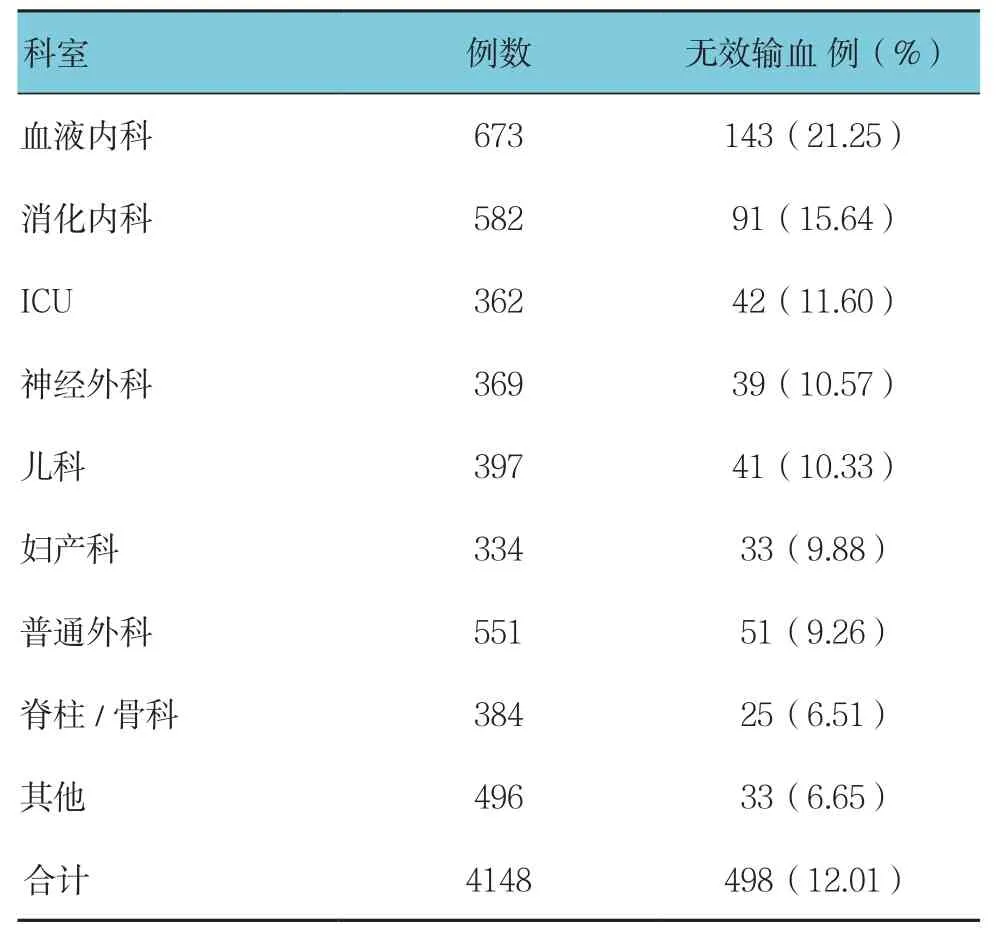
表1 各科室红细胞无效输血率比较
2.2.2 输血后 两组患者输血后WBC、NEUT比较,经t检验,差异无统计学意义(P>0.05);两组患者输血后Hb比较,经t检验,差异有统计学意义(P<0.05),血液内科输血有效组患者输血后Hb高于输血无效组。见表2。
2.3 消化内科患者输血前后血常规结果比较
2.3.1 输血前 消化内科输血无效和输血有效患者输血前后WBC、NEUT均值处于正常值范围。消化内科输血无效组与输血有效组患者输血前Hb、WBC、NEUT比较,经t检验,差异无统计学意义(P>0.05)。见表3。
2.3.2 输血后 两组患者输血后WBC、NEUT比较,经t检验,差异无统计学意义(P>0.05);两组患者输血后Hb比较,经t检验,差异有统计学意义(P<0.05),消化内科输血有效组患者输血后Hb高于输血无效组。见表3。
2.4 ICU患者输血前后血常规结果比较
2.4.1 输血前 ICU输血无效患者输血前后WBC、NEUT均值高于正常值;而ICU输血有效患者输血前后WBC、NEUT均值处于正常值范围。ICU输血无效组与输血有效组患者输血前Hb比较,经t检验,差异无统计学意义(P>0.05);ICU输血无效组与输血有效组患者输血前WBC、NEUT比较,经t检验,差异有统计学意义(P<0.05),输血无效组患者输血前WBC和NEUT高于输血有效组,且高于正常值。见表4。
2.4.2 输血后 ICU输血无效组与输血有效组患者输血后Hb、WBC、NEUT比较,经t检验,差异有统计学意义(P<0.05),ICU输血有效组患者输血后Hb高于输血无效组,而输血无效组患者输血后WBC、NEUT高于输血有效组。见表4。
2.5 红细胞输注无效影响因素分析
女性与男性患者的无效输血率比较,经χ2检验,差异有统计学意义(P<0.05),女性患者的无效输血率高于男性。输血次数≥3次患者与输血次数≤2次患者的无效输血率比较,经χ2检验,差异有统计学意义(P<0.05),输血次数≥3次患者的无效输血率高于输血次数≤2次患者。老年、儿童及成年患者的无效输血率比较,经χ2检验,差异有统计学意义(P<0.05),老年患者的无效输血率高于儿童和成年患者。原发病为血液病与非血液病患者的无效输血率比较,经χ2检验,差异有统计学意义(P<0.05),原发病为血液病患者的无效输血率高于非血液病患者。见表5。
表2 血液内科两组患者输血前后血常规结果比较 (n =143,±s)

表2 血液内科两组患者输血前后血常规结果比较 (n =143,±s)
输血后Hb/(g/L) WBC/(×109/L) NEUT/(×109/L) Hb/(g/L) WBC/(×109/L) NEUT/(×109/L)输血无效组 50.36±8.34 1.39±1.12 0.65±0.59 53.03±8.19 1.43±1.17 0.71±0.68输血有效组 51.74±8.07 1.41±1.16 0.67±0.67 70.12±8.09 1.59±1.15 0.82±0.66 t值 -1.420 -0.161 -0.337 -17.759 -0.981 -1.462 P值 0.157 0.872 0.736 0.000 0.327 0.145输血前组别
表3 消化内科两组患者输血前后血常规结果比较 (n =91,±s)
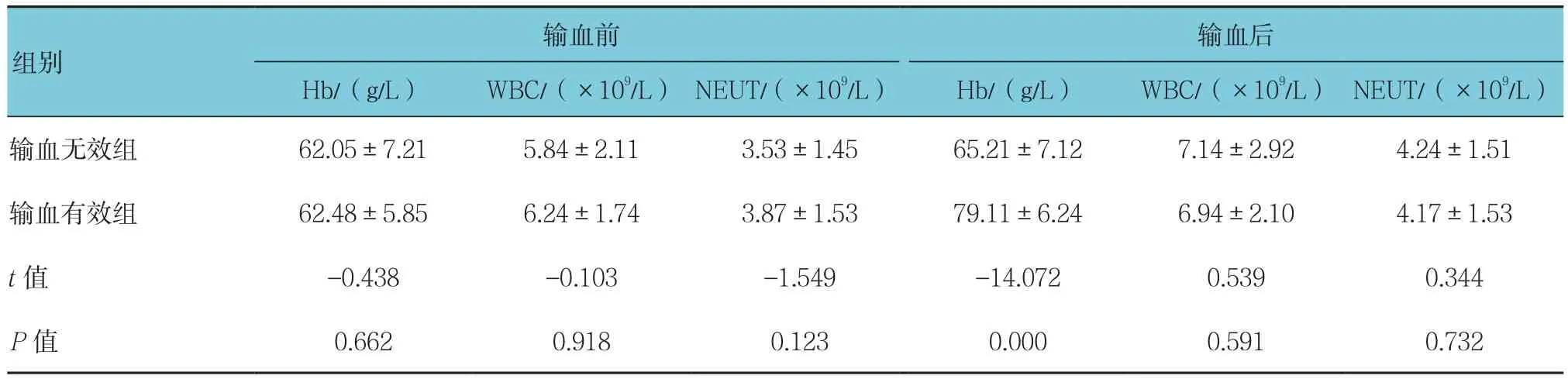
表3 消化内科两组患者输血前后血常规结果比较 (n =91,±s)
输血后Hb/(g/L) WBC/(×109/L) NEUT/(×109/L) Hb/(g/L) WBC/(×109/L) NEUT/(×109/L)输血无效组 62.05±7.21 5.84±2.11 3.53±1.45 65.21±7.12 7.14±2.92 4.24±1.51输血有效组 62.48±5.85 6.24±1.74 3.87±1.53 79.11±6.24 6.94±2.10 4.17±1.53 t值 -0.438 -0.103 -1.549 -14.072 0.539 0.344 P值 0.662 0.918 0.123 0.000 0.591 0.732输血前组别
表4 ICU两组患者输血前后血常规结果比较 (n =42,±s)
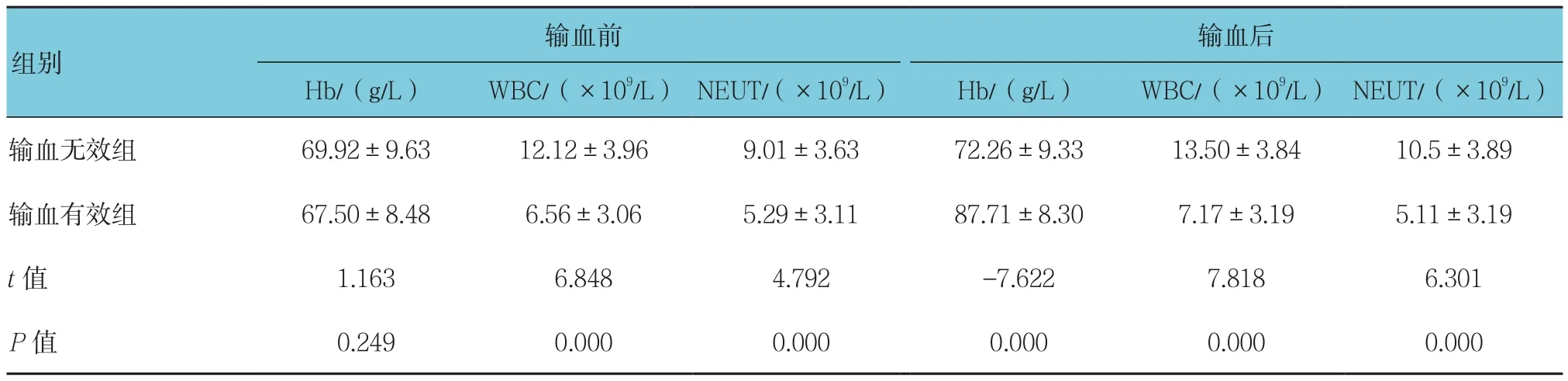
表4 ICU两组患者输血前后血常规结果比较 (n =42,±s)
输血后Hb/(g/L) WBC/(×109/L) NEUT/(×109/L) Hb/(g/L) WBC/(×109/L) NEUT/(×109/L)输血无效组 69.92±9.63 12.12±3.96 9.01±3.63 72.26±9.33 13.50±3.84 10.5±3.89输血有效组 67.50±8.48 6.56±3.06 5.29±3.11 87.71±8.30 7.17±3.19 5.11±3.19 t值 1.163 6.848 4.792 -7.622 7.818 6.301 P值 0.249 0.000 0.000 0.000 0.000 0.000输血前组别
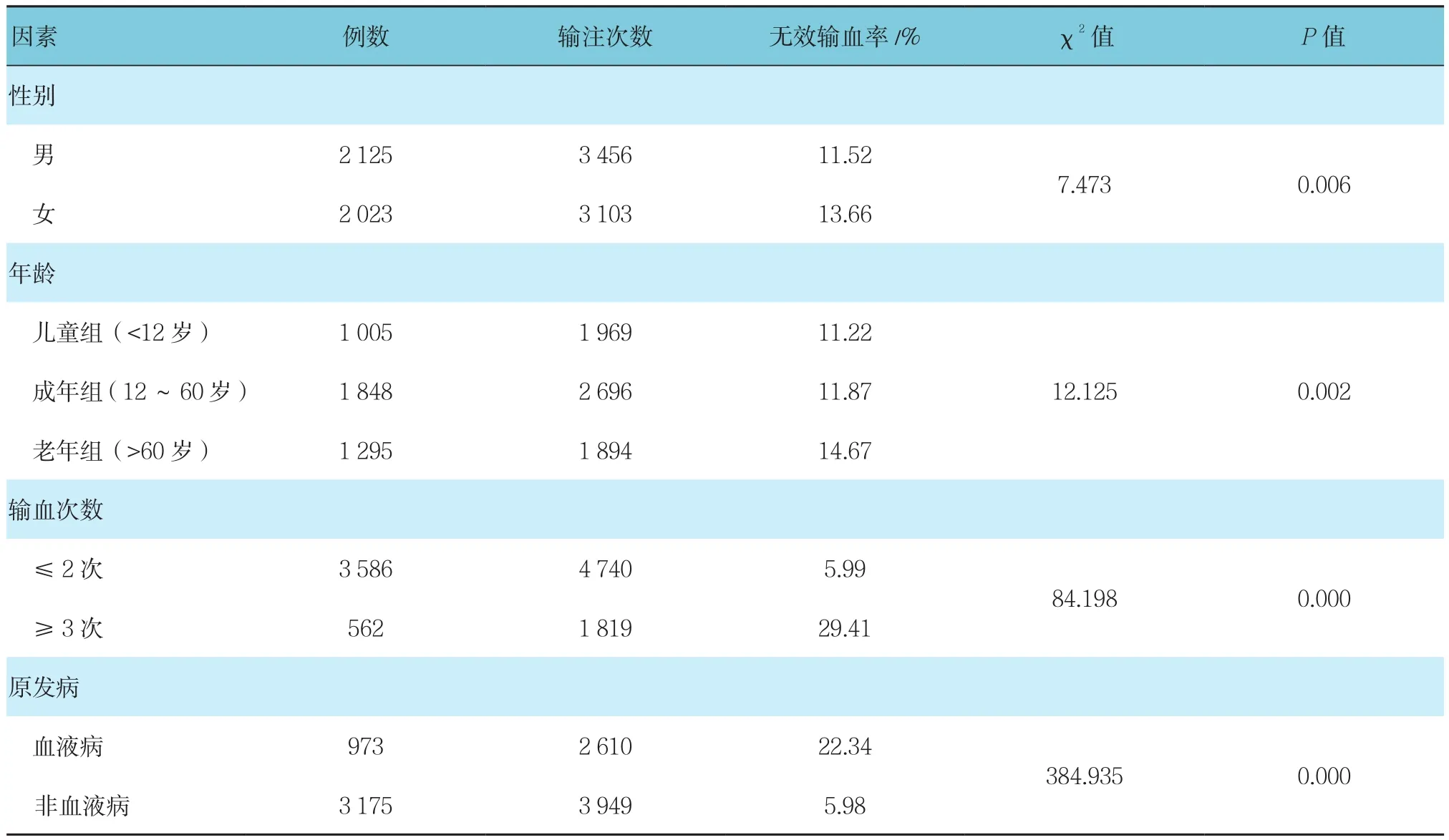
表5 各因素的无效输血率比较
3 讨论
红细胞输注疗效欠佳主要有3方面因素,即免疫因素、非免疫因素,以及因血液代谢引起的血液质量差异。免疫因素包括稀有血型的漏检、不规则抗体的漏检,以及自身抗体造成的抗体中和等。此外,红细胞膜含有众多免疫相关物质,如C3受体、淋巴细胞功能相关抗原-3、促衰变因子、单核细胞趋化蛋白、过氧化物歧化酶等,这些物质参与机体众多的免疫应答和免疫反应,导致红细胞输注不理想。非免疫因素包括感染发热、非溶血性出血反应、弥散性血管内凝血、骨髓移植、肝脾肿大、原位溶血、嗜血cell综合征、细菌污染等5]。因血液代谢引起的血液质量差异是指血液成分作为药物属性的剂量问题。
血液不等同于化学药物,不同的血液成分只有在存活状态下才具有生物学功能,不同生理状态下的血细胞功能可能存在差异。血液从供者体内采集出来后,本身就具有不同的天龄寿命,非生理条件下的储存时间长短与红细胞疗效密切相关[5]。
湘雅医院红细胞无效输血率为12.01%,低于以往报道[6],这与本院输血科对所有入院拟输血患者进行不规则抗体筛查有关,此举减少了由于不规则抗体引起的输血无效[7]。红细胞输注效果与患者的血液相关疾病、输血次数、年龄、性别关系密切。女性比男性更容易发生输血无效,其原因可能与女性妊娠有关。丁琪等[8]对红细胞输注效果的影响因素进行Logistic回归分析,研究表明女性妊娠次数越多,输注红细胞的有效率越低,无妊娠史女性输注红细胞的有效率为90.79%,>2次妊娠女性输注红细胞的有效率降至79.56%。本研究中本院妇产科无效输血率并不高,这与输血科对多次输血的孕产妇进行ABO、Rh、MN 3个血型系统的配血相合举措密切相关,配血匹配性高,免疫因素引起的红细胞输注无效减少。患者输血次数与红细胞输血有效情况存在较大关联,输血次数较多的患者,其无效输血率也越高,这可能与患者接受抗原刺激后免疫系统活化相关。红细胞表面血型抗原比较复杂,在反复输注红细胞后,因刺激患者体内的免疫系统,导致抗体产生,引起患者的迟发性溶血反应,造成红细胞输注无效[9]。有研究显示,受血者产生抗红细胞的自身抗体与其输血次数相关,输血次数≥6次者,其抗体产生率高达87.9%[10]。
本研究发现>60岁老年患者发生无效输血的比例较高,可能是老年人血管变细,呼吸和循环功能均较差,微循环易堵塞,氧代量和ATP供给不足,导致红细胞脆性增大,寿命缩短等原因造成红细胞输注效果不理想。刘科益等[11]研究表明,无效输注主要发生在慢性病患者身上,达16.5%。由于慢性病患者以老年人居多,老年人合成代谢下降,分解代谢增高,且部分患有肝硬化、肾功能不全或者多器官衰竭,这些均可导致输注红细胞治疗效果不理想。
本研究还提示,感染可能是造成输血无效的原因之一,本院ICU输血无效患者输血前血常规显示,WBC和NEUT高于正常值,且输血后WBC和NEUT上升;而ICU输血有效组患者血常规显示,WBC和NEUT处于正常范围,输血后变化不大。ICU患者大都病情严重,有多器官损害伴感染。对有感染的患者,建议先尽量控制感染,保证输血效果。
笔者按患者的原发病是否为血液病,分为两组进行调查研究。纳入研究的血液病包括各类贫血、白血病、骨髓增生异常综合征、骨髓纤维化、浆细胞病。调查发现,原发病为血液病的患者有973例,输注次数为2 610次,非血液病的患者有3 175例,输注次数为3 949次。血液病患者的无效输注次数为583次(22.34%),而非血液病患者的无效输注次数为236次(5.98%),由此可知,血液病患者人均输注频次远高于非血液病患者。血液病患者大多病程迁延,需用血液维持正常生理活动或生命,因此长期反复输血者不在少数,这些反复输血的患者体内易产生不规则血型同种抗体,从而加剧无效输血的产生[12]。
另有文献报道,恶性肿瘤患者出现无效输血的可能性更大,推断其可能与患者的吞噬功能、网状内皮系统活化相关,且恶性肿瘤患者通常表现为慢性消耗状态,这种情况也会对红细胞输注效果造成很大影响[13]。由于本实验采用LIS系统收集数据,有一定局限性,缺少恶性肿瘤和输血后不良反应与无效输血的相关性分析。
为更好地提高输血有效率,笔者建议从以下几个方面采取积极措施:①对于有多次或有大量输血史,以及有多次妊娠、流产史患者,应常规进行抗红细胞不规则抗体筛查,并且进行ABO、Rh、MN 3个血型系统的匹配性配血;②针对老年人无效输血率较高的现象,应先积极治疗原发病,控制感染,尽量少输血,并尽可能给予新鲜的红细胞同时补充ATP制剂;③临床医生应当给患者制定独立、安全、有效的个体化输血策略。临床医生可以采用FMEA软件评估输血效果及预警[14],该软件使用方便,能及时发现不合理的用血,避免输血反应及不必要的血液浪费。患者输完血后要及时复查血常规,一旦发现红细胞输注无效,要分析原因,及时申请输血科医生会诊。最后,医护人员从血库取完血后,应及时给患者输血,不可在室温下放太久,以免温度过高或过低造成输血无效。

