硫酸镁联合无创通气对肺源性心脏病合并右心力衰竭患者B型钠尿肽及炎性因子的影响
曹 勇
慢性肺源性心脏病的治疗原则与慢性左心力衰竭截然不同,针对出现胸闷、咳嗽及呼吸困难患者,首先需明确呼吸困难的病因[1]。肺源性心脏病合并心力衰竭时机体醛固酮水平显著增加,进而保钠排钾,同时可促进体内镁离子排出[2]。在循环超负荷情况下,心室分泌 B型钠尿肽(BNP)显著增多,其是目前诊断心力衰竭的重要指标之一。以往研究已证实,超过 70%的肺源性心脏病合并心力衰竭患者体内炎性因子明显增加,尤其是C反应蛋白(CRP)、肿瘤坏死因子-α(TNF-α)及白细胞介素-6(IL-6)等[3]。针对以上改变特征,本研究就硫酸镁联合无创通气对肺源性心脏病合并右心力衰竭患者BNP及炎性因子的影响进行分析,现报道如下。
1 资料与方法
1.1 一般资料选取2016年1月至2017年12月辽宁省大连市中心医院急诊重症监护病房(EICU)收治的80例慢性肺源性心脏病合并右心力衰竭患者作为研究对象,均经临床表现、生化检查、心电图及影像学检查确诊,符合 2015年中华医学会心血管分会关于慢性肺源性心脏病、右心力衰竭的诊断标准[4],所以患者均签署了知情同意书,排除急性起病者、合并凝血功能障碍者、合并其他部位功能障碍者、合并精神疾病者、合并肝肾功能不全者、合并恶性肿瘤者。本研究已经辽宁省大连市中心医院伦理委员会审核批准。按照随机数字表法将患者分为观察组与对照组,各40例。观察组中男29例,女11例,年龄55~80岁,平均(69.8±5.3)岁,慢性肺源性心脏病病程5~20年,平均(8.3±0.3)年;合并右心力衰竭时间3 d至1个月,平均(5.2±0.3)d;对照组中男30例,女10例,年龄56~80岁,平均(69.9±5.4)岁,慢性肺源性心脏病病程5~20年,平均(8.2±0.4)年;合并右心力衰竭时间3 d至1个月,平均(5.0±0.5)d。两组患者性别、年龄、病程比较,差异无统计学意义(P>0.05),具有可比性。
1.2 治疗方法所有患者均给予卧床休息,营养支持,维持酸碱平衡,使用抗菌药物预防和治疗感染,适当选用利尿、强心或扩张血管类药物,控制心律失常等对症支持治疗。同时,对照组患者使用无创呼吸机治疗,选择 S/T模式,吸气压力(IPAP)设置为8~10 cm H2O(1 cm H2O=0.098 kPa),根据患者耐受性,每间隔5分钟将IPAP上调1 cmH2O,其上限为20 cm H2O,EPAP控制在4~6 cm H2O,呼吸频率为每分钟12~16次,氧流量控制在每分钟3~5 L,每天至少使用12 h;观察组患者在对照组使用无创呼吸机基础上,给予硫酸镁,25 mg/(kg·d),最大剂量控制在每天2 g以内,通过5%葡萄糖溶液稀释成1.5%浓度进行静脉滴注,1次/d。两组患者均连续治疗1周。
1.3 观察指标治疗1周后,比较两组患者治疗前后血浆BNP、炎性因子水平,统计其24 h尿量及低钾、低镁血症发生情况。炎性因子主要包括CRP、TNF-α及IL-6,各指标正常值范围分别为CRP≤10 mg/L;TNF-α:5~100 ng/L;IL-6:0.37~0.46 ng/L。
1.4 统计学分析应用SPSS 21.0统计软件进行数据分析,计量资料通过±s表达,组间均数检测通过t检验,组间率的检测通过χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 治疗过程中BNP变化情况比较治疗前两组患者BNP水平比较,差异无统计学意义(P>0.05);治疗后,观察组患者BNP水平明显低于对照组,差异有统计学意义(P<0.05)。见表1。
表1 两组患者治疗过程中BNP变化情况比较(pg/ml,±s)
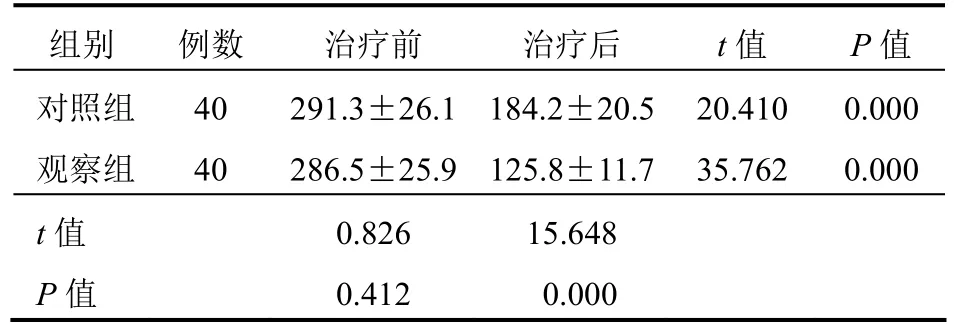
表1 两组患者治疗过程中BNP变化情况比较(pg/ml,±s)
组别 例数 治疗前 治疗后 t值 P值对照组 40 291.3±26.1 184.2±20.5 20.410 0.000观察组 40 286.5±25.9 125.8±11.7 35.762 0.000 t值 0.826 15.648 P值 0.412 0.000
2.2 治疗后24 h尿量及低钾、低镁血症发生率比较治疗后,观察组患者24 h尿量多于对照组,且低钾、低镁血症发生率均显著低于对照组,差异均有统计学意义(均P<0.05)。见表2。

表2 两组患者治疗后24 h尿量及低钾、低镁血症发生率比较
2.3 治疗后CRP、TNF-α及IL-6水平比较治疗后,观察组患者CRP、TNF-α及IL-6水平均显著低于对照组,差异均有统计学意义(均P<0.05)。见表3。
表3 治疗后两组患者CRP、TNF-α及IL-6水平比较(±s)

表3 治疗后两组患者CRP、TNF-α及IL-6水平比较(±s)
组别 例数 CRP(mg/L) TNF-α(mg/L) IL-6(pg/ml)对照组 40 18.9±2.8 198.8±15.9 8.7±1.1观察组 40 11.2±1.5 120.0±10.1 4.8±0.5 t值 15.331 26.458 20.414 P值 0.000 0.000 0.000
3 讨论
心力衰竭临床上多指因各种病因所致心脏收缩和(或)舒张能力降低并出现功能障碍,导致心脏排血量绝对和(或)相对减少,无法满足机体血液灌注需求的病理生理改变。无论左心力衰竭还是右心力衰竭,急性心力衰竭还是慢性心力衰竭,患者均可能合并低镁血症。以往临床多采用口服硫酸镁的方式进行治疗,其具有一定导泻及利胆作用,静脉注射则具有抗惊厥与降低血压的作用,已广泛用于辅助排除肠内毒物、梗阻性黄疽、慢性胆囊炎的治疗中,并且用于先兆子痫与子痫的干预。肺源性心脏病多因肺部感染引起肺循环阻力增高,进而表现为右心室后负荷增加,右心室壁肥厚及心室扩张,导致右心功能衰竭,体循环淤血[5]。使用硫酸镁联合无创呼吸机治疗,可改善机体缺血缺氧状况,扩张肺血管,减轻右心室后负荷,避免肺动脉高压及右心室肥厚、扩大出现,提高临床治疗效果[6]。
无论何种心力衰竭,发病后患者体内的BNP水平均明显升高,且与疾病严重程度及患者预后有一定相关性。本研究结果显示,治疗后观察组患者血浆BNP水平显著低于对照组,其可能原因是无创机械通气可改善机体氧供,减少因缺氧引起的右心室BNP及其mRNA水平升高,联合使用硫酸镁能降低肺循环阻力,提高肺脏清除BNP能力;硫酸镁还能扩张支气管平滑肌,解除支气管痉挛,进而改善肺通气功能,更利于二氧化碳交换代谢[7]。同时,硫酸镁还能维持心肌细胞内线粒体结构完整性,促进三羧酸循环的氧化磷酸化过程进行,改善心肌能量供应,增加心排血量和心肌收缩力。右心室功能得到改善,其合成与分泌BNP水平显著降低[8]。本研究还显示,治疗后观察组患者24 h尿量显著多于对照组,可能与硫酸镁扩张毛细血管及小动脉有关,肾脏入球小动脉血管扩张后具有一定利尿效应[9]。对于电解质稳定性方面,观察组患者发生低钾、低镁血症的比例显著低于对照组,可能与静脉滴注硫酸镁补充镁离子有关,在提升镁离子水平的同时,可减少机体钾离子的丢失[10]。
肺源性心脏病合并心力衰竭时,体内多种细胞因子及炎性介质大量释放,可导致气道炎性反应加剧,气道反应性增高,进而导致支气管痉挛,加重缺血缺氧状况[11]。其中,CRP是机体发生炎性反应时最常见的一种炎性反应蛋白。当肺源性心脏病合并心力衰竭时,机体处于缺血缺氧状态,可促进肝脏合成与分泌 CRP,而且心肌细胞随着机体炎性反应的加剧而出现凋亡甚至坏死,可导致血清CRP水平进一步升高[12]。心力衰竭发生时,肝肾同时处于缺血缺氧状态,尤其是肝脏,其将合成大量TNF-α、IL-6等细胞因子,继而导致CRP水平升高。使用硫酸镁治疗可改善支气管痉挛,提高细胞内环磷酸腺苷浓度,促进组织内能量代谢和改善细胞膜通透性,从而阻止过敏介质释放,减轻机体炎性反应[13]。本研究结果显示,治疗后观察组患者的 CRP、TNF-α及IL-6水平均低于对照组。可能是因为硫酸镁可显著增加心肌镁离子供应,确保心肌细胞中粒体功能以及电传导功能稳定,减轻心肌因缺血缺氧导致的炎性反应,从而降低机体CRP、IL-6、TNF-a等炎性介质水平。联合无创呼吸机治疗可进一步减少因缺氧导致的肺内组胺释放,减轻机体炎性反应[14]。本研究入组病例有限,且针对应用硫酸镁后可能出现的并发症并未提及,故临床应用硫酸镁的经验尚属进一步证实。
综上所述,硫酸镁联合无创通气治疗肺源性心脏病合并右心力衰竭,能显著降低患者机体BNP水平,改善机体炎性状态,减少电解质紊乱发生率。

