英国药品消费格局变化
公立医院药品支出在英格兰NHS药品支出中占比攀升到47.6%。
英国国家医疗服务体系(NHS)的药品支出结构正在发生变化。
2016/17财年,英格兰国家医疗服务体系(NHS)公立医院药品花费已经达到83亿英镑,占到整个英格兰NHS药品支出的47.6%。这一数据来自英国医疗行业智库国王基金会2018年4月底发布的报告《国家医疗服务体系持续增长的药品支出》。
药品消费格局生变
英国转诊体系比较成熟,患者初诊在全科诊所(GP),诊所按照惯例不能销售药品。初诊患者看完病,主要到药店购买药品,药品直接成本全由NHS承担。同时,按照英国法律规定,一部分患者需要为此支付一笔固定的处方费(prescription charge)。
另外,患者的住院用药在英国往往与住院服务捆绑起来,实行打包付费。
在英国严格的医药分业背景下,大量专利药和高价药都已由NHS支付;药品消费需求较大的老年人和其他弱势群体不承担处方费;药品消费以药店为主,医院端占比偏低。
过去相当长的一段时期,英国都是这样的消费格局,也是中国国内医药分开改革讨论中经常被提及的改革参考对象之一。
不过,这一持续多年的格局如今正在发生微妙的变化。
据英国国会图书馆2018年4月发布的报告,2016/17年度英国卫生部预算1210亿英镑,其中1070亿英镑拨付给英格兰NHS及周边机构。这笔经费大约765亿英镑拨付给地方局和医疗服务委托组织(CCGs)购买服务。剩余的305亿英镑则在全国层面委托购买特别服务,支付特殊专家服务(15亿英镑,主要是特殊大病服务)、军事医疗和罪犯医疗服务等。
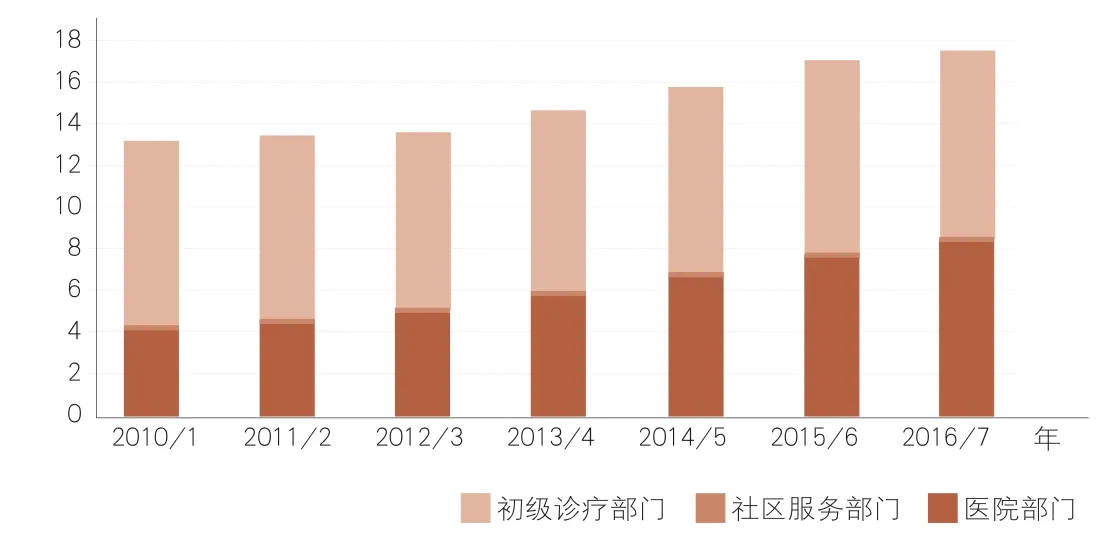
2011财年到2017财年英国主要服务部门药品支出(单位:十亿英镑)
NHS千亿预算除了支付服务费用,药品器械采购花费也是重要的一块。按照国王基金会4月发布的前述报告,2016/17财年英格兰NHS药品支出再次创下新高,达到174亿英镑。按照国内关注的药占比概念来计算,2016/17年度英格兰NHS药占比为16.2%。
而且,国王基金会报告还提到一个不容忽视的事实,英格兰NHS药品支出增长抢跑整个NHS财务预算的增长。
英格兰NHS的药品费用支出,从2010/11年度的130亿英镑增加到2016/17年度水平,年均增长率5%。同期,英格兰NHS财务预算从2010/11年度1004亿英镑攀升到上一财年规模,年均增长率仅为1.5%。
在药品支出攀升的背后,英格兰NHS支付的门诊处方总量也在不断攀升。英格兰地区初诊服务的处方总量,过去十年内增长达到50%,在2016/17年度蹿升到11亿单。
国王基金会前述指出,英国人口数量同期增加了8.4%;同时人均处方量也上涨了35.4%,从14.8单增长到了20.0单。
不过,英国药品消费市场最大的变化,则是药店和医院的消费格局变化。NHS药品支出上涨,主要来自于医院药品支出增长的拉抬。
国王基金会前述报告提到,2010/11财年到2016/17财年,英格兰NHS医院药品支出翻倍,从42亿英镑攀升到83亿英镑,以年均12%的速度快速扩张。
同期,初诊部门药品支出仅以0.6%的增速扩张,从86亿英镑小幅增长到90亿英镑。
经过这一轮扩张,医院药品支出在英格兰NHS药品费用中占比从32.1%增加到47.6%。
不过,由于公立医院用药与服务实行打包付费,医院药品用量、价格和药物组合并没有像初诊服务一样公开,观察者无法更多了解医院药品支出上涨的原因。
国王基金会报告指出,医院接诊患者的数量增加可能导致药品用量增加,推高药品支出;医院服务中引入的昂贵新疗法也可能推动了费用上涨,但是都缺乏足够的证据。
NHS多方控制药费
为了控制药品支出的增长,2017年3月,英国政府通过监管机构NICE引入一项新政——预算影响评估(budget impact test)。这项政策的关键是,如果新药上市前三年内任意一年的销售超过2000万英镑,自动触发NHS与企业的商业谈判。
NHS希望通过这样的政策来迫使企业压低价格。如果双方无法达成降价目标,NHS可能会要求NICE推迟药品引入。2015年,在NICE认定丙肝新药具有较高的成本效益之后,NHS还是决定延迟支付,因为一旦引入就会立即增加5亿英镑支出。
国王基金会研究专家尼古拉斯·蒂明斯(Nicholas Timmins)2017年曾给出一个数字,根据过去情况来看,大约有20%的新疗法在上市前三年中任意一年的支出会超过2000万英镑。
这一项政策引起的争议也很大。不过,英国政府一直都在通过商业谈判项目来诱导企业降低专利药品价格,或者要求企业适当返还部分商业利润给NHS。
比如,英国1950年代启动并持续至今的PPRS项目,就针对国际间平行贸易以外的专利药进行商业谈判来干预其价格,控制其营销投入和利润水平;超过利润部分要适当返还给NHS。
前述报告提到,仅2017年,英国卫生部门就从PPRS项目谈判企业获得3.86亿英镑利润返还。
同时,英国通过赋权监管机构NICE,由其对上市药品进行成本效用评估,进而对药品临床使用、NHS支付提出政策建议。当然,这些药品主要是高价药品、患者生命终末期药品、罕见病药品等。
另外,英国还通过强化临床合理用药管理来控制药品支出,抑制药品滥用,控制运输储存中的浪费。
除此之外,早在上世纪80年代,英国卫生部门和NHS就开始逐步淘汰低价值药品。而且,NHS通过类似负面清单方式列出初级诊疗(primary care)不得开具的药品,以及那些需要严格要求药品适应证管理的药品。
他们还通过强化药品分类管理,把处方药调整为非处方药,从而控制药品支出。英国下议院议员乔·治弗里曼(George Freeman)2016年4月在接受民众提问时曾指出,1991年至2016年间有95种药品的分类被调整。
而且,英国政府还通过鼓励使用仿制药来控制成本。全科医生和药师是初诊服务中药品使用的“守门人”,早在接受医学教育阶段就被鼓励多使用仿制药。而且,初诊医生和药师使用仿制药,会得到一定程度的激励。
实际上,全科医生和药店药师在药品使用管控效果也较为明显,初诊服务每单处方的平均花费反而逆势下降。国王基金会的报告特别指出,过去10年间每单处方的平均花费从10.90英镑下降到8.34英镑(不包括处方费)。
不过,跟美国一样,英国近年来也遭遇到仿制药的短缺。而且,在药品费用持续增长的情况下,NHS的预算紧张,势必加剧药品支付的紧张。因此,除了继续坚持已有的药品费用控制手段,国王基金会报告还提出,希望能够扩大公立医院药品使用数据的公开范围,尤其是医院药品处方量、不同专科药品支出数据,让观察者仔细分析并寻找出相应的控费对策。

