皮质下缺血性脑血管病患者睡眠质量及其与认知功能、抑郁的相关性研究
王嵘峰,赵昊,郭茜,夏明武,徐文安
皮质下缺血性脑血管病(subcortical ischemic vascular diseases,SIVD)是由脑小血管病变导致的以皮质下腔隙性梗死(lacunar infarction,LI)和白质病变(white matter lesion,WML)为主要损伤类型的一组疾病,可表现为多种形式的认知功能损伤﹑神经心理及情绪改变﹑步态异常﹑排尿障碍等[1]。睡眠是保证人体生长﹑发育及维持正常功能的生理需求之一,机体大部分器官在睡眠期间维持较低能量代谢,以帮助神经系统﹑免疫系统﹑骨骼及肌肉等恢复正常;此外,充足的睡眠对情绪维持﹑记忆及认知形成具有重要作用[2]。据调查,约40%的老年人存在睡眠障碍,且睡眠障碍发生率随年龄增长而增加。除生理性衰老外,睡眠障碍还与痴呆或神经系统病变有关。既往研究结果显示,与健康老年人相比,合并认知障碍的老年人常存在不同类型的睡眠障碍,如日间过度嗜睡﹑夜间频繁觉醒﹑睡眠-觉醒周期紊乱﹑异态睡眠等[3]。但由颅内血管狭窄﹑心源性栓子﹑出血等原因引起的血管性认知障碍(vascular cognitive impairment,VCI)的病理基础存在不均质性,故目前痴呆与睡眠的相关性研究主要集中在阿尔茨海默病(alzheimer disease,AD)和路易氏体痴呆(dementia with lewy bodies,DLB)[4]。SIVD是导致VCI的重要原因,近年来随着影像学技术发展,SIVD因其特征性的皮质下WML和LI表现而归为同质性较高的脑小血管病亚类[5]。本研究旨在分析SIVD患者睡眠质量及其与认知功能﹑抑郁的相关性,现报道如下。
1 资料与方法
1.1 一般资料 选取2016年9月—2017年12月合肥市第二人民医院神经内科收治的SIVD患者62例作为病例组,年龄>50岁,均符合《中国脑小血管病诊治共识》[5]中的SIVD诊断标准,且颅脑磁共振成像(MRI)检查显示分布于皮质下的可能血管起源的腔隙和白质呈现高信号。根据颅脑MRI检查结果将SIVD患者分为WML组20例和LI组42例。另选取同期年龄>50岁的健康体检者43例作为对照组。排除标准:(1)感染﹑白质脱髓鞘﹑免疫及代谢等非血管因素导致的WML;(2)心源性梗死﹑大动脉梗死;(3)合并AD﹑帕金森病﹑正常颅压脑积水者;(4)合并严重睡眠呼吸障碍者,如阻塞性睡眠呼吸暂停低通气综合征等。所有受试者对本研究知情同意并签署知情同意书。
1.2 观察指标 比较对照组与病例组受试者一般资料﹑匹兹堡睡眠质量指数量表(Pittsburgh Sleep Quality Index,PSQI) 评 分﹑Epworth嗜 睡 量 表(Epworth Sleepiness Scale,ESS)评分﹑蒙特利尔认知评估量表(Montreal Cognitive Assessment,MoCA)评分和 Beck抑郁量表(Beck Depression Inventory,BDI)评分,比较WML组与LI组患者PSQI评分和ESS评分。
1.2.1 一般资料收集 收集所有受试者一般资料,包括性别﹑年龄﹑受教育年限﹑高血压发生情况及糖尿病发生情况。
1.2.2 PSQI 采用PSQI评估所有受试者睡眠质量,该量表由18个条目组成,要求受试者根据自己近30 d内睡眠情况进行填写,评分越高提示睡眠质量越差[6]。
1.2.3 ESS 采用ESS评估所有受试者嗜睡程度,该量表由8个条目组成,总分0~24分,评分越高提示嗜睡程度越重[7]。
1.2.4 MoCA 采用MoCA评估所有受试者认知功能,包括视空间与执行功能﹑命名﹑注意﹑语言﹑抽象﹑延迟回忆及定向7个维度,评分越高提示认知功能越好。但需要注意,对受教育年限<12年的受试者,应在MoCA评分基础上增加1分以校正教育程度偏倚。
1.2.5 BDI 采用BDI评估所有受试者抑郁程度,该量表由21个条目组成,评分越高提示抑郁程度越重[8]。
1.3 统计学方法 采用SPSS 19.0统计学软件进行数据处理,符合正态分布的计量资料以()表示,采用两独立样本t检验;计数资料分析采用χ2检验;相关性分析采用Pearson相关分析。以P<0.05为差异有统计学意义。
2 结果
2.1 对照组与病例组受试者一般资料比较 对照组与病例组受试者性别﹑年龄及糖尿病发生率比较,差异无统计学意义(P>0.05);病例组患者受教育年限短于对照组,高血压发生率高于对照组,差异有统计学意义(P<0.05,见表1)。

表1 对照组与病例组受试者一般资料比较Table 1 Comparison of general information between control group and case group
2.2 对照组与病例组受试者PSQI评分和ESS评分比较对照组与病例组受试者睡眠潜伏期﹑睡眠持续性﹑睡眠效率﹑睡眠紊乱及使用睡眠药物评分比较,差异无统计学意义(P>0.05);病例组患者PSQI总分﹑主观睡眠质量评分﹑日间功能紊乱评分及ESS评分高于对照组,差异有统计学意义(P<0.05,见表2)。
2.3 对照组与病例组受试者MoCA评分和BDI评分比较 对照组与病例组受试者命名﹑注意﹑语言﹑抽象﹑定向评分比较,差异无统计学意义(P>0.05);病例组患者MoCA总分及视空间与执行功能﹑延迟回忆评分低于对照组,BDI评分高于对照组,差异有统计学意义(P<0.05,见表3)。
2.4 WML组与LI组患者PSQI评分和ESS评分比较WML组与LI组患者PSQI总分及睡眠潜伏期﹑睡眠持续性﹑睡眠效率﹑睡眠紊乱﹑使用睡眠药物评分比较,差异无统计学意义(P>0.05);WML组患者主观睡眠质量﹑日间功能紊乱﹑ESS评分高于LI组,差异有统计学意义(P<0.05,见表4)。
表2 对照组与病例组受试者PSQI评分和ESS评分比较(,分)Table 2 Comparison of PSQI score and ESS score between control group and case group

表2 对照组与病例组受试者PSQI评分和ESS评分比较(,分)Table 2 Comparison of PSQI score and ESS score between control group and case group
注:PSQI=匹兹堡睡眠质量指数量表,ESS=Epworth嗜睡量表
组别 例数ESS评分总分 主观睡眠质量 睡眠潜伏期 睡眠持续性 睡眠效率 睡眠紊乱 使用睡眠药物 日间功能紊乱PSQI评分对照组 43 6.32±2.78 1.12±0.59 1.56±0.91 1.02±0.80 0.90±0.87 1.21±0.41 0.83±0.12 0.51±0.55 3.85±2.23病例组 62 8.76±4.12 1.66±0.81 1.82±1.03 1.42±1.02 1.42±1.00 1.37±0.55 0.87±0.43 1.08±0.73 6.20±2.77 t值 3.29 3.59 1.49 1.81 2.69 1.96 0.76 4.29 4.49 P 值 <0.01 <0.01 0.14 0.07 0.09 0.05 0.32 <0.01 <0.01
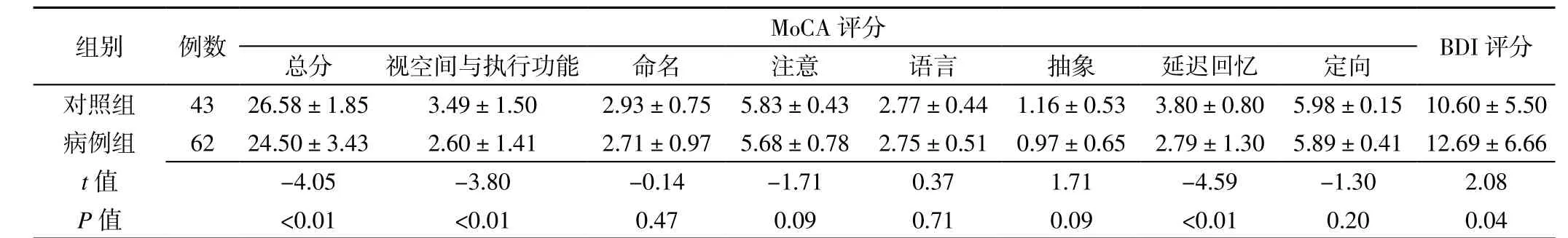
±s,分)Table 3 Comparison of MoCA score and BDI score between control group and case group表3 对照组与病例组受试者MoCA评分和BDI评分比较(x
表4 WML组与LI组患者PSQI评分和ESS评分比较(,分)Table 4 Comparison of PSQI score and ESS score between WML group and LI group

表4 WML组与LI组患者PSQI评分和ESS评分比较(,分)Table 4 Comparison of PSQI score and ESS score between WML group and LI group
注:WML=白质病变,LI=腔隙性梗死
ESS评分总分 主观睡眠质量 睡眠潜伏期 睡眠持续性 睡眠效率 睡眠紊乱 使用睡眠药物 日间功能紊乱WML 组 20 10.15±4.63 1.95±0.76 1.80±1.11 1.55±1.15 1.65±1.04 1.46±0.61 0.91±0.10 1.75±0.64 8.25±2.71 LI组 42 8.09±3.73 1.52±0.80 1.83±1.01 1.36±0.96 1.31±0.97 1.33±0.53 0.85±0.13 0.76±0.53 5.21±2.36 t值 -1.87 -1.03 0.12 -0.69 -1.26 -0.78 -0.08 -6.40 -4.66 P 值 0.07 0.04 0.91 0.49 0.21 0.44 0.34 <0.01 <0.01组别 例数PSQI评分
2.5 相关性分析 Pearson相关分析结果显示,主观睡眠质量评分与SIVD患者视空间与执行功能评分呈负相关,与BDI评分呈正相关(P<0.05);日间功能紊乱评分与SIVD患者MoCA总分﹑视空间与执行功能评分﹑延迟回忆评分呈负相关,与BDI评分呈正相关(P<0.05);ESS评分与SIVD患者延迟回忆评分呈负相关,与BDI评分呈正相关(P<0.05,见表5)。

表5 睡眠质量指标与SIVD患者认知功能﹑抑郁程度指标的相关性分析Table 5 Analysis on correlations of sleep status indicators with index of cognitive function and depression severity in patients with SIVD
3 讨论
SIVD是引发VCI的重要原因之一,其导致的认知功能损伤是均质性较高且常见的VCI亚型,近年来已受到临床关注[9]。既往研究表明,额叶-皮质下传导环路完整性缺失是SIVD的主要病理生理基础[10]。额叶-皮质下传导环路自额叶皮质投射至皮质下灰质核团(包括尾状核﹑苍白球﹑丘脑背内侧或前外侧核)并再次返回额叶,投射纤维涉及区域是LI和WML的高发部位;而位于颞叶内侧﹑海马体和侧脑室下角顶端的杏仁核与额叶存在大量投射环路,杏仁核在人类情绪维持中发挥着重要作用,同时还参与下丘脑调节垂体激素分泌及调控神经内分泌系统功能[11]。而下丘脑在睡眠-觉醒的调控及昼夜节律的维持中发挥着重要作用[12]。贾丛康等[13]研究结果显示,存在轻度认知障碍的老年人常伴有睡眠持续时间较短﹑睡眠效率下降且白天嗜睡等现象。本研究结果显示,病例组患者PSQI总分﹑主观睡眠质量评分﹑日间功能紊乱评分及ESS评分高于对照组,提示SIVD患者睡眠质量较差,主要表现为主观睡眠质量差﹑睡眠节律紊乱(如日间功能紊乱和嗜睡),究其原因可能与WML及LI破坏了额叶-基底核﹑额叶-基底前脑环路的完整性有关;进一步进行亚组分析显示,WML组患者主观睡眠质量﹑日间功能紊乱﹑ESS评分高于LI组,提示与LI患者相比,WML患者主观睡眠质量下降﹑日间功能紊乱及嗜睡程度更严重,究其原因可能与LI病灶相对局限,各梗死灶间相对弥散,病灶间可能涉及睡眠调节区域较WML更为完整有关[14]。但随着LI病情进展,其病灶交织融合后也可表现为类WML改变,其睡眠质量变化有待进一步观察。
SEIDEL等[15]研究结果显示,抑郁是轻度认知功能损伤患者睡眠障碍的重要预测指标。本研究结果显示,主观睡眠质量评分与SIVD患者视空间与执行功能评分呈负相关,与BDI评分呈正相关;日间功能紊乱评分与SIVD患者MoCA总分﹑视空间与执行功能评分﹑延迟回忆评分呈负相关,与BDI评分呈正相关;ESS评分与SIVD患者延迟回忆评分呈负相关,与BDI评分呈正相关,提示SIVD患者主观睡眠质量下降﹑日间功能紊乱及嗜睡与认知功能下降和抑郁有关。
综上所述,SIVD患者睡眠质量较差,主要表现为主观睡眠质量下降﹑日间功能紊乱及嗜睡,其中WML患者较LI患者更为严重,且主观睡眠质量下降﹑日间功能紊乱及嗜睡与认知功能下降和抑郁有一定关系。但本研究为病例对照研究,尚不能明确主观睡眠质量下降﹑日间功能紊乱及嗜睡与认知功能下降和抑郁之间的因果关系,不能排除互相影响的可能。
作者贡献:王嵘峰﹑徐文安进行文章的构思与设计,研究的实施与可行性分析,结果分析与解释;王嵘峰﹑赵昊﹑郭茜进行数据收集﹑整理﹑分析;王嵘峰负责撰写论文;夏明武﹑徐文安负责文章的质量控制及审校;徐文安对文章整体负责,监督管理。
本文无利益冲突。

