不同中医证型高血压患者血压变异性及影响因素分析
刘志军 金华 韩艳萍 卢玉俊 苏莉莉 郑龙飞 刘双芳 曹强
摘要:目的 調查高血压患者中医证型的分布情况,分析其血压变异性(BPV)参数特征及其影响因素的相关性。方法 纳入高血压患者515例,进行辨证分型,记录患者的人口学资料、实验室指标、危险因素及临床症状,并分析其相关性。采用24 h动态血压记录BPV参数,比较不同中医证型高血压患者BPV参数差异,包括24 h平均收缩压(24 h MSBP)、24 h平均舒张压(24 h MDBP)、24 h平均收缩压变异系数(24 h MSCV)、24 h平均舒张压变异系数(24 h MDCV)、日间(6:00-22:00)平均收缩压(DMSBP)、日间平均舒张压(DMDBP)、日间平均收缩压变异系数(DMSCV)、日间平均舒张压变异系数(DMDCV)、夜间(22:00-次日6:00)平均收缩压(NMSBP)、夜间平均舒张压(NMDBP)、夜间平均收缩压变异系数(NMSCV)、夜间平均舒张压变异系数(NMDCV)、夜间血压下降率。结果 阴虚阳亢证、痰瘀互结证、肝火亢盛证、肾气亏虚证、痰湿壅盛证分别为160、136、83、69、67例。不同证型间年龄、性别差异有统计学意义(P<0.05);与阴虚阳亢证比较,痰瘀互结证、肝火亢盛证、肾气亏虚证、痰湿壅盛证24 h MSBP、24 h MDBP、DMSBP、DMDBP、NMSBP、NMDBP及24 h MSCV、24 h MDCV、DMSCV、DMDCV、NMSCV、NMDCV差异有统计学意义(P<0.05)。性别(女性)、睡眠时间<6 h、摄入钠盐量、情绪激动、文化程度与阴虚阳亢证呈正相关;性别(女性)、年龄、摄入钠盐量、文化程度与痰瘀互结证呈正相关;年龄、摄入钠盐量、高血压家族史、文化程度与痰湿壅盛证呈正相关。结论 高血压阴虚阳亢证患者血压及BPV参数最高,高血压痰湿壅盛证患者血压及BPV参数最低;阴虚阳亢证、痰瘀互结证、痰湿壅盛证与引发高血压患者心脑血管事件的影响因素关系较为密切。
关键词:高血压;中医证型;血压变异性;影响因素
DOI:10.3969/j.issn.1005-5304.2018.04.008
中图分类号:R259.441 文献标识码:A 文章编号:1005-5304(2018)04-0035-05
Abstract: Objective To investigate the TCM syndrome type distribution of hypertensive patients; To analyze the correlation of blood pressure variability (BPV) parameters and its influence factors. Methods The data of 515 hypertensive patients including demographic information, laboratory test parameters, risk factors and clinical symptoms were collected for correlation analysis and the patients were divided to different TCM syndromes. BPV parameters of 515 hypertensive patients were acquired by 24 h ambulatory blood pressure, then our study analyzed and compared the differents of 24 h MSBP, 24 h MDBP, 24 h MSCV, 24 h MDCV, DMSBP, DMDBP, DMSCV, DMDCV, NMSBP, NMDBP, NMSCV, NMDCV between different TCM syndromes. Results There were 160 cases with hyperactivity of yang due to yin deficiency syndrome, 136 cases with turbid phlegm and blood stasis syndrome, 83 cases with overabundant liver-fire syndrome, 69 cases with deficiency of kidney qi, and 67 cases with abundant
phlegm-dampness syndrome. The difference of gender and age was statistically significant between different TCM syndromes (P<0.05). Compared with the group of hyperactivity of yang due to yin deficiency syndrome, the level of 24 h MSBP, 24 h MDBP, DMSBP, DMDBP, NMSBP, NMDBP, 24 h MSCV, 24 h MDCV, DMSCV, DMDCV, NMSCV and NMDCV had statistical significance in the groups of turbid phlegm and blood stasis syndrome, overabundant liver-fire syndrome, deficiency of kidney qi and abundant phlegm-dampness syndrome (P<0.05). Logistic regression analysis showed that the factors including gender (female), insomnia (time<6 h), sodium salt intake, emotion and educational level were positively correlated to hyperactivity of yang due to yin deficiency, and other factors including gender (female), age, sodium salt intake and educational level positively correlated with turbid phlegm and blood stasis syndrome. And the study also showed that age, sodium salt intake, family history of hypertension and educational level were positively correlated to abundant phlegm-dampness syndrome. Conclusion The BPV parameters and blood pressure are significantly increased d in the group of hyperactivity of yang due to yin deficiency than other groups, but decrease in the group of abundant phlegm-dampness syndrome. Hyperactivity of yang due to yin deficiency syndrome, abundant phlegm-dampness syndrome and turbid phlegm and blood stasis syndrome are closely related to the influencing factors that lead to cardiovascular and cerebrovascular events.
Keywords: hypertension; TCM syndromes; blood pressure variability; influencing factors
高血压病是心脑血管疾病首要危险因素,其引发的脑卒中、冠心病、心力衰竭等主要并发症致残、致死率较高,我国老年高血压患者逐年增多,数量已高居世界首位[1]。笔者前期研究显示,515例高血压患者的心率变异性时域参数不同程度降低,自主神经功能受损较重[2]。血压变异性(BPV)指一段期间内血压波动程度,是独立于血压水平、可用于衡量心脑血管疾病风险的指标。本研究对515例不同中医证型高血压患者BPV及影响因素进行分析,以期为中医证症监测及心脑血管事件的预防提供参考。
1 资料与方法
1.1 一般资料
选择2014年6月-2016年12月甘肃中医药大学附属医院心血管科住院患者515例。年龄32~79岁,平均年龄(61.18±8.70)岁;男性197例(38.25%),女性318例(61.75%),男女比例1∶1.61。本研究经甘肃中医药大学附属医院伦理委员会审查批准(2014014)。
1.2 调查内容、方法与质量控制
根据《中药新药临床研究指导原则(试行)》[3]中高血压病及相关疾病中医症状分级量化标准,设计“高血压患者中医临床症状采集调查表”,内容包括一般人口学资料、家族史、中医症状/体征采集、生活方式及影响高血压患者心脑血管预后的相关实验室指标,并结合四诊资料判定证型。临床证型判定需经主治医师及以上职称人员复核。采用统一调查表,按统一标准和要求采集临床资料,保证询问方式、证型判定、填表记录方式的一致性。动态心电图由经过相关训练的人员操作,保证检测方法、记录方式的准确一致。
1.3 西医诊断标准
参照WHO/ISH高血压防治指南[4]及《中国高血压防治指南2010》[5]制定。未用抗高血压药情况下,收缩压≥140 mm Hg(1 mm Hg=0.133 kPa)和/或舒张压≥90 mm Hg,按血压水平将高血压分为1、2、3级。患者既往有高血压史,目前正在用抗高血压药,血压低于140/90 mm Hg,亦诊断为高血压。
1.4 中医辨证标准
参照《中药新药临床研究指导原则(试行)》[3]、《眩晕病(原发性高血压)中医临床路径实施方案(试行)》[6]、《中医内科学》[7]制定辨证标准。①阴虚阳亢证。主症:眩晕、头痛、腰酸、膝软、五心烦热;次症:心悸、失眠、耳鸣、健忘;舌红少苔,脉弦细而数。②痰瘀互结证。主症:眩晕、头如裹、胸闷、刺痛、痛有定处或拒按;次症:肢体麻木或偏瘫、口淡、食少、面唇发紫;舌胖苔腻,脉滑,或舌质紫黯有瘀斑、瘀点,脉涩。③痰湿壅盛证。主症:眩晕、头痛、头如裹、胸闷、呕吐痰涎;次症:心悸、失眠、口淡、食少;舌胖苔腻,脉滑。④肾气亏虚证。主症:眩晕、耳鸣或耳聋、气短、腰酸痛;次症:胫酸膝软或足跟痛、发脱或齿摇、夜尿频、尿后有余沥或失禁;舌淡苔白,脉沉细弱。⑤肝火亢盛证。主症:眩晕、头痛、急躁易怒;次症:面红、目赤、口干、口苦、便秘、溲赤;舌红苔黄,脉弦数。
1.5 纳入标准
①符合上述西医诊断标准及中医辨证标准者;②年龄18~80岁,性别、婚姻状况不限;③病例资料中临床症状、舌象、脉象完整;④能配合完成相关检查项目,进行完整动态血压监测(ABPM);⑤患者签署知情同意书。
1.6 排除标准
①继发性高血压;②伴严重的心律失常;③合并严重肺部感染及肝、肾、造血系统、内分泌系统等严重疾患者;④妊娠或哺乳期妇女,精神病患者及病情危重者;⑤ABPM过程不连续,信息量<80%者;⑥病例资料不完整,缺少中医辨证依据、无证可辨或复合证型者;⑦重复就诊者。
1.7 观察指标
在患者未对药物使用进行调整、未进行有创检查时行ABPM(美国伟伦ABPM6100监护仪),检测人员均经过专业训练,保证检测方法、记录方式的一致性和分析的准确性。
ABPM开始前使用标准水银柱血压计和自动记录仪测量同臂血压相差5.25~9.75 mm Hg,袖带缚于受试者右上臂。日间(6:00-22:00)每15 min自动测量1次,夜间(22:00-次日6:00)每30 min自动测量1次。嘱患者记录当日适当活动,在血压自动测试时右上肢保持相对静止状态。获取BPV参数,包括24 h平均收缩压(24 h MSBP)、24 h平均舒张压(24 h MDBP)、24 h平均收縮压变异系数(24 h MSCV)、24 h平均舒张压变异系数(24 h MDCV)、日间平均收缩压(DMSBP)、日间平均舒张压(DMDBP)、日间平均收缩压变异系数(DMSCV)、日间平均舒张压变异系数(DMDCV)、夜间平均收缩压(NMSBP)、夜间平均舒张压(NMDBP)、夜间平均收缩压变异系数(NMSCV)、夜间平均舒张压变异系数(DMDCV)。将数据采用“人机对话”进行修改,直至干扰信号全部剔除。将修正完成的24 h血压导出,并标明病例号。夜间血压下降率(%)=(日间平均血压-夜间平均血压)÷日间平均血压×100%。该值≥10%且<20%为杓型,<10%且>-10%为非杓型,≥20%为超杓型,≥-10%为反杓型[5,8]。
1.8 统计学方法
采用Epidata3.1软件建立数据库,按入院先后顺序编号连续录入资料,双人双查,定期随机抽取10%病例对数据进行重新分析、验证,保证录入数据准确性,确认无误。采用SPSS21.0统计软件进行分析。计量资料以—x±s表示,符合正态分布采用方差分析或t检验,两两比较采用LSD,不符合正态分布采用Spearman秩相关检验。计数资料采用频数、百分率或构成比描述,采用卡方检验。多因素相关分析采用二分类Logistic回归。P<0.05表示差异有统计学意义。
2 结果
2.1 不同中医证型患者一般资料
515例高血压患者证型依次为阴虚阳亢证160例、痰瘀互结证136例、肝火亢盛证83例、肾气亏虚证69例、痰湿壅盛证67例。各证型年龄比较,阴虚阳亢证、痰瘀互结证、肾气亏虚与痰湿壅盛证差异有统计学意义(P<0.05);性别比较,阴虚阳亢证、肝火亢盛证与其他证型差异有统计学意义(P<0.05);病程、家族史比较差异无统计学意义(P>0.05)。见表1。
2.2 不同中医证型高血压患者血压节律变化
与阴虚阳亢证比较,痰瘀互结证、肝火亢盛证的24 h MSBP、24 h MDBP、DMSBP、DMDBP,痰湿壅盛证的24 h MSBP、NMSBP,腎气亏虚证的24 h MDBP、DMDBP,肝火亢盛证的NMSBP,差异有统计学意义(P<0.05);与痰瘀互结证比较,肝火亢盛证的24 h MSBP、DMSBP、NMSBP,痰湿壅盛证的NMSBP,差异有统计学意义(P<0.05);与肾气亏虚证比较,肝火亢盛证、痰湿壅盛证的24 h MSBP、NMSBP差异有统计学意义(P<0.05)。见表2。
2.3 不同中医证型高血压患者血压平稳性比较
与阴虚阳亢证组比较,痰瘀互结证、肝火亢盛证、肾气亏虚证、痰湿壅盛证的24 h MSCV、DMSCV、NMSCV,痰瘀互结证、肾气亏虚证、痰湿壅盛证的24 h MDCV、DMDCV、NMDCV,差异有统计学意义(P<0.05)。见表3。
2.4 不同中医证型高血压患者血压形态
与阴虚阳亢证比较,肝火亢盛证、肾气亏虚证、痰湿壅盛证非杓型血压发生率差异有统计学意义(P<0.05);与痰瘀互结证比较,痰湿壅盛证非杓型血压发生率差异有统计学意义(P<0.05)。见表4。
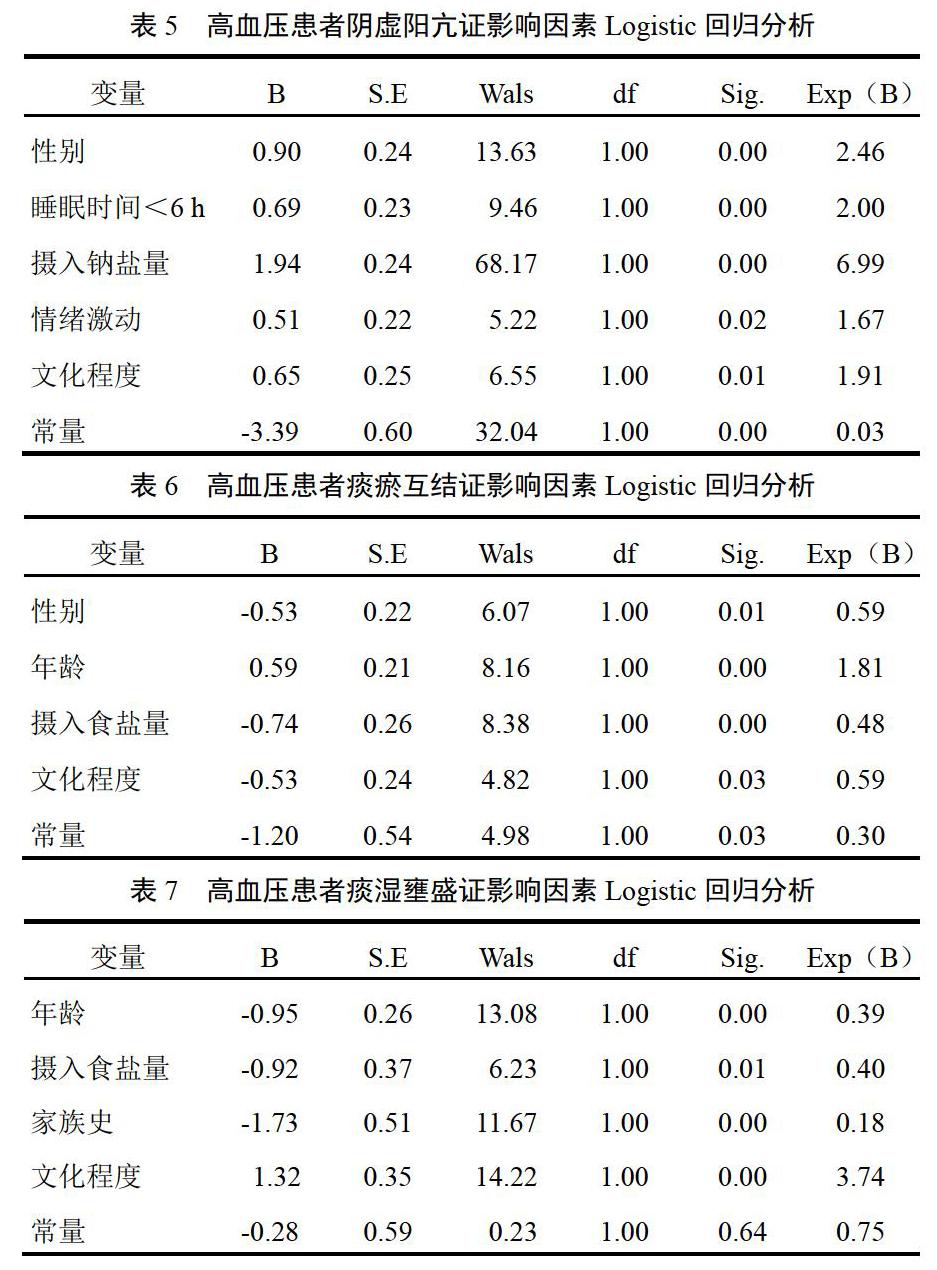
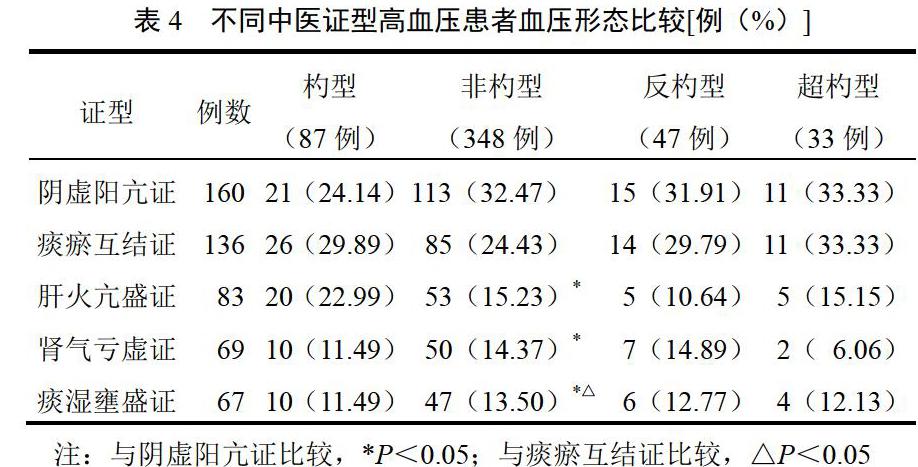
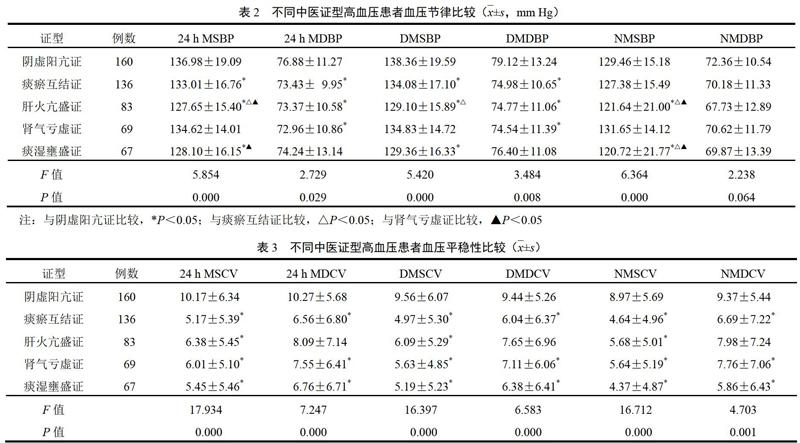
2.5 不同中医证型高血压患者影响因素分析
选取性别、年龄、睡眠时间<6 h、摄入钠盐量、情绪激动、吸烟史、饮酒史、高血压家族史、文化程度(初中及以下、高中及中专、大专及以上)作为自变量,中医证型(阴虚阳亢证与非阴虚阳亢证、痰瘀互结证与非痰瘀互结证、痰湿壅盛证与非痰湿壅盛证、肾气亏虚证与非肾气亏虚证、肝火亢盛证与非肝火亢盛证)作为因变量,选取向前步进(似然比)为回归方法,进行二分类Logistic回归分析。结果显示,以阴虚阳亢证与非阴虚阳亢证、痰瘀互结证与非痰瘀互结证、痰湿壅盛证与非痰湿壅盛证作为因变量(Y=1,是;Y=0,否),以上述影响因素作为自变量的二分类Logistic回归分析差异有统计学意义(P<0.05),结果见表5~表7。肾气亏虚证与非肾气亏虚证、肝火亢盛证与非肝火亢盛证作为因变量时没有变量进入回归方程,差异无统计学意义(P>0.05)。
3 讨论
高血压病是引起心脑血管疾病的症候群。高血压病诊疗水平不断提高与发展,指南不断更新,但控制率、治疗率仍较低。2014年我国心血管年度报告显示,高血压的控制率、治疗率分别为9.3%、27.4%[9]。
BPV是指一段期间内血压的波动程度,是独立于血压水平、衡量心脑血管疾病风险的指标。ABPM对肾及心脑血管事件危险的预告较诊室测压更加准确。对于高血压患者,保持血压平稳是治疗高血压病的又一焦点。BPV可作为自主神经系统功能调节是否异常的无创指标,与血压水平共同反映高血压患者靶器官损害及总体预后。24 h、日间、夜间平均血压变异和晨峰变异及夜间血压高于日间血压的反常变异,与心脑血管事件发生率和死亡率有关[10]。故应平稳控制24 h血压,注重逆转异常血压节律,减少靶器官损害。
本研究将不同中医证型与血压变异性相结合,研究影响因素的相关性。研究表明,515例高血压患者中,阴虚阳亢证患者所占比例最高,其余依次为痰瘀互结证、肝火亢盛证、肾气亏虚证和痰湿壅盛证。高血压病的证型演变规律的认识目前也逐渐趋于一致,即阳亢→阴虚阳亢→阴阳两虚→阳虚,痰湿、瘀血可见于疾病的不同发展阶段。本研究显示,各证型间年龄差异较大,阴虚阳亢证、痰瘀互结证、肾气亏虚证组患者年龄偏大,而痰湿壅盛证患者年龄偏小,符合高血压患者不同年龄段患病的一般特征。血压升高是老龄化过程中的一个重要的标志,年龄又是高血压引起心脑血管疾病的关键因素。肖强[11]通过研究282例高血压患者发现,60岁以上的高血压患者随年龄增长,患病率随之增加。本研究女性明显多于男性,可能与绝经后雌激素水平变化有关,与相关报道一致[12]。
本研究显示,与其他证型比较,阴虚阳亢证组的24 h MSBP、24 h MDBP、DMSBP、DMDBP、NMSBP、NMDBP及24 h MSCV、24 h MDCV、DMSCV、DMDCV、NMSCV、NMDCV明显升高。表明阴虚阳亢证的BPV特征变化更典型,BPV越大,心脑血管等靶器官损害越严重,进一步提示阴虚阳亢证患者的自主神经功能受损较重。本研究中,非杓型血压的发生率高达67.57%,而阴虚阳亢证的血压夜间下降率较小,非杓型血压达32.47%,说明阴虚阳亢证患者血压调控能力呈下降趋势,可能与靶器官损害相关。通过二分类Logistic回归分析发现,性别(女性)、睡眠时间<6 h、摄入钠盐量、情绪激动、文化程度,可能加重阴虚阳亢证高血压患者的预后风险;性别(女性)、年龄、摄入钠盐量、文化程度,可能加重痰瘀互结证高血压患者的预后风险;年龄、摄入钠盐量、高血压家族史、文化程度,可加重痰湿壅盛证高血压患者的预后风险。年龄增长、摄入钠盐量、老年女性患者、文化程度越低与高血压发生密切相关。
参考文献:
[1] 中华医学会心血管病学分会,中国老年学学会心脑血管病专业委员会.老年高血压的诊断与治疗中国专家共识(2011版)[J].中国医学前沿杂志(电子版),2012,4(2):31-39.
[2] 刘志军,金华,苏莉莉,等.不同中医证型高血压患者心率变异性及其影响因素分析[J].中国中医药信息杂志,2017,24(9):15-20.
[3] 郑筱萸.中药新药临床研究指导原则(试行)[M].北京:中国医药科技出版社,2002:73-77.
[4] SHANTHI M, LARS H L, GIUSEPPE M, et al. World Health Organization (WHO) and International Society of Hypertension risk prediction charts:assessment of cardiovascular risk for prevention and control of cardiovascular disease in low and middle-income countries[J]. J Hypertens,2007,25(8):1578-1582.
[5] 中国高血压防治指南修订委员会.中国高血压防治指南2010[J].中华高血压杂志,2011,19(8):701-743.
[6] 国家中医药管理局医政司.眩晕病(原发性高血压)中医临床路径实施方案(试行)[M].北京,2012:45-51.
[7] 周仲瑛.中医内科学[M].北京:中国中医药出版社,2011:297-304.
[8] JCS JONIT WORKING GROUP. Guidelines for the clinical use of 24 hour ambulatory blood pressure monitoring (ABPM) (JCS 2010)[J]. Cir J,2012,76(2):508-519.
[9] WANG J W, ZHANG L X, WANG F, et al. Prevalence, awareness, treatment, and control of hypertension in China:results from a national survey[J]. American Journal of Hypertension,2014, 27(11):1355-1361.
[10] KIKUYA M, OHKUBO T, SATOH M, et al. Prognostic significance of home arterial stiffness index derived from self-measurement of blood pressure:the Ohasama Study[J]. Am J Hypertens,2012, 25(1):67-73.
[11] 肖强.年龄、性别和体重指数与老年人群高血压、高血糖和高血脂的关系[J].中国老年学杂志,2011,31(18):3626-3627.
[12] 马孝湘,陈晓平,程幼夫,等.绝经后女性高血压患者血压水平与雌激素、糖化血红蛋白的相关性[J].中华高血压杂志,2014,22(10):974-976.
(收稿日期:2017-08-16)
(修回日期:2017-09-05;編辑:季巍巍)

