脑梗死恢复期出血转化1例病因分析
陈景红, 李 娜, 赵景茹, 王建华
脑血管疾病是目前人类发病率、死亡率最高的疾病之一。美国2003年~2013年卒中死亡率下降了33.7%,已排在死亡原因第5位[1]。而中国卒中的发病率、死亡率处于上升趋势,仍排在死亡原因的第一位[2]。脑梗死出血性转化(hemorrhagic transformation,HT)是指缺血性脑卒中梗死区内继发性出血,脑CT显示在原有的低密度病灶内出现散在或局限性高密度影。HT是脑梗死的自然转归过程之一,亦可出现于溶栓及使用抗凝等药物治疗之后,大多为无症状性脑梗死出血性转化,但严重者可导致病情急剧恶化,甚至使患者死亡[3]。本病例从发病、治疗好转,到发病1 m脑出血转化、脑水肿、水肿减轻及随访病情恢复情况和影像资料进行了详细分析,探讨HT可能的病因及易患因素,为临床更好治疗急性脑梗死,避免发生出血提供理论依据。
1 临床资料
男性,75岁,主因发作性意识模糊1 d于2016年5月24日,12:06入院。现病史:患者于入院前1 d无明显诱因突然出现意识模糊,活动少,言语减少,找不到家,肢体活动未见明显异常,到我院门诊查头部MRI:右侧顶叶梗死,自服药物治疗。6 h前,意识模糊加重,对答困难,伴左侧肢体无力,持续1 h,症状减轻,但未完全缓解。不伴头痛、头晕,不伴视物旋转、恶心、呕吐,不伴吞咽困难、饮水呛咳、肢体麻木,无大小便障碍等。门诊以“急性脑梗死”收入院。既往史:高血压病史10 y,血压最高180/110 mmHg,平日口服苯磺酸左旋氨氯地平片1片 QD,血压控制可;2型糖尿病史7 y,平日口服阿卡波糖片剂1片 Tid,血糖控制在正常范围;查体:体温36.3 ℃,脉搏78次/min,呼吸20次/min,血压156/66 mmHg,嗜睡,言语流利,查体欠合作,记忆力、计算力、理解力、定向力减低。颅神经检查未见明显异常。左侧肢体肌力Ⅳ+级,肌张力减弱,右侧肢体肌力、肌张力均正常。生理反射对称存在。未引出病理反射。入院诊断:(1)急性脑梗死;(2)高血压3级,很高危;(3)2型糖尿病。患者入院当天下午再次出现发作性左侧肢体无力,持续1 h,症状稍有好转,查体:嗜睡状态,左侧中枢性面瘫、舌瘫,左侧肢体肌力Ⅳ-级,肌张力减弱。左侧Babinski征、Chaddock征阳性。急查头部DWI+MRA:右额颞枕顶叶多发急性脑梗死。双侧颈内动脉虹吸部管腔局限性狭窄。右侧大脑中动脉M1段管腔局限性未见显影,M2近段管腔显影浅淡,且其走行区血管分布稀疏。入院2 d中枢性面、舌瘫加重,左侧肢体肌力明显下降,上肢Ⅱ级,左下肢肌力Ⅲ+级,肌张力均减低;左侧病理征阳性。化验结果:葡萄糖:8.93 mol/L;糖化血红蛋白:9.3%。肝功、肾功、血脂、电解质、心肌酶未见异常。血尿便常规未见异常,凝血四项未见异常。甲功六项、男性肿瘤、乙肝五项丙肝抗体未见异常。患者病情加重,呈进展状态。监测血糖,依血糖调整门冬胰岛素、甘精胰岛素皮下注射,控制血糖。入院3 d,左侧肢体肌力明显下降,左上肢肌力0级,左下肢肌力Ⅲ级,肌张力均减低;左侧病理征阳性。入院6 d,患者烦躁,情绪波动较大,左上肢肌力0级,左下肢肌力Ⅰ级,肌张力减低;左侧病理征阳性。考虑患者为急性进展性脑梗死,复查头部CT:右颞顶叶大片状低密度影,考虑脑梗死。继续丁苯酞注射液治疗,甘露醇脱水加量为125 ml Q6 h,并加用甘油果糖加强脱水治疗。患者烦躁,考虑颞顶叶脑梗死引起的精神症状,加用利培酮片0.5 mg每晚口服,复查血液分析、急诊九项,未见明显异常。患者入院14 d,意识清楚,左侧鼻唇沟变浅,伸舌居中,左上肢肌力0级,左下肢肌力Ⅲ-级,肌张力均减低;左侧病理征阳性,继续康复锻炼,复查头部DWI+MRA:右额颞顶叶多发急性或亚急性脑梗死。右侧大脑中动脉颞后叶与顶叶血管分布稀疏。患者入院21 d查体颅神经检查未见异常,左上肢肌力Ⅱ+级,左下肢肌力Ⅲ+级,肌张力减低;左侧病理征阳性。复查头部CT:右额颞顶叶大面积脑梗死,其内小点片状稍高密度影,考虑渗血可能性大。为预防出血扩大停用阿司匹林、氯吡格雷抗血小板聚集治疗。发病1 m,患者头痛明显,意识模糊。查体:昏睡状态,肢体肌力变化不大,头部CT示:右额颞顶叶大面积梗死出血性转化,其内高密度影范围较前增大,中线结构向左移位约1 cm。继续给予白蛋白、甘露醇脱水将颅压,补充诊断:出血性脑梗死。3 d后患者意识明显加重,强刺激能醒,再次复查头部CT回报示:右额颞顶叶及右侧基底节区大面积梗死出血性转化,脑中线结构向左移位约1.2 cm,较前移位稍增多。经脱水降颅压、营养脑细胞治疗,症状减轻,意识清楚。发病2 m复查头部CT:右额颞顶叶及右侧基底节区大面积脑梗死出血性转化,其内高密度影有所减少。左侧侧脑室枕角少量积血,较前减少。给予高压氧治疗。患者意识明显好转,神志清楚,颅神经检查未见异常,左上肢肌力Ⅱ+级,左下肢肌力Ⅲ+级,肌张力较前好转;左侧病理征阳性,继续康复训练,高压氧治疗3 m。患者病情明显好转。1 y后随访患者能自己近距离行走,生活基本能自理。

图1 入院前1 d头部核磁共振:A:DWI显示右侧顶叶梗死;B:FLAIR可见右侧颞叶流空差血管显影;C:MRA右侧大脑中动脉M1段管腔局限性狭窄,M2近段管腔显影浅淡,且其走行区血管分布稀疏

图2 A、B、C、D:入院当天头部DWI:右额颞枕顶叶多发急性脑梗死
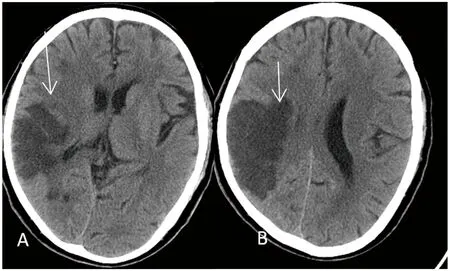
图3 A、B:入院6 d头部CT:右颞顶叶大片状低密度影,考虑脑梗死

图4 入院14 d复查头部磁共振:A、B:DWI,C:T1示:右额顶颞枕叶脑梗死恢复期。D:MRA:右侧大脑中动脉颞后叶与顶叶血管分布稀疏。考虑患者右额顶颞枕叶稍水肿

图5 A、B、C、D:入院21 d复查头部CT:右额颞顶叶大面积脑梗死,其内小点片状稍高密度影,考虑渗血可能性大
图6 发病1 m头部CT示:右额颞顶叶大面积梗死出血性转化,中线结构向左移位约1 cm。右侧基底节区软化灶。左额叶皮质下区慢性缺血灶
图7 发病33 d头部CT示:右额颞顶叶大面积梗死出血性转化,其内高密度影范围。右侧基底节区软化灶。左额叶皮质下区慢性缺血灶

图8 发病2 m复查头部CT示:右额颞顶叶及右侧基底节区大面积脑梗死出血性转化,其内高密度影有所减少
2 讨 论
自CT和MRI应用以来,HT由尸检的病理诊断逐渐变成临床诊断。根据脑CT表现将HT分为出血性脑梗死(HI)和脑实质出血(PH)。HI又分为HI-1型和HI-2型,前者为沿梗死边缘的小点状出血,而后者为梗死区内点片状无占位效应的出血;PH也分为两种,有血肿形成、占位效应轻,小于梗死面积30%的为PH-1型,血肿超过梗死面积30%且有明显占位效应以及远离梗死区的出血为PH-2型[4,5]。 HT常见病因:脑梗死后血管再通或侧支循环开放、血脑屏障(Blood-Brain Barrier,BBB) 破坏造成血液流到血管外;大面积脑梗死或心源性脑栓塞、溶栓、血管内介入治疗、机械取栓后再灌注损伤等。有研究发现[6],大面积脑梗死以及梗死后大范围水肿,是HT的独立危险因素。BBB 的破坏与氧化应激、炎症反应、基质金属蛋白酶的升高、再灌注损伤、血管反应等有关。溶栓最危险的合并症是HT。开始溶栓的时间与HT的发生关系密切,在3 h的时间窗内开始溶栓,极少发生HT;随着时间窗的延长,合并HT的几率逐渐增加。在274例缺血性卒中患者接受重组组织纤溶酶原激活物(tPA)溶栓治疗中,HT随着剂量的增加而增加[7]。而动脉硬化程度高是缺血性卒中溶栓后HT一个独立的危险因素,表明动脉硬化指数(ASI)>0.71时出血风险特别高[8]。有研究发现急性缺血性卒中血管内介入治疗后BBB遭到破坏,HT明显增加[9,10]。但是也有研究表明,HI与脑缺血再灌注无明显关系,可能与溶栓、血脑屏障破坏有关[11]。国内也有研究[12]脑梗死面积、NIHSS评分、房颤、发病前抗栓药物治疗为急性脑梗死后出血转化的危险因素,其中发病早期进行溶栓治疗、使用抗凝药物与急性脑梗死后出血转化密切相关。糖尿病也是出血转化的独立危险因素,而磺酰脲类降糖药能减少脑水肿及HT的发生[13]。 急性高血糖(HG)加剧了再灌注损伤和加剧tPA全身出血性转换[14]。阿司匹林和氯吡格雷双抗血小板聚集在缺血性小卒中急性期21 d应用并不增加出血风险,但长期应用仍能增加出血风险[15]。来自中国国家卒中中心数据显示[16]自发HT发生0.92%的患者在缺血性卒中急性期,而女性,过量饮酒,心房纤维性颤动与自发性HT的风险增加有关。
本患者存在糖尿病、高血压等血管病危险因素。在疾病发生早期反复TIA发作,头部FLAIR已出现右侧大脑中动脉的流空差的血管影像,虽然当时症状缓解,仍表明患者右侧大脑中动脉供血区缺血严重,未经治疗导致患者发病次日意识模糊,左侧肢体瘫痪,并失去溶栓、血管内介入治疗的机会。虽经双抗血小板聚集,强化他汀、积极控制血糖,丁苯酞注射液改善侧支循环治疗,患者症状明显好转。多次复查头部CT及DWI+MRA,梗死部位皮质有一部分存活脑细胞,并出现渗血,考虑患者存在右侧大脑中动脉血管有部分再通及二级血管开放,经双抗治疗3 w,但患者仍在发病1 m由HI-1型发展为PH-2型。经积极治疗患者安全度过危险期,避免了外科手术,随访1 y患者生活基本自理。本患者为大面积脑梗死的高血压、糖尿病患者,经过双抗血小板聚集治疗21 d,在发病恢复期才出现明显的出血转化。恢复期出血转化病例报告较少,提示临床诊治过程中应引起高度重视。
[参考文献]
[1]Mozaffarian D,Benjamin EJ,Go AS,et al. Executive summary:heart disease and stroke statistics-2016 update:A report from the American Heart Association[J]. Circulation,2016,133(4):447-454.
[2]宇传华,罗丽莎,李 梅,等. 从全球视角看中国脑卒中疾病负担的严峻性[J]. 公共卫生与预防医学,2016,27(1):1-5.
[3]Gill D,Baheerathan A,Aravind A,et al. Severe hemorrhagic transformation after thrombolysis for acute ischemic stroke prevents early neurological improvement[J]. Stroke Cerebrovasc Dis,2016,25(9):2232-2236.
[4]Hacke W,Kaste M,Fieschi C,et al. Intravenous thrombolysis with recombinant tissue plasminogen activator for acute hemispheric stroke. The European Cooperative Acute Stroke Study (ECASS) [J]. JAMA,1995,274(13):1017-1025.
[5]Berger C,Fiorelli M,Steiner T,et al. Hemorrhagic transformation of ischemic brain tissue:asymptomatic or symptomatic[J]. Stroke,2001,32(6):1330-1335.
[6]Sifat AE,Vaidya B,Abbruscato TJ,et al. Blood-brain barrier protection as a therapeutic strategy for acute ischemic stroke[J]. AAPS J,2017,19(4):957-972.
[7]Ong CT,Wong YS,Wu CS,et al. Outcome of stroke patients receiving different doses of recombinant tissue plasminogen activator[J]. Drug Des Devel Ther,2017,11:1559-1566.
[8]Acampa M,Camarri S,Lazzerini PE,et al. Increased arterial stiffness is an independent risk factor for hemorrhagic transformation in ischemic stroke undergoingthrombolysis[J]. Int J Cardiol,2017,243:466-470.
[9]Renú A,Amaro S,Laredo C,et al. Relevance of blood-brain barrier disruption after endovascular treatment of ischemic stroke:dual-energy computed tomographic study[J]. Stroke,2015,46(3):673-679.
[10]Kaesmacher J,Kaesmacher M,Maegerlein C,et al. Hemorrhagic transformations after thrombectomy:risk factors and clinical relevance[J]. Cerebrovasc Dis,2017,43(5/6):294-304.
[11]Horsch AD,Dankbaar JW,van der Graaf Y,et al. Relation between reperfusion and hemorrhagic transformation in acute ischemic stroke[J]. Neuroradiology,2015,57(12):1219-1225.
[12]刘思维,周立春,贾伟华. 脑梗死发病前使用抗栓药物治疗对急性脑梗死后出血转化的影响分析[J]. 临床和实验医学杂志,2016,15(11):1039-1042.
[13]Kunte H,Busch MA,Trostdorf K,et al. Hemorrhagic transformation of ischemic stroke in diabetics on sulfonylureas[J]. Ann Neurol,2012,72(5):799-806.
[14]Hafez S,Hoda MN,Guo X,et al. Comparative analysis of different methods of ischemia/reperfusion in hyperglycemic stroke outcomes:interaction with tPA. [J]. Transl Stroke Res,2015,6(3):171-180.
[15]Itoh Y. Antiplatelet and anticoagulation therapy in acute cerebral infarction[J]. Rinsho Shinkeigaku,2013,53(11):1172-1174.
[16]Chen G,Wang A,Zhao X,et al. Frequency and risk factors of spontaneous hemorrhagic transformation following ischemic stroke on the initial brain CT or MRI:data from the China National Stroke Registry (CNSR)[J]. Neurol Res,2016,38(6):538-544.

