需治疗早产儿视网膜病变的高危因素
叶正蔚 郑毅 彭立
[摘要]目的 探讨需治疗性早产儿视网膜病变(ROP)的危险因素。方法 除合并多发畸形的患儿,将2014年3月~2015年2月在我院完成眼底检查并确诊为ROP的患儿44例进行回顾性研究。将其分为ROP治疗组(16例)和非治疗组(28例),ROP治疗组包括:ROP分期为4、5期的患儿以及Ⅰ型阈值前病变、阈值病变的患儿,余下的为ROP非治疗组。通过t、χ2检验和Logistic多元回归分析,分析孕龄、出生体重、性别、吸氧时间、有无窒息、输血、是否多胎、败血症、生产方式等因素与需治疗性ROP的关系。结果 共确诊ROP患儿44例,治疗组16例(占36.36%),非治疗组28例(占63.64%)。孕龄、输血、自然分娩与需治疗性ROP的发生相关(P<0.05)。结论 孕龄、输血、自然分娩为需治疗性ROP发生的危险因素。
[关键词]早产儿视网膜病变;危险因素;孕龄;输血;自然分娩
[中图分类号] R774.1 [文献标识码] A [文章编号] 1674-4721(2018)1(a)-0104-03
[Abstract]Objective To investigate the risk factors of retinopathy of prematurity (ROP) requiring treatment.Methods To exclude infants of multiple malformations,to run a retrospective study of all the infants diagnosed with ROP from March 2014 to February 2015 in our hospital.They were divided into ROP treated group(16 cases) and non-treatment group(28 cases).ROP treated group included:ROP 4 or 5 periods,Ⅰ type pre-threshold disease and the threshold disease.The rest are non-treatment group.The relationship between various clinical risk factors and the ROP requiring treatment were considered by t-test,X2-test and multiple logistic regression analysis,and those risk factors includes gestational age,birth weight,gender,oxygen time,suffocation,blood transfusion,multiple births,sepsis,mode of delivery.Results A total of 44 cases diagnosed with ROP,16 cases were included in treated group(36.36%),and the other 28 cases were untreated (63.64%).Gestational age,blood transfusion and normal delivery had something to do with the occurrence of ROP requiring treatment.Conclusion Gestational age,blood transfusion and vaginal delivery are the risk factors of ROP requiring treatment.
[Key words]Retinopathy of prematurity;RIsk factors;Gestational age;Blood transfusions;Vaginal delivery
近年來,我国围生医学和新生儿医学迅速发展,新生儿,特别是早产儿、低出生体重儿的存活率明显提高。而严重的新生儿眼底疾病可导致患儿失明,降低其生存质量并给家庭带来沉重的心理、经济负担,早期诊断、治疗眼底疾病尤为重要。早产儿视网膜病变(retinopathy of prematurity,ROP)是未成熟的视网膜血管在发育过程中出现新生血管和纤维增生所致的病变,是目前儿童致盲的首位原因[1]。我院2013年引进RetcamⅢ视网膜眼底成像系统,专门对新生儿开展眼底筛查,是成都地区第一家独立开展眼底检查的妇幼医院,便于及早发现、干预新生儿眼底疾病,挽救孩子的视力。本研究完成眼底检查,确诊ROP患儿结果,根据是否需要治疗分为ROP非治疗组与ROP治疗组,进行回顾性分析,以了解哪些因素是ROP的高危因素,现报道如下。
1资料与方法
1.1一般资料
选择2014年3月~2015年2月我院完成眼底检查并诊断为ROP的44例患儿。本研究经我院医学伦理委员会批准,并取得受试对象监护人同意。
1.2方法
1.2.1资料收集 所有研究对象均记录胎龄、出生体重、性别、吸氧时间、有无窒息、输血、是否多胎、败血症、生产方式以及ROP筛查结果。
1.2.2筛查方法和依据 对足月儿在生后4周内,对于早产儿则根据《早产儿治疗用氧和视网膜病变防治指南》的筛查依据,在生后2周或校正孕龄32周开始定期眼底检查[2]。检查前1 h,用1%复方托吡卡胺滴眼液散瞳,1次/min,共3次。检查前1 min,用0.5%盐酸丙美卡因滴眼液点眼。新生儿取仰卧位,由助手负责新生儿保暖及固定;医生用婴儿开睑器撑开其眼睑,调节焦距,拍摄虹膜和瞳孔。先检查右眼,然后左眼,检查完毕后用左氧氟沙星眼药水(杭州国光药业有限公司)点双眼1次预防感染。endprint
1.2.3 ROP分期 根据ROP国际分类法确立ROP的诊断并进行分期[3]。1期:视网膜无血管区和有血管区间出现一条清晰的分界线。2期:分界线呈嵴样隆起;3期:在嵴样病变上出现视网膜血管、纤维组织增殖;4期:次视网膜脱离,由视网膜下渗出和(或)纤维血管增殖牵拉所致,根据是否累及黄斑分为4A及4B期;5期:全视网膜脱离呈漏斗状。附加病变可提示活动期病变的严重性。阈值病变则指ROP3期,病变位于Ⅰ区或Ⅱ区,新生血管连续占据5个时钟范围,或病变虽不连续,但累计达到8个时钟范围,同时伴plus病变。阈值前病变指存在明显ROP病变但尚未达到阈值病变的严重程度,分为1型和2型阈值前病变。1型阈值前病变包括Ⅰ区伴有附加病变的任何一期病变,Ⅰ区不伴有附加病变的3期病变,Ⅱ区的2期+或3期+病变。而阈值病变及Ⅰ型阈值前病变均应在72 h内接受治疗。
1.2.4试验分组 ROP的诊断由我院儿童眼科专科医生完成。根据检查结果,将确诊为ROP的患儿分为ROP非治疗组和ROP治疗组。ROP治疗组病变类型包括:1型阈值前病变、阈值病变、ROP 4、5期,余下的则为ROP非治疗组。安排ROP治疗组患儿于专业眼科进行下一步治疗。ROP非治疗组患儿于我院随访眼底检查,每周1次,直至校正孕龄44周,而后每月1次,随访半年。
1.3统计学方法
采用SPSS 16.0统计软件进行统计学处理。对孕龄、出生体重行t检验,将性别、多胎、输血、败血症、窒息、吸氧时间是否>3 d、生产方式等因素分别进行变量赋值,行χ2检验和Logistic多元回归分析,计算比值比(OR)及其95%可信区间(CI),以P<0.05为差异有统计学意义。
2结果
2.1一般情况
研究共完成眼底检查3200例,诊断ROP44例,其中ROP治疗组16例,占36.36%;ROP非治疗组28例,占63.64%。
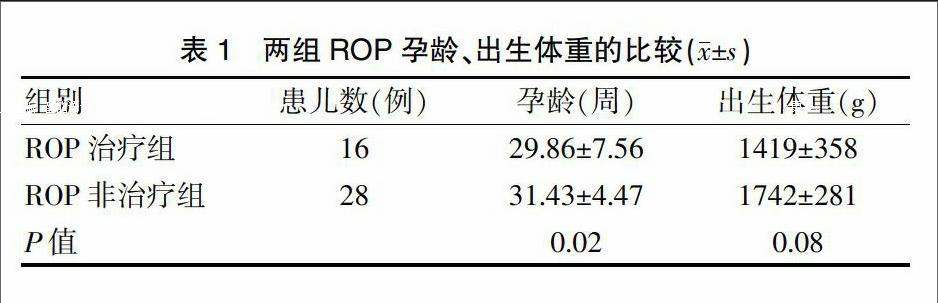
2.2 ROP治疗组危险因素单因素分析
结果显示,孕龄是需治疗ROP的危险因素;出生体重不是需治疗ROP的危险因素(表1)
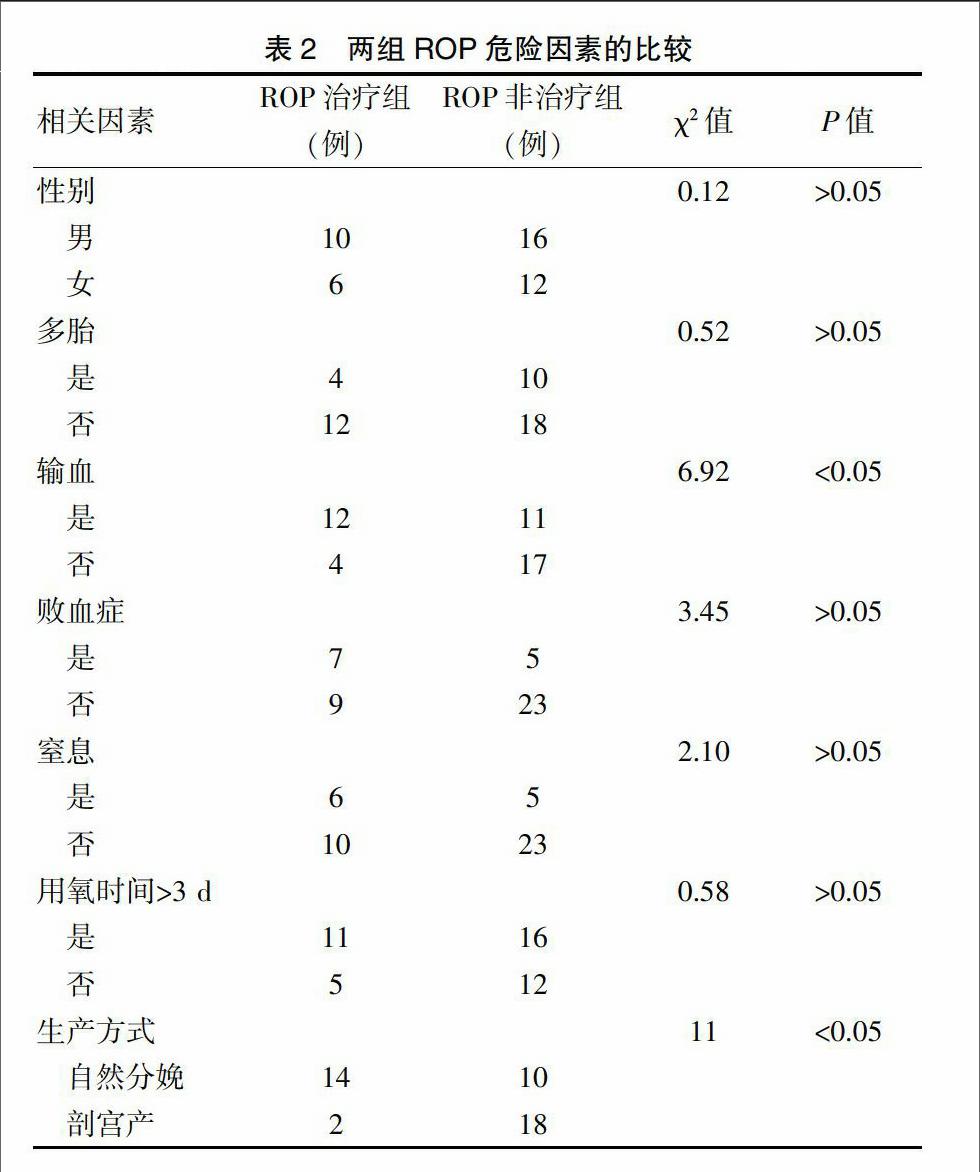
2.3两组ROP的危险因素的比较
结果显示输血、自然分娩为ROP发生后需要治疗的危险因素(P<0.05)(表2)。
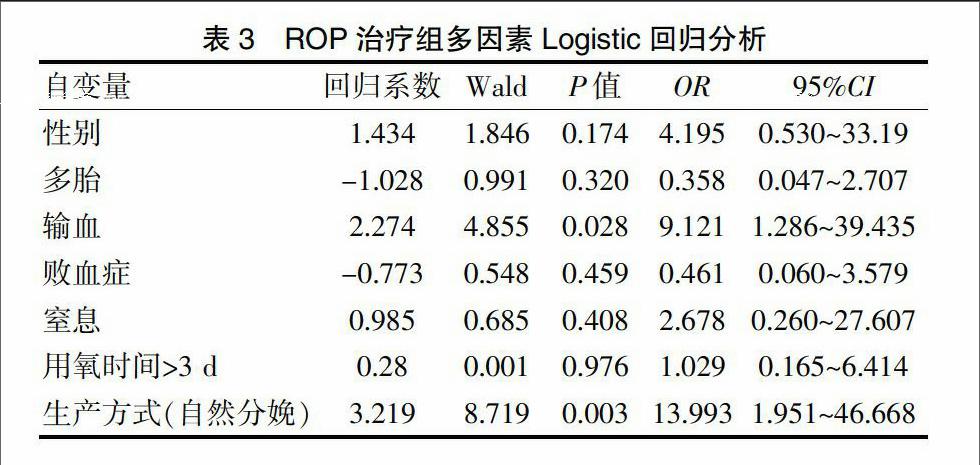
2.4 ROP治疗组多因素Logistic回归分析
选取需治疗ROP为因变量,将性别、多胎、输血、败血症、窒息、吸氧时间>3 d、生产方式作为自变量进行Logistic回归分析,输血、自然分娩为需治疗ROP的主要危险因素(表3)。
3讨论
ROP的发生及进展受多因素影响,其中早产和ROP发生密切相关。胎龄越小,视网膜发育越不成熟,特别是视网膜血管系统不成熟、容易受损,这是ROP发病的重要因素,也是ROP不能自然消退的主要因素[10]。本研究结果提示,孕龄亦是影响ROP严重程度的危险因素,孕龄越小,发生需治疗性ROP的风险增大。出生体重是否是ROP发生的危险因素,各个研究得出的结论并不一致。本研究提示出生体重并不是需治疗ROP发生的危险因素。
输血、贫血与ROP的关系报道不一。有研究表明,胎-胎输血综合征是ROP发生的危险因素[6],成分输血、输注血液制品可导致ROP,甚至是严重ROP的发生[13],这与本研究提示输血是需治疗ROP的危险因素相一致。这可能与浓缩红细胞内含有大量铁离子,而未成熟儿非转铁蛋白结合铁自由基的能力大于成熟儿相关。另一方面,成年人血红蛋白对氧的释放能力明显大于新生儿,而现阶段的血源均为成年人,外来血液中氧浓度较高,这部分氧被成年人血红蛋白轻易的释放至患儿体内,导致大量氧自由基产生,诱导血管收缩等一系列反应,启动ROP的发生、进展[14]。由此可见,积极处理贫血的诱发因素预防新生儿贫血的发生、严格掌握输血指征,对预防严重ROP具有重要意义。
既往研究中,自然分娩是眼底出血的高危因素,而生产方式与ROP的发生无关。本研究提示,自然分娩是需治疗ROP发生的危险因素,这可能与自然分娩过程中产道挤压造成颅内静脉血压改变相关[3]。而本研究中性别、多胎、败血症、窒息、吸氧时间>3 d则与ROP的严重程度无明显关系。这可能与我院NICU对吸氧的严格规范、手卫生的掌握执行、医生对新生儿窒息复苏技术的熟练掌握有关。
目前ROP筛查的主要对象为孕龄<32周、出生体重<2000 g的早产儿、低出生体重儿。可是除孕龄、出生体重以外,ROP的发生还与多种因素相关,比如呼吸暂停、NRDS、新生儿肺炎、新生儿高胆红素血症、窒息、吸氧等。本研究的筛查范围亦包括了患有严重疾病或有较长吸氧史的新生儿。发现1例孕龄37+2周,出生体重2380 g的足月小样儿为Ⅰ型阈值前病变同时伴有双眼视网膜出血,需要治疗干预。由此可见,为了减少漏诊率,避免延误医治时间,眼底检查的范围不应该仅仅局限于孕龄<32周的早产儿。但一味扩大筛查范围,将给相关人员带来沉重的工作负担,造成医疗资源浪费。Lundgren等[18]亦发现在孕龄偏大的情况下,宮内生长受限的新生儿发生需治疗性ROP的风险更大结合本研究结果,我们认为眼底筛查的范围应集中于孕龄<32周、出生体重<2000 g的早产儿以及宫内发育受限的<孕龄儿、足月小样儿。并可适度扩大范围至患有严重疾病或有较长吸氧史的新生儿。这对以后开展眼底筛查工作有着极为重要的指导意义。
[参考文献]
[1]国内地新生儿专业发展现状调查协作组.国内109家医院早产儿视网膜病防治现状调查[J].中华实用儿科临床杂志.2013,28(2):86-88.
[2]张建文,黄国强,谢志超.早产儿视网膜病变发生率及相关因素分析[J].中国医药科学,2012,2(22):213-214.
[3]Weintrub Z,Carmi N,Elouti H,et al.The association between stage 3 or higher retinopathy of prematurity and other disorders of prematurity[J].Can J Ophthalmol,2011,46(5):419-424.endprint
[4]陈雪均,陈志风,马萍萍,等.310例早产儿视网膜病变的筛查结果及高危因素分析[J].现代医院,2015,15(3):50-52.
[5]张欣,王颖,陈宜,等.早产儿视网膜病发病情况及危险因素分析[J].中国实用儿科杂志,2007,22(9):660-662
[6]Hussain N,Clive J,Bhandari V.Current incidence of retinopathy of prematurity,1989-1997[J].Pediatrics,1999,104(3):e26.
[7]贺美华,罗先琼,杨洋,等.广东省早产儿视网膜病防治现状[J] 中华实用儿科临床杂志,2016,31(2):105-107.
[8]Vartanian RJ,Besirli CG,Barks JD,et al.Trends in the Screening and Treatment of Retinopathy of Prematurity[J].Pediatrics.,2017,139(1):e20161978.
[9]Mitsiakos G,Papageorgiou A.Incidence and factors predisposing to retinopathy of prematurity in inborn infants less than 32 weeks of gestation[J].Hippokratia,2016,20(2):121-126.
[10]李剑峰,张应金,梁凤潇,等.早产儿视网膜病的高危因素分析[J].中国小儿急救医学,2014,19(4):405-407.
[11]张应金,陈锦金,黄润忠,等.早产儿视网膜病的高危因素分析[J].中国新生儿科杂志,2014,29(5):329-331.
[12]张嘉雯,罗先琼,黄学林.出生体重1500~1999 g早产儿的早产儿视网膜病变筛查结果分析[J].中华眼底病杂志,2013,29(3):315 -316.
[13]杨小红,张艳丽,郭瑞.单生子与双生子早产儿视网膜病变发生率及危险因素分析[J].现代医院,2013,13(7):15-17.
[14]Gschlieber A,Stifter E,Neumayer T,et al.Twin-twin transfusion syndrome as a possible risk factor for the development of retinopathy of prematurity[J].Graefes Arch Clin Exp Ophth Almol,2015,253(1):151-156.
[15]Celebi AR,Petricli IS,Hekimoglu E,et al.The incidence and risk factors of severe retinopathy of prematurity in extremely low birth weight infants in Turkey[J].Med Sci Monit,2014,20:1647-1653.
[16]Hellstrom A,Smith LE,Dammann O.Retinopathy of prem-aturity[J].Lancet,2013,382(9902):1445-1457.
[17]Youn JC,Junq MS,Kim SY.Retinal hemorrhage associated with perinatal distress in newborns[J].Korean J Ophthalmol,2011,25(5):311-316.
[18]Lundgren P,Kistner A,Andersson EM,et al.Low birth weight is a risk factor for severe retinopathy of prematurity depending on gestational age[J].PLoS One,2014,9(10):e109460.
(收稿日期:2017-07-19 本文編辑:崔建中)endprint

