人工股骨头置换术与全髋关节置换术治疗老年股骨颈骨折的临床效果
王占卓
股骨颈骨折是指在骨质疏松的基础上发生的股骨头下段至股骨颈基底部之间的骨折[1]。骨质疏松导致的骨质量下降是引起股骨颈骨折的重要因素。股骨颈骨折多见于老年女性患者,临床的主要治疗方法有人工股骨头置换术和全髋关节置换术[2]。本研究就人工股骨头置换术与全髋关节置换术治疗老年股骨颈骨折患者的临床疗效进行分析,现报道如下。
1 资料与方法
1.1 一般资料选取2012年6月至2013年6月于辽宁省营口经济技术开发区中心医院骨科行手术治疗的150例老年股骨颈骨折患者作为研究对象,将其随机分为观察组与对照组,各75例。对照组患者中,男30例,女45例;年龄60~75岁,平均(66.4±2.1岁);股骨头下骨折25例,经颈骨折40例,基底骨折10例。观察组患者中,男31例,女44例;年龄62~75岁,平均(66.0±2.1岁);股骨头下骨折24例,经颈骨折41例,基底骨折10例。两组患者性别、年龄、骨折类型等资料比较,差异无统计学意义(P>0.05),具有可比性。
1.2 纳入及排除标准纳入标准:有跌倒史,伤后出现髋部疼痛,移动时疼痛加剧,出现典型的短缩、外展、外旋畸形,髋部压痛,经X线和磁共振成像(MRI)确诊为股骨颈骨折;均知情且同意参与本研究。排除标准:意识障碍;严重感染;心脑血管、肝肾疾病;凝血功能障碍;骨恶性肿瘤。
1.3 治疗方法人工股骨头置换术:根据患者骨折情况及病情,选择全身麻醉或连续硬膜外麻醉。帮助患者取健侧卧位,于患侧髋关节后方作一弧形状切口,切开关节囊,将股骨头取出,扩大髓腔,选择合适人工假体,置入并固定假体,复位缝合,放置引流管。术后 1周行髋关节功能锻炼。全髋关节置换术:根据患者骨折情况及病情,选择全身麻醉或连续硬膜外麻醉。帮助患者取健侧卧位,于患侧髋关节后方作一弧形状切口,切开关节囊、滑膜,取出股骨头。选择合适的人工髋关节,置入缝合,放置引流管。术后1周行髋关节功能锻炼。
1.4 观察指标①手术指标:比较两组患者手术时间、术中出血量。②生命质量评定:采用生活质量综合评定量表(GQOLI-74)对患者术后生命质量进行评估,包括物质功能、心理功能、躯体功能和社会功能4个维度。每项总分均为100分,分值越高,表明患者生命质量越高[3]。③比较两组患者术后并发症发生率。④术后疗效评价:采用Harris评分对患者术后3、5年随访效果进行评价。共分为优、良、中、差4个等级,总分100分。90~100分代表优,80~89分代表良,70~79分代表中,70分以下代表差[4]。总优良率(%)=(优例数+良例数)/总例数×100%。
1.5 统计学分析采用 SPSS 17.0统计软件对数据进行分析,计量资料数据用±s表示,组间比较行t检验;计数资料以百分率表示,组间比较行χ2检验;P<0.05为差异有统计学意义。
2 结果
2.1 术中出血量及手术时间比较观察组患者术中出血量及手术时间均明显多于对照组,差异均有统计学意义(均P<0.05),见表1。
表1 两组患者术中出血量及手术时间比较(±s)

表1 两组患者术中出血量及手术时间比较(±s)
注:与对照组比较,aP<0.05
组别 例数 手术时间(h) 术中出血量(ml)对照组 75 78.2±2.0 389±26观察组 75 100.2±2.6a 501±30a
2.2 术后并发症发生率比较两组患者术后并发症发生率差异无统计学意义(P>0.05),见表2。
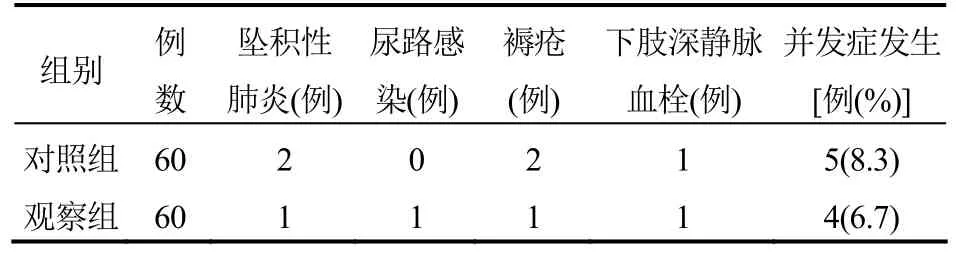
表2 两组患者术后并发症发生率比较
2.3 生命质量评分比较术后观察组患者物质功能、心理功能、躯体功能和社会功能评分均明显高于对照组,差异均有统计学意义(均P<0.05),见表3。
表3 两组患者生命质量评分比较((分,±s)

表3 两组患者生命质量评分比较((分,±s)
注:与对照组比较,aP<0.05
组别 例数 物质功能 心理功能 躯体功能 社会功能对照组 60 72.3±2.1 72.0±2.4 72.5±2.5 73.1±2.7观察组 60 83.4±2.6a 82.1±2.4a 83.5±3.2a83.0±2.9a
2.4 术后疗效评价比较观察组患者术后3年、术后5年Harris评分及总优良率均优于对照组,差异均有统计学意义(均P<0.05),见表4。
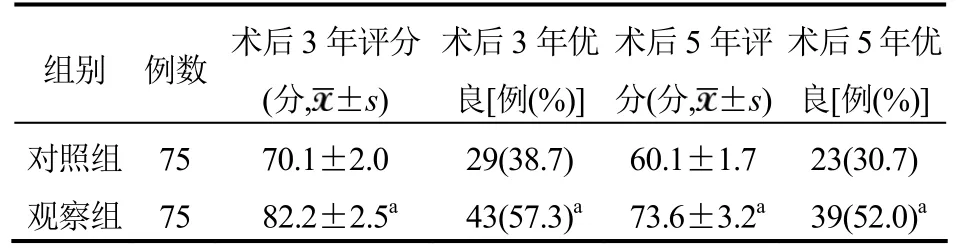
表4 两组患者术后疗效比较
3 讨论
股骨颈骨折发病率与年龄成正相关,易出现骨折不愈合(约占15%)和股骨头缺血性坏死(20%~30%)[5-6]。其主要表现为髋部疼痛,不能站立和行走,可严重影响患者生命质量。股骨颈骨折与身体其他部位骨折相比,疗效差,预后差,容易出现褥疮、泌尿系统感染、肺部感染等并发症,治疗复杂[7]。临床主要治疗方法有闭合复位内固定术、人工股骨头置换术和全髋关节置换术[8],这三种手术方式各有优缺点,老年人机体功能较差,选择合适的手术方式对于治疗和康复至关重要。闭合复位内固定术手术所需时间短、手术简单,但该手术有可能导致骨折愈合延迟、股骨头坏死,有研究表明该手术导致股骨头坏死的发生率为15%~30%[9],并且术后患者不能早期下床活动,会导致老年患者术后并发症发生率增加。也有研究表明,人工髋关节置换术手术风险高[10],老年患者手术耐受性差,需要完善术前准备,术后给予优质护理才能降低并发症,改善疾病预后,但人工髋关节置换术可以使患者的患侧肢体迅速恢复活动,早期下床活动及康复训练,可以有效地避免肺部感染、褥疮等并发症的发生,也不会发生骨折愈合延迟、股骨头坏死等,但是其容易引起假体脱位、松动、骨折等。还有研究表明,全髋关节置换术患者术后恢复效果好,不容易出现股骨头松动、脱位和髋臼磨损[11],但是手术的治疗费用高、手术难度大,可以考验医师的技术水平以及手术中的准确定位。
本研究中,观察组患者的手术平均时间、出血量均多于对照组,表明人工股骨头置换术的近期效果优于髋关节置换术。观察组和对照组患者术后并发症发生率差异无统计学意义;术后观察组患者的生命质量评分明显高于对照组,术后3年、术后5年Harris评分及总优良率均优于对照组。郝吉林等[12]研究表明全髋关节置换术后患者的髋臼磨损、疼痛的发生率明显低于人工股骨头置换术,而此次的研究结果确实也证实全髋关节置换术的远期效果优于人工股骨头置换术,人工股骨头置换术因髋臼磨损、疼痛会需要行二次手术治疗等,所以人工股骨头置换术患者生命质量不如全髋关节置换术患者。
综上所述,两种手术各有优缺点,采用人工股骨头置换术的手术平均时间、术中出血量比全髋关节置换术少,但行全髋关节置换术患者生命质量和远期治疗效果却明显优于行人工股骨头置换术的患者。
[1]阎戈,王愉思,徐勇强,等.全髋关节置换术与人工股骨头置换术治疗老年股骨颈骨折的临床对照观察[J].中国医药导报,2012,9(5):164-165.
[2]李坤,宋波.人工股骨头置换术与全髋关节置换术治疗老年股骨颈骨折临床效果比较[J].实用临床医药杂志,2013,17(3):45-48.
[3]童维.全髋关节置换术与人工股骨头置换术治疗老年股骨颈骨折的临床对比研究[J].中国医药指南,2012,10(23):603-604.
[4]江辉耀.人工股骨头置换和全髋关节置换术治疗老年人股骨颈骨折的效果比较[J].河北医药,2014,36(3):379-381.
[5]黄勇.高龄股骨颈骨折患者行全髋关节置换与人工双极股骨头置换临床效果比较[J].中国民康医学,2016,28(4):55-56.
[6]袁堂波,黄立新,蒋建农,等.双极人工股骨头置换术与全髋关节置换术治疗老年股骨颈骨折疗效比较[J].实用骨科杂志,2013,19(6):485-488.
[7]王立,曹燕明,林建浩,等.人工髋关节置换术治疗高龄老年人股骨颈骨折的疗效分析[J].临床和实验医学杂志,2014,13(6):494-496.
[8]王庆宇,林菲菲,秦彦国.全髋关节和双极人工股骨头置换术用于老年股骨颈骨折治疗的对比观察[J].安徽医学,2015,34(5):606-607.
[9]马强.人工全髋关节置换术和股骨头置换术治疗老年股骨颈骨折的疗效分析[J].吉林医学,2015,36(10):2055-2056.
[10]周忠华,何劲,赵银必.全髋关节与人工股骨头置换术治疗老年股骨颈骨折的疗效对比[J].中国老年学,2012,32(17):3682-3683.
[11]郭涛,张亚奎,张星火,等.全髋关节置换术与人工股骨头置换术治疗老年股骨颈骨折的疗效比较[J].现代生物医学进展,2015,15(8):1498-1500.
[12]郝吉林,郭景芳,陈焱,等.全髋关节置换术与人工双极股骨头置换术治疗老年新鲜移位股骨颈骨折的近期疗效比较[J].疑难病杂志,2013,12(12):268-271.

