肾上腺海绵状血管瘤临床病理特征(附5例报告并文献复习)*
付伟金,吴潇芸,谢智彬,颜海标
(1.广西医科大学第一附属医院泌尿外科,南宁 530021;2.广西卫生职业学院内科护理系,南宁 530021)
肾上腺海绵状血管瘤临床病理特征(附5例报告并文献复习)*
付伟金1,吴潇芸2,谢智彬1,颜海标1
(1.广西医科大学第一附属医院泌尿外科,南宁 530021;2.广西卫生职业学院内科护理系,南宁 530021)
目的探讨肾上腺海绵状血管瘤的临床病理特征,以提高临床认识。方法回顾性分析2004年1月至2015年12月广西医科大学第一附属医院5例经病理确诊的肾上腺海绵状血管瘤患者临床资料,探讨其临床病理特征,并结合相关文献进行分析。结果该组病例中男2例,女3例,平均发病年龄63岁(52~77岁),左侧3例,右侧2例。术前误诊为嗜铬细胞瘤2例。3例行后腹腔镜肾上腺肿瘤切除术,2例行开放性肾上腺肿瘤切除术。病理确诊5例均为肾上腺海绵状血管瘤,肿瘤平均直径5.92 cm(2.00~20.00 cm)。术后平均随访27.2个月(6~40个月)未见复发。结论肾上腺海绵状血管瘤是一种罕见良性肿瘤。大多数无内分泌功能,预后良好,完整的手术切除是主要的治疗方法。
肾上腺肿瘤;血管瘤,海绵状;病理学,临床;文献复习
肾上腺海绵状血管瘤临床罕见[1],目前国内外文献报道约100例,但多为病例报道及个案分析[2-5],为提高对该病的认识,现对2004年1月至2015年12月广西医科大学第一附属医院诊治的5例肾上腺海绵状血管瘤患者临床病理资料进行回顾性分析,现报道如下。
1 资料与方法
1.1一般资料 2004年1月至2015年12月广西医科大学第一附属医院共收治经病理确诊的肾上腺良性肿瘤815例,其中病理确诊为肾上腺海绵状血管瘤5例,占同期收治肾上腺良性肿瘤的0.6%(5/815)。本组男2例,女3例,平均发病年龄63岁(52~77岁),其中左侧3例,右侧2例。2例患者有腹痛、腹胀,3例体检发现肾上腺占位性病变。
1.2肾上腺内分泌功能检查 5例血肾素、醛固酮及皮质醇、促肾上腺皮质激素(ACTH)、血肾上腺素、去甲肾上腺素、24 h尿3-甲基-4羟基苦杏仁酸(VMA)、血钾均在正常范围。
1.3影像学检查 5例均行肾上腺超声检查,B超表现无特异性,包块多为实性或混合性回声,内部可见血流信号,如合并钙化可呈现强回声伴声影表现。肿瘤直径小于6 cm时,CT平扫为低密度或等密度肿物,其内可见斑点状及结节状钙化,增强扫描后肿物呈轻度强化,强化均匀(图1);肿瘤直径大于6 cm时平扫表现为囊性或囊实性肿物,肿物内可见分隔,增强扫描后动脉期可见肿块边缘呈不规则多发斑点状、结节状明显强化,静脉期及排泄期增强范围由周围向中心扩大(图2)。
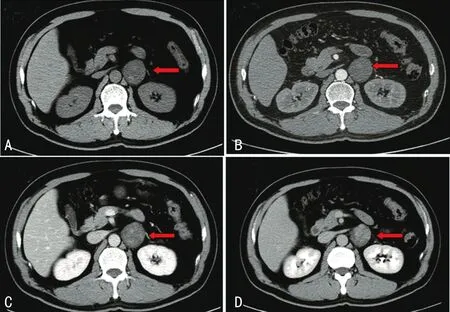
A:CT平扫可见左肾上腺区域有3 cm×3 cm等密度肿物(红箭头);B~D:动脉期、静脉期、排泄期可见肿物呈轻度强化
图1不典型肾上腺海绵状血管瘤CT表现
1.4术前准备及治疗 术前2例(肿瘤直径分别为8.0、10.0 cm)诊断静止型肾上腺嗜铬细胞瘤可能性大,术前服用α-受体阻滞剂哌唑嗪7~14 d,服用剂量8~14 mg/d;术前3 d输注胶体液扩充血容量。本组3例(肿瘤直径分别为2.0、3.6、6.0 cm)行全身麻醉后腹腔镜肾上腺肿瘤+患侧肾上腺大部分切除术,平均手术时间41.6 min(30~50 min),平均出血量约为70 mL(5~100 mL);2例(肿瘤直径分别为8、10 cm)行开放性肾上腺肿瘤+患侧肾上腺全切术,均为经腹全身麻醉手术治疗,取腹直肌旁切口,平均手术时间110 min(100~120 min),平均出血量约为225 mL(200~250 mL)。
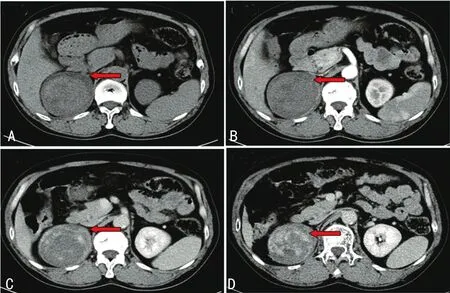
A:CT平扫可见右肾上腺区域有8 cm×8 cm囊实性肿物(红箭头);B~D:动脉期、静脉期、排泄期可见肿物呈中度强化,增强范围由周围向中心扩大,呈向心性增强
图2典型肾上腺海绵状血管瘤CT表现
2 结 果
2.1组织学及病理学特点 本组5例平均肿瘤直径5.92 cm(2~20 cm),典型大体标本:肿瘤包膜完整,质地中等,为囊实性肿物。切面肿物呈黄褐色、棕色或暗红色,可见扩张的血窦或血管,伴有出血、钙化、蜂窝样分隔等表现(图3)。显微镜下可见肾上腺组织被增生及扩张的血管代替,血管多不规则,管壁薄,含有单层上皮细胞,部分合并钙化、纤维囊壁形成等(图4),5例病理确诊均为肾上腺海绵状血管瘤。
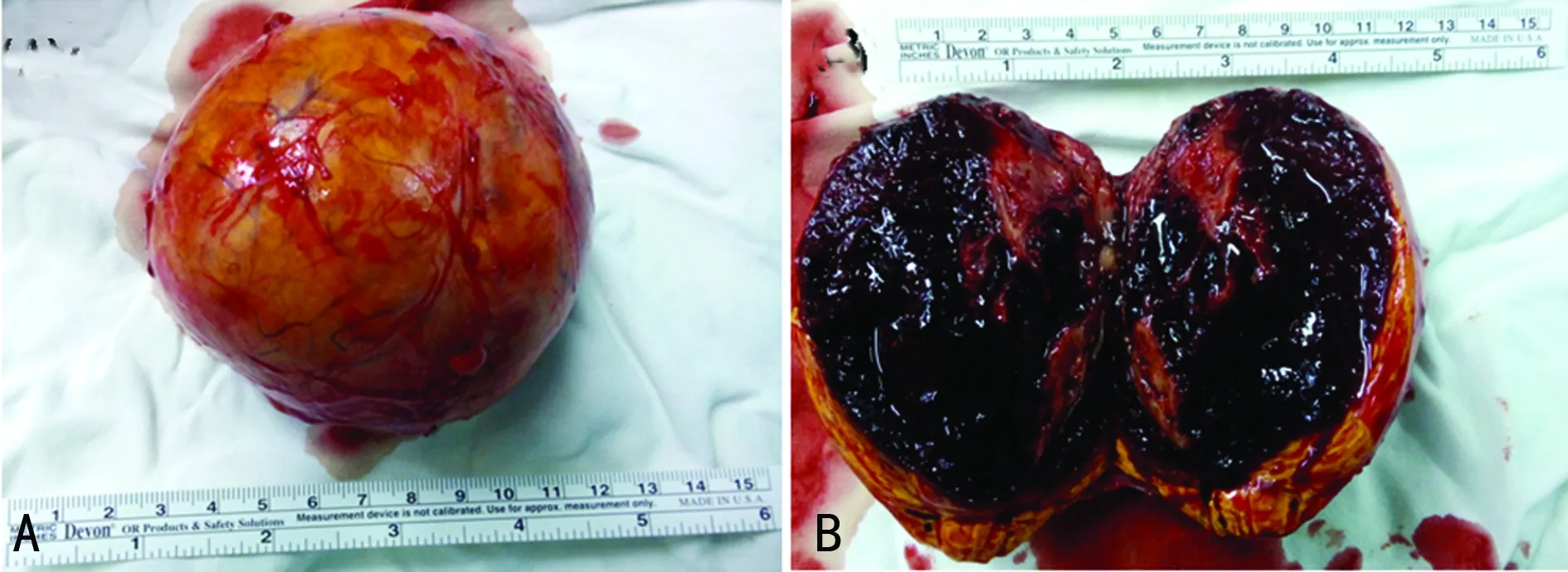
A:肿瘤包膜完整,质地中等,大小约为8 cm×8 cm×9 cm;B:切面肿物呈暗红色,可见扩张的血窦或血管,伴有出血
图3肾上腺海绵状血管瘤大体标本
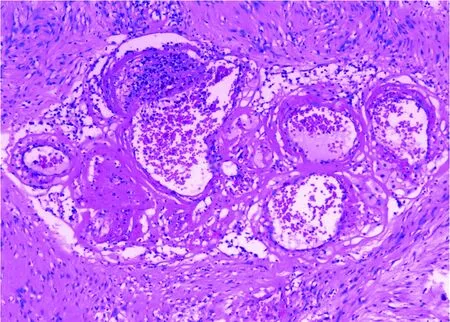
镜下可见扩张的血管,形态不规则,管壁薄,覆盖单层内皮细胞
图4肾上腺海绵状血管瘤病理照片(HE×100)
2.2随访结果 本组5例患者术后5~14 d出院,5例患者术后均获随访,其中3例定期(每3~6个月)行肾上腺B超复查,2例定期(每3~6个月)行肾上腺CT复查,平均随访时间27.2个月(6~40个月)。随访期间5例患者均未发现肿瘤复发和转移。
3 讨 论
血管瘤是起源于间叶组织的一种良性肿瘤,肾上腺血管瘤发病机制目前不清,可能与胚胎时期先天性血管发育不良、雌激素等有关,也有研究认为血管瘤发生与创伤可能存在一定关系[2-3]。肾上腺血管瘤临床罕见,发病率不详,海绵状血管瘤为肾上腺血管瘤最常见病理类型,其次为毛细血管型,蔓状血管瘤更为罕见[6]。本组5例肾上腺海绵状血管瘤约占同期广西医科大学第一附属医院病理确诊肾上腺良性肿瘤的0.6%(5/815)。
自1955年首次报道该病以来,国内外文献报道肾上腺海绵状血管瘤近100例,其中国外报道60例,国内报道约40例。男女发病约为1∶2,50~70岁为发病高峰期[8],多为单侧发病,双侧发病罕见。本组5例平均发病年龄63岁,与文献报道相符。大多数患者无临床症状,仅因为体检或其他疾病行相关影像学检查发现肾上腺占位病变而就诊,部分患者由于肿瘤体积增大导致压迫邻近器官出现相应症状如腰痛、腹痛、腹胀等就诊。也有报道肾上腺血管瘤可出现肿瘤破裂出血,而出现血压下降等休克症状,严重时可导致患者死亡。文献报道就诊时平均肿瘤直径为11 cm,最大肿瘤直径为42 cm[4],本组5例平均肿瘤直径5.92 cm,低于文献报道肿瘤直径,可能与本组患者早期就诊有关。
影像学表现对于肾上腺血管瘤诊断具有一定意义,但最终确诊还需依靠病理。典型肾上腺血管瘤CT平扫为低密度灶。囊性或实性,密度不均,可见散在分布的斑点状钙化灶;增强扫描可见边缘结节状或斑片状强化。并逐渐向中心强化,呈现向心性强化特征[9]。本组3例肿瘤直径较大者(10、8、6 cm)符合此影像学特点,肿瘤直径较小(2.0、3.6 cm)的患者不具有此影像学特点。在影像学方面肾上腺海绵状血管瘤需要与以下疾病相鉴别[10],(1)无功能肾上腺皮质腺瘤:肿瘤有完整包膜,CT平扫时常为稍低密度影,密度均匀,边界清晰,增强扫描呈轻-中度强化。(2)肾上腺嗜铬细胞瘤:体积常较大,外形不规则,密度多不均匀,其内可见出血、囊变及坏死,增强后实性部分明显强化,无增强后肿物强化逐渐由周边向中心扩大的特点。(3)肾上腺皮质癌:肿物边缘不规则,边缘不完整,CT 增强扫描周边可强化而中央因出血、坏死而极少增强,肿瘤内出血、坏死、钙化多见,易与周围组织粘连,就诊时多有局部及远处转移。
肾上腺海绵状血管瘤光镜下可见密集、扩张的血管排列紊乱,部分血管扩张充血呈海绵状,管壁薄,常为单层内皮细胞组成形状、大小不一的血窦,有时管壁可有玻璃样变,部分合并钙化、纤维囊壁形成。而毛细血管型血管瘤镜下表现为放射状分布的环形或小叶形簇状黏膜下毛细血管;蔓状血管瘤镜下表现为肾上腺组织被扩张的动脉与静脉替代。
大多数肾上腺血管瘤无内分泌功能,为肾上腺偶发瘤,目前报道近百例血管瘤中只有3例具有内分泌功能[11-12],肾上腺血管瘤术前确诊困难,推荐对所有肾上腺偶发瘤术前常规行肾上腺内分泌功能检测,以明确肾上腺偶发瘤的性质及有无相关内分泌功能,从而选择相应的治疗方式。
肾上腺血管瘤的治疗主要取决于肿瘤大小及是否具有内分泌功能。目前研究认为直径大于3.5 cm肾上腺血管瘤发生自发性出血危险性增大,故主张积极手术治疗;≤3.5 cm肾上腺血管瘤患者可密切观察,若有肿瘤增大趁势,可考虑手术治疗[3]。
目前相关诊疗指南及文献报道对小于6.0 cm的肾上腺肿瘤推荐采用腹腔镜手术治疗,>6.0 cm推荐采用开放手术治疗。但肿瘤大小并非绝对限制,也有文献报道腹腔镜手术治疗大于10 cm肾上腺肿瘤取得成功,因此肿瘤大小不再是腹腔镜手术的限制,应根据患者的病情和术者腔镜水平、技术条件选择具体的手术方式。本研究对3例患者肿瘤直径小于或等于6.0 cm(肿瘤直径为2.0、3.6、6.0 cm)者采用后腹腔镜下肾上腺肿瘤切除术;而对于2例大于6 cm(肿瘤直径为8.0、10.0 cm)者采取开放下经腹肾上腺肿瘤切除术,手术均获得成功。文献报道肾上腺海绵状血管瘤手术临床预后良好,无恶性变、复发或转移病例。本组5例患者随访6~40个月,肿瘤无复发或转移。
综上所述,肾上腺海绵状血管瘤为良性病变,大多数无内分泌功能,术前确诊困难,增强扫描可见肿物呈现向心性强化特征,预后好。
[1]王冰洁,吴红花,杨建梅,等.肾上腺海绵状血管瘤的临诊应对[J].中华内分泌代谢杂志,2013,29(8):708-710.
[2]Galea N,Noce V,Ciolina F,et al.Giant adrenal cavernous hemangioma:a rare abdominal mass[J].Urology,2013,82(1):e3-4.
[3]Kieger AJ,Nikolaidis P,Casalino DD.Adrenal gland hemangioma[J].J Urol,2011,186(6):2415-2416.
[4]Tarchouli M,Boudhas A,Ratbi MB,et al.Giant adrenal hemangioma:Unusual cause of huge abdominal mass[J].Can Urol Assoc J,2015,9(11/12):E834-836.
[5]董德鑫,李汉忠,严维刚,等.肾上腺海绵状血管瘤1例报告并文献复习[J].中华泌尿外科杂志,2014,35(7):490-493.
[6]耿浩,于德新,张志,等.肾上腺蔓状血管瘤1例报告并文献复习[J].临床泌尿外科杂志,2015,30(9):844-845.
[7]Pang C,Wu P,Zhu G.A rare cavernous hemangioma of the adrenal gland[J].Urol Case Rep,2015,3(4):120-122.
[8]Quildrian SD,Silberman EA,Vigovich FA,et al.Giant cavernous hemangioma of the adrenal gland[J].Int J Surg Case Rep,2013,4(2):219-221.
[9]Yamada T,Ishibashi T,Saito H,et al.Two cases of adrenal hemangioma:CT and MRI findings with pathological correlations[J].Radiat Med,2002,20(1):51-56.
[10]Abou El-Ghar M,Refaie H,El-Hefnawy A,et al.Adrenal hemangioma:Findings at multidetector CT with short review of the literature[J].Case Rep Radiol,2011,2011:601803.
[11]Oishi M,Ueda S,Honjo S,et al.Adrenal cavernous hemangioma with subclinical Cushing′s syndrome:report of a case[J].Surg Today,2012,42(10):973-977.
[12]Ng AC,Loh HL,Shum CF,et al.A case of adrenal cavernous hemangioma presenting with progressive enlargement and apparent hormonal hypersecretion[J].Endocr Pract,2008,14(1):104-108.
广西自然科学基金资助项目(2015GXNSFAA139180)。
付伟金(1978-),副主任医师,博士,主要从事泌尿外科研究。
10.3969/j.issn.1671-8348.2017.34.022
R736
B
1671-8348(2017)34-4822-03
2017-08-19
2017-09-23)

