低出生体重相关因素分析
陆强 韩忠厚 白力伟 吴红丽 王嘉欣 高彩云 贾晓娇 华天
·论著·
低出生体重相关因素分析
陆强 韩忠厚 白力伟 吴红丽 王嘉欣 高彩云 贾晓娇 华天
目的综合评价足月低出生体重儿(low birth weight infant,LBWI)的影响因素。方法采用病例对照研究方法,对66例低出生体重儿和1 743例正常出生体重儿的母亲进行回顾性分析。结果母亲年龄、孕期增重、产前体重指数(BMI)和口服葡萄糖耐量试验(OGTT)1 h血糖、2 h血糖是新生儿发生低出生体重的主要影响因素。结论对低出生体重儿的危险因素,应加强围生保健,及时发现并治疗孕妇妊娠期合并症,提升新生儿出生质量。
低出生体重;新生儿;影响因素
低出生体重儿(low birth weight infont,LBWI)是指出生体重lt;2 500 g的婴儿[1],是影响围生期死亡率及并发症的重要因素[2],也与儿童早期患病及成年期疾病密切相关[3]。LBWI的发生率是孕期保健质量和孕期营养状况的重要指标,国内文献报道LBWI发生率7.21%[4]。本文通过对低出生体重儿母亲孕期相关因素进行分析,为积极地实施预防与干预提供依据。
1 资料与方法
1.1 一般资料 选择2017年1~6月在秦皇岛市妇幼保健院产科进行规律产检、足月分娩的单活胎产妇共1 809例,其中出生体重lt;2 500 g为LBWI组的新生儿的母亲66例,及与LBWI组同期出生的体重2 500 g~3 999 g的新生儿的母亲1 743例为正常体重儿组。除外糖尿病合并妊娠、早产、双胎或多胎妊娠及围产儿死亡的孕妇。
1.2 方法 收集产妇临床资料,包括年龄、身高、孕前体重(BMI1)、孕中体重(BMI2)及产前体重(BMI3),孕早期(8~12周)血脂、肝肾功能,24~28周口服葡萄糖耐量试验(OGTT)时3点血糖值[空腹血糖(FBG)、OGTT 1 h血糖、OGTT 2 h血糖]和糖化血红蛋白(HbA1c)。收集产妇分娩时新生儿出生信息,包括新生儿性别及出生体重。诊断标准:产前检查质量依照“Kessner’s”评定方法[5]。LBWI是指新生儿出生体重lt;2 500 g。
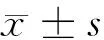
2 结果
2.1 LBWI发生一般情况 2017年1~6月所生育的活产单胎新生儿中66例为LBWI,1 743例为正常出生体重儿,所有入组孕母年龄20~44岁,平均年龄(29.37±4.19)岁。
2.2 LBWI组母亲因素 与正常体重儿母亲组间比较:孕母年龄、孕期体重增加、 OGTT 1 h血糖、OGTT 2 h 血糖差异有统计学意义(Plt;0.05)。而孕前体重、孕中体重及产前体重TG、CHO、LDL-C、HDL-C、ALT、GGT 2组间有差异,但差异无统计学意义(Pgt;0.05)。
2.2.1 LBWI组与正常体重儿母亲组体重指标比较:见表1。
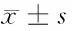

组别年龄(岁)孕前BMI(kg/m2)孕28周BMI(kg/m2)产前BMI(kg/m2)孕期增重(kg)正常体重儿组(n=1743)29.28±4.1722.80±4.0924.35±4.2027.95±3.8313.63±4.93低体重儿组(n=66) 31.42±4.2523.80±4.5025.56±2.2427.94±3.7710.73±5.61t(χ2)值-2.4571.1661.379-0.008-2.88P值 0.0240.2440.1680.9940.005
2.2.2 LBWI组与正常体重儿母亲组代谢指标比较:见表2。
2.2.3 LBWI组与正常体重儿母亲组糖代谢指标比较:见表3。
2.2.4 LBWI组与正常体重儿母亲组肝功能指标比较:见表4。
2.3 LBW影响因素分析 以出生体重与母亲年龄、母孕前BMI、孕中BMI、产前BMI、孕期增重、OGTT 0 h血糖、1 h血糖、2 h血糖及糖化血红蛋白行单因素相关分析,结果显示孕母产前BMI(r=0.157,Plt;0.05)、孕期增重(r=0.169,Plt;0.05)、OGTT 1 h血糖(r=0.111,Plt;0.05)、2 h血糖(r=-1.133,Plt;0.05)与新生儿出生体重具有相关性。见表5。
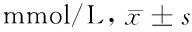

组别胎儿性别(例,男/女)TGCHOLDL-CHDL-C正常体重儿组(n=1743)786/9571.73±0.524.76±0.841.73±0.272.21±0.78低体重儿组(n=66) 36/301.59±0.774.90±0.781.82±0.372.36±0.71t(χ2)值1.6960.849-0.812-1.186-1.043P值 0.4280.3960.4170.2360.297
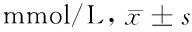

组别胎儿性别(例,男/女)空腹血糖1h血糖2h血糖HbA1c正常体重儿组(n=1743)786/9574.71±0.599.18±2.077.95±2.025.20±0.36低体重儿组(n=66) 36/304.64±0.697.55±1.786.53±1.555.15±0.40t(χ2)值1.6960.4744.3564.3460.709P值 0.4280.6350.0000.0000.479
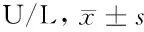

组别胎儿性别(例,男/女)ALTGGT正常体重儿组(n=1743)786/95714.58±9.2315.13±9.83低体重儿组(n=66) 36/3017.95±14.9813.93±8.88t(χ2)值 1.696-1.0930.642P值0.4280.2750.521

表5 新生儿出生体重相关因素分析
3 讨论
低出生体重率反应孕期工作质量以及孕妇、胎儿的营养状况,是反映一个国家或地区社会经济和卫生状况的一项敏感指标[6]。近年来,有关胚胎期及婴儿时期的营养状况与成年后的心血管病、肥胖、高血压和糖尿病的关系已有大量报告,发现低出生体重可导致生命后期罹患某些慢性疾病[7]。
3.1 母亲孕期增重与产前BMI 母亲孕期肥胖主要原因:(1)孕妇怀孕前体重正常,但由于孕期活动量减少,营养增加等原因导致孕期体重增加过度引起肥胖;(2)孕妇孕前饮食习惯不合理,准备怀孕前大量补充营养,导致肥胖后并妊娠。无论何种原因,孕期增重及产前体重是LBW重要影响因素。
孕妇孕前保持正常体质量,对于子代拥有适宜的出生体质量很有意义。多数研究证明,孕妇孕前BMI越高,其新生儿出生体质量越高[8]。孕妇体质量增加多少一直是孕期保健的内容之一,孕期体重的增重可以反映孕期营养状况,它与胎儿生长速度呈正相关[9],不合理的孕期增重往往会使不良妊娠结局的发生率升高。1991年,美国IOM只建议孕妇孕期增重不应低于7 kg,却对孕期体重增加的上限未提出明确标准。1997年,美国妇产科医师协会根据孕妇孕前体重BMI不同范围给予不同孕期增重建议:(1)孕前体重BMIlt;19.8 kg/m2的孕妇,在孕期体重增加最好维持在12.5~18 kg;(2)孕前体重BMI 19.8~26.0 kg/m2的孕妇,孕期体重增加最好维持在11.5~16 kg。2009年,IOM颁布的新的孕期增重指南:(1)孕前体重BMI 18.5~24.9 kg/m2的孕妇,孕期体重增加最好维持在11.5~16 kg;(2)孕前体重BMI 25.0~29.9 kg/m2的孕妇,孕期体重增加最好维持在7.0~11.5 kg;(3)孕前体重BMI≥30 kg/m2的孕妇,在孕期体重增加最好维持在5.0~9.0 kg。由于受到孕妇人种、年龄、身高、孕产次等多方面因素个体化差异的影响,截至目前,国内尚无衡量孕妇孕期增重的是否在适宜范围的统一标准。临床上以往一直使用美国IOM推荐的孕期适宜体质量增加范围作为标准,对孕前不同BMI的孕妇进行营养与孕期保健指导。但国内研究提出的孕期体质量增加范围大多高于美国IOM(2009年)推荐范围[10],这可能是由于我国女性和西方女性形体存在差异,以及近年生活水平提高,膳食结构改变所导致。文献显示,孕期体重增重不足9 kg时,低出生体重率明显增高[11]。我们的结果显示,LBWI组母亲和正常出生体重组孕期母亲增重的平均水平分别为13.63 kg和10.73 kg,2组增重均值差异有统计学意义(Plt;0.01),显示孕期体重的增重不良使产前BMI异常者LBWI的发生风险增大。周群英等[12]研究与本结果一致,说明孕期增重是低出生体重的保护因素。因此,应加强孕期保健的认知,保证孕妇孕期的营养充足,防止母体营养不良所致的胎儿发育受损的现象。
3.2 母亲年龄 一些研究表明,孕产妇的年龄对孕期母体和胎儿发育以及新生儿状况均有很大影响。关于母亲年龄与新生儿体重的关系,国内外进行了很多研究,但结论始终没有统一,不同的研究有不同的结论。与本文结果一致,国内一些学者发现,孕产妇年龄会影响孕期增重,妊娠期体重增长值随着分娩年龄增加而减少,最终影响新生儿出生体重[13]。国内另有研究发现[14]不同年龄段母亲新生儿体重不同趋势,母亲年龄lt;25岁的低出生体重发生比例为19.4%,母亲年龄在25~29岁的低出生体重发生比例为10.8%,母亲年龄在30~34岁低出生体重发生比例为13.5%,母亲年龄≥35岁的低出生体重发生比例为14.1%。显示母亲年龄在25~29岁的低出生体重发生比例最低,母亲年龄在30~34岁低出生体重发生比例次之,而母亲在年龄lt;25岁和母亲年龄≥35岁的低出生体重发生比例明显高于上两个年龄段,所以选择适当的年龄妊娠,保证妊娠期体重正常增长,有利于获得良好的母儿结局。
3.3 血糖水平 Dubé 等[15]研究发现,GDM母亲新生儿脐带血中血糖及C肽水平较高,参与子代出生体重变化。母亲宫内高血糖环境不仅影响子代出生体重,而且对子代远期健康也将产生影响。有学者提出母亲宫内环境将从认知、器官形成、生长及脂肪沉积等方面影响胎儿发育[16],当孕妇血糖升高时,通过胎盘输送给胎儿的葡萄糖量也会相应升高,刺激胎儿胰岛B细胞增生而分泌更多的胰岛素,从而使之处于高胰岛素血症的环境中,促进胎儿生长,使新生儿出生体重增加[17]。Sung等[18]研究发现,在非糖尿病孕妇中,孕期血糖水平与新生儿出生体重百分数有关联(r=0.29,Plt;0.05)。国内有研究认为,孕期FPG水平控制在3.5~4.9 mmol/L较为适宜[19,20]。孕期血糖水平控制在何种程度以最大限度降低不良出生结局需进一步研究。国内黄三唤等[21]的研究证明空腹血糖,OGTT-1 h和OGTT-2 h血糖均与新生儿的体重正相关,即随着血糖水平升高,新生儿出生体重增大,三项血糖每增加1 mmol/L,新生儿出生体重分别增加91.99 g、33.60 g和32.00 g。本文OGTT-1 h和OGTT-2 h血糖均与新生儿体重正相关,而空腹血糖(OGTT 0 h 血糖)及HbAlc与新生儿出生体重无关,可能与LBWI样本量较小有关。
低出生体重儿的影响因素众多[22],本研究显示了孕母年龄、孕母孕期增重、产前BMI、OGTT 1 h血糖、OGTT 2 h血糖等可以影响低出生体重儿的发生。因此,要加强围生保健,在最佳生育年龄准备妊娠,规范产前检查[23],加强对孕期体重的监测,积极防治妊娠合并症,保证母婴健康,从而减少低出生体重儿的的发生率。
1 沈晓明,王卫平主编.儿科学.第7版.北京:人民卫生出版社,2008.88.
2 崔浩,何春花,李小洪,等.1996-2013年中国早产或低出生体重儿死亡率变化趋势分析.中华预防医学杂志,2015,49:161-165.
3 Whincup PH,Kaye SJ,Owen CG,et al.Birth weight and risk of type 2 diabetes:a systematic review.JAMA,2008,300:2886-2897.
4 陈奕,李光辉,邹丽颖,等.我国低出生体重儿的影响因素.中华围产医学杂志,2015,18:755-760.
5 Showstack JA,Budetti PP,MlnkIer D.Faxtors associated with birthweight: An elploration of the roles of prenatal care and length of gestation.Am J Public Health,1984,9:1003-1008.
6 de Onis M,Dewey KG,Borghi E,et al.The World Health Organization’s global Targets for reducing childhood stunting by 2025:rationale and proposed actions.Matern Child Nutr,2013,9:6-26.
7 Whincup PH,Kaye SJ,Owen CG,et al.Birth weight and risk of type 2 diabetes:a systematic review.JAMA,2008,300:2886-2897.
8 Stamnes Koepp UM,Frost Andersen L,Dahl Joergensen K,et al.Maternal pre-pregnant body mass index,maternal weight changeand offspring hirthweight.Acta Obstet Gynecol Scand,2012,91:243-249.
9 彭婷婷,岳福娟,王芳,等.孕前体重指数及孕期增重与小于胎龄儿的关系.中华流行病学杂志,2015,36:644-648.
10 Rasmussen KM,Catalano PM,Yaktine AL.New guidelines for weight gain during pregnancy:what obstetrician/gynecologisis should know.Curr Opin Obstet Gynecol,2009,21:521-526.
11 张少强,廖瑞荣,张玲,等.孕前体质指数及孕期增重于妊高征和新生儿出生体重的关系.现代预防医学,2006,33:1534-1536.
12 周群英.围生期保健指标与低出生体重妊娠结局的相关性.中国妇幼保健,2017,32:936-938.
13 孙秋雨,蔡雁.年龄对妊娠期体重增长及新生儿出生体重的影响.现代妇产科进展,2017,26:222-224.
14 罗翠娟,沈国凤,陈凤玲,等.孕期体重增长对新生儿体重的影响.河北医药,2015,37:3617-3618.
15 Dubé MC,Morisset AS,Tchernof A,et al.Cord blood C-peptide levels relate to the metabolic profile of women with and without gestational diabetes.Acta Obstet Gynecol Scand,2012,91:1469-1473.
16 Buss C,Entringer S,Swanson JM,et al.The Role of Stress in Brain Development:The Gestational Environment’s Long-Term Effects on the Brain.Cerebrum,2012,2012:4.
17 Nobile de stantis MS,Radaelli T,Tadcco E,et al.Exce of amniotic fluid:pathophysioligy,correlated disease and dinical managent.Acta Biomed Ateneo Pamense,2004,75:53-55.
18 J Sung JF,Kogut EA,Lee HC,et al.Correlation of continuous glucose monitoring profiles with pregnancy outcomes in nondiabetic women.Am J Perinatol,2015,32:461-468.
19 Stuebe AM,Landon MB,Lai Y,et al.Is there a threshold oral glucose tolerance test value for predicting adverse pregnancy outcome?Am J Perinatol,2015,32:833-838.
20 Zhu M,Cai J,Liu SJ,et al.Relationship between gestational fasting plasma glucose and neonatal birth weight,prenatal blood pressure and dystocia in pregnant Chinese women.Diabetes Metab Res Rev,2014,30:489-496.
21 黄三唤,徐叶清,童世庐,等.孕中期血糖水平与新生儿出生体重的队列研究.中华流行病学杂志,2016,37:45-49.
22 余峰,黄晓霞,尉敏琦,等.上海某区足月新生儿低出生体重的影响因素分析.环境与职业医学,2015,32:289-295.
23 戴琳琳,胡文斌,罗晓明,等.产前保健与文化程度对低出生体重风险的交互作用.中华流行病学杂志,2014,35:533-536.
10.3969/j.issn.1002-7386.2017.23.028
项目来源:秦皇岛市科学技术研究与发展支撑计划项目(编号:201501B047)
066000 河北省秦皇岛市妇幼保健院(韩忠厚、白力伟、吴红丽、高彩云、华天书);河北省秦皇岛市第一医院(陆强、王嘉欣、贾晓娇)
白力伟,066000 河北省秦皇岛市妇幼保健院;
E-mail:2269720595@qq.com
R 722
A
1002-7386(2017)23-3620-03
2017-07-11)

