微小甲状腺乳头状癌与结节性甲状腺肿的MSCT征象比较
东莞东华医院放射科
(广东 东莞 523110)
邹玉林 李志娟 漆 强 钱会绒 陆火丽
微小甲状腺乳头状癌与结节性甲状腺肿的MSCT征象比较
东莞东华医院放射科
(广东 东莞 523110)
邹玉林 李志娟 漆 强 钱会绒 陆火丽
目的比较分析微小甲状腺乳头状癌(PMCT)及结节性甲状腺肿(NG)的多层螺旋CT(multi-slice spiral CT,MSCT)征象,并探讨MSCT鉴别二者的价值。方法回顾性分析病理证实的34例PMCT及46例NG的MSCT表现,从结节的形态及边缘、有无钙化、钙化的部位及形态、增强后结节边缘及轮廓改变、有无淋巴结增大方面,分析PMCT瘤体与NG结节的MSCT特征,用SPSS 19.0软件进行统计学处理。结果PMCT与NG组间结节的边缘、钙化部位、钙化形态、增强后结节边缘及轮廓改变的比较具有显著性差异(P<0.05);结节的形态、有无钙化、有无淋巴结增大的比较无显著性差异(P>0.05)。结论综合分析PMCT与NG结节的各种MSCT征象,有助于PMCT与NG的鉴别诊断,并提高PMCT的检出率。
甲状腺;甲状腺肿瘤;甲状腺肿,结节性;体层摄影术,X线计算机
甲状腺癌是最常见的甲状腺恶性肿瘤,占甲状腺结节性病变的5%[1]。微小甲状腺乳头状癌(papillary microcarcinoma of thyroid,PMCT)是直径≤1.0cm的甲状腺乳头状癌,占甲状腺癌的30%左右,预后良好[2],但由于病灶隐匿,并且与结节性甲状腺肿(nodular goiter,NG)的影像学表现存在诸多相似之处,易造成误诊及漏诊,术前诊断率较低。近些年来,对直径>1.0cm的甲状腺癌的文献报道较多,但对于直径≤1.0cm的PMCT的CT表现及其鉴别诊断的报道较少。本文回顾性分析东莞东华医院2014年01月至2016年12月经手术及病理证实的34例PMCT及46例NG的CT表现,旨在探讨及总结二者的CT征象,以提高PMCT的CT早期检出率及诊断准确性。
1 材料与方法
1.1 一般资料微小甲状腺癌34例,20例因合并结节性甲状腺肿、甲状腺炎而以颈部肿物或颈部疼痛入院,14例以健康体检发现甲状腺结节入院,术后病理诊断均为乳头状癌;其中男性6例,女性28例,年龄31~61岁,平均年龄43.3岁;单发瘤体31例,双发瘤体2例,多发瘤体1例,共计瘤体38枚。结节性甲状腺肿46例,35例因颈部肿物入院,11例以健康体检发现甲状腺结节入院;其中男性17例,女性29例,年龄23~75岁,平均年龄41.2岁;其中直径≤1.0cm结节共计57枚。所有病例均有完整的临床、手术及病理资料。
1.2 研究方法
1.2.1 检查设备与方法:全部病例均行CT平扫及增强扫描。采用TOSHIBA Aquilion 64层螺旋CT扫描仪,患者仰卧位,颈部尽量仰伸,扫描范围自颅底至主动脉弓上缘。扫描参数:管电压120kV,管电流200mA,层厚0.5mm,螺距因子0.641,视野 240mm,矩阵512×512;重建层厚3.0mm,重建间隔3.0mm。增强扫描选用对比剂为碘海醇(300mgI/ml),剂量为1.5ml/kg,注射速率为3.0ml/s,高压注射器经肘部静脉团注,分别于注射开始后30s及60s行动脉期、静脉期双期扫描。并针对病灶区域做冠状位及矢状位重建,对可疑病灶区进行薄层放大重建。
1.2.2 颈部淋巴结分区[3-4]:Ⅰ区,颌下和颏下淋巴结;Ⅱ区,颈内静脉淋巴结上组;Ⅲ区,颈内静脉淋巴结中组;Ⅳ区,颈内静脉淋巴结下组;Ⅴ区,枕后三角区或副神经链淋巴结;Ⅵ区,即颈前区,包括环甲膜淋巴结、气管周围淋巴结及甲状腺周围淋巴结;Ⅶ区,上纵隔淋巴结。
1.2.3 图像分析:所有图像均由两名中级以上职称医师采用双盲法阅片。在MSCT平扫图像上分析结节的形态及边缘、有无钙化、钙化的部位及形态,在增强静脉期图像上分析结节增强后边缘及轮廓改变、有无颈部淋巴结增大。钙化分类标准:最大直径≤0.2cm的钙化为细颗粒型钙化,最大直径>0.2cm的钙化为粗颗粒型钙化。
1.3 统计学分析采用SPSS 19.0统计分析软件。分别对微小甲状腺乳头状癌和结节性甲状腺肿的形态及边缘、有无钙化、钙化的部位及形态、增强后结节边缘及轮廓改变、有无淋巴结增大用 检验做显著性分析,P<0.05为差异具有统计学意义。
2 结 果
PMCT与NG组间结节的边缘、钙化部位、钙化形态、增强后结节边缘及轮廓改变的比较经 检验具有显著性差异(P<0.05);结节的形态、有无钙化、有无淋巴结增大的比较无显著性差异(P>0.05),见表1。
2.1 结节形态与边缘38枚PMCT瘤体及57枚NG结节中,大部分形态表现为类圆形(PMCT76.3%,NG70.2%),两组间差异无统计学意义(P>0.05)。但结节边缘改变有助于鉴别PMCT与NG;65.8%的PMCT瘤体表现为边缘模糊的,78.9%的NG结节表现为边缘清晰的;两组间差异有统计学意义(P<0.05)。
2.2 钙化PMCT瘤体钙化率为39.5%,NG结节钙化率为31.6%,两者钙化率的比较差异无统计学意义(P>0.05)。但钙化的部位及形态均有助于鉴别PMCT瘤体及NG结节,两组间差异有统计学意义(P<0.05。73.3%的PMCT瘤体钙化位于在结节内部,而66.7%的NG结节钙化位于结节边缘)。66.7%的PMCT瘤体钙化为细颗粒型,77.8%的NG结节钙化为粗颗粒型。
2.3 增强表现增强后结节边缘及轮廓改变的比较均有统计学意义(P<0.05)。增强扫描后,68.4%的PMCT瘤体边缘不光整,仅12.3%的NG结节出现该征象。78.9%的PMCT瘤体增强后边缘变模糊,瘤体直径较平扫时略有缩小,仅15.8%的NG结节同样表现为此征象。
2.4 淋巴结增大单纯观察有无颈部淋巴结增大,对于鉴别PMCT与NG无帮助。34例PMCT中5例(14.7%)发现颈部或纵隔增大淋巴结共8枚(颈部淋巴结最大横径≥0.5cm,纵隔淋巴结最大横径≥1.0cm);46例NG中14例(30.4%)发现增大淋巴结共20枚。而病理确诊9例(26.5%)PMCT共15枚淋巴结发生转移,其中10枚最大横径<0.5cm。
3 讨 论
3.1 结节形态与边缘本组38枚PMCT瘤体中,大部分表现为类圆形,表现为不规则形者仅9枚(23.7%),与NG结节表现类似(29.8%),明显低于韩志江等[5]报道的62%,考虑与本组PMCT瘤体直径较小有关,本组PMCT瘤体直径0.3-1.0cm,平均直径0.55cm,22枚瘤体直径≤0.5cm。因此,笔者认为,当结节直径较小时,结节形态对于鉴别PMCT与NG意义不大。
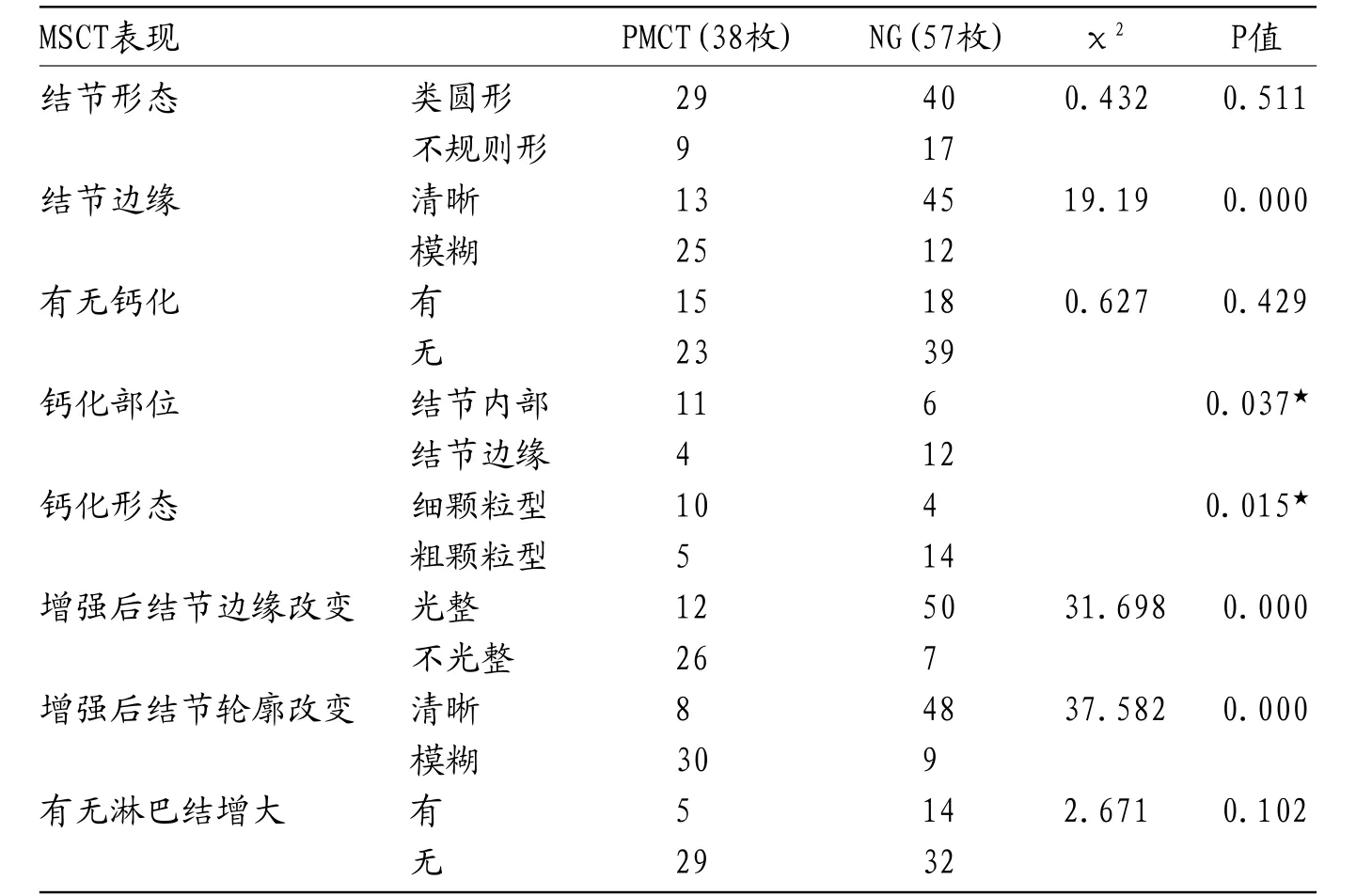
表1 微小甲状腺癌与结节性甲状腺肿的MSCT征象对照
正常甲状腺组织因含碘量高而表现为平扫呈高密度,PMCT破坏正常甲状腺组织,NG为甲状腺滤泡上皮反复增生并出现退行性变形成结节,两者均可破坏甲状腺贮碘功能,CT平扫表现为低密度。本组所有PMCT瘤体及NG结节均表现为低密度。病理显示PMCT瘤体呈浸润性生长,瘤体周围纤维成分少,与正常甲状腺组织分界不清,大部分边缘模糊;而NG结节为上皮增生性病变与退行性病变反复交替,结节周围出现纤维化,胶原纤维反复增生形成假包膜,大部分边缘较清晰。
3.2 钙化特征甲状腺良、恶性病变均可出现钙化,有文献报道恶性病变钙化率(39.1%-69.7%)明显高于良性病变(18.3%-27.1%),钙化有助于提示甲状腺癌[6-7],刘伟等[8]亦有相似的研究结果。本组PMCT瘤体钙化率(39.5%)与NG结节钙化率(31.6%)相近,两者比较无统计学意义,可能与研究分组有关,刘伟等[8]以良、恶性分组,良性病变包括结节性甲状腺肿和腺瘤,而腺瘤钙化率明显低于结节性甲状腺肿[9],从而导致良性病变组钙化率降低。本组分析结果显示,单纯比较PMCT瘤体与NG结节钙化率无助于鉴别二者。
甲状腺良、恶性病灶中钙化形成机制不同,NG结节钙化是结节反复增生和退变交替过程中,纤维组织增生,甲状腺组织缺血、坏死、囊变,形成结节壁钙化和纤维间隔钙化,因此钙化多发生在结节边缘;甲状腺癌钙化是因为肿瘤细胞生长迅速,肿瘤血管及纤维组织过度增生,钙盐沉积而形成钙化,因此钙化多位于肿瘤瘤体内部。乳头状甲状腺癌钙化的病理基础是砂粒体,而砂粒体主要位于乳头中轴内、纤维间质或实体肿瘤细胞巢之间,钙化多位于结节中心部位。
国内外学者[10-11]普遍认为细颗粒型钙化是甲状腺乳头状癌的特征性表现,其病理基础为砂粒体,显微镜下半数甲状腺乳头状癌可发现砂粒体。而刘伟等[8]报道在CT平扫图像上甲状腺癌瘤体中粗颗粒型钙化明显多于细颗粒型钙化。本组数据中细颗粒型钙化在PMCT组(66.7%)明显高于NG组(22.2%),与前者报道相似,考虑原因在于常规甲状腺CT采用3mm层厚扫描对细颗粒型钙化漏检率较高,本组采用64层螺旋CT容积扫描,层厚0.5mm,并对所有直径≤0.5cm的小病灶进入薄层放大重建,大大提高了直径0.2cm以下细颗粒型钙化的检出率。

图1-3 甲状腺右叶PMCT;图1:CT平扫瘤体呈类圆形,边缘模糊;图2:CT增强后瘤体轮廓变模糊,瘤体直径较平扫稍缩小;图3:HE染色,10×10倍,甲状腺微小乳头状癌。图4 甲状腺右叶PMCT,瘤体内部多发砂粒样钙化;左叶结节性甲状腺肿伴腺瘤样结节形成。图5-7 甲状腺左叶NG;图5:CT平扫结节呈类圆形,边缘清晰;图6:CT增强后结节轮廓较平扫更加清晰;图7:HE染色,4×10倍,结节性甲状腺肿。图8 双侧结节性甲状腺肿,结节边缘粗颗粒型钙化。图9-10 甲状腺右叶PMCT;图9:平扫瘤体呈不规则形,边缘模糊;图10:增强后瘤体强化程度低于周围正常甲状腺组织,边缘呈锯齿状。图11-12 甲状腺右叶NG;图11:平扫结节呈类圆形,边缘清晰;图12:增强后结节轮廓清晰,边缘光整。
但由于本组所有PMCT均为乳头状癌,其瘤体内砂粒体既是细颗粒型钙化的病理基础,也是瘤体内部钙化形成的主要原因[10],因此,关于钙化部位与钙化形态对其它病理类型PMCT与NG的鉴别价值还需进一步的研究支持。
3.3 增强表现PMCT由于体积较小,肿瘤细胞密实,增强后不同扫描期相强化程度均低于周围正常甲状腺组织。NG内部间质不同程度的纤维增生,并且增生与退变反复交替,伴有组织缺血、坏死、囊变及间隔形成,导致NG结节增强后呈多样性强化。但两者单纯强化程度均无特异性[12]。
PMCT瘤体呈浸润性生长,周围纤维成分少,无包膜,增强后表现为边缘不光整;PMCT瘤体-甲状腺交界区血供丰富,强化程度介于瘤体中央与正常甲状腺之间,表现为瘤体周围轮廓模糊、不光整,瘤体直径较平扫稍缩小,与俞炎平[13]等报道的镶嵌征、晕圈征CT表现及病理基础一致。NG结节周围纤维化、上皮样及腺瘤样增生形成假包膜,增强后表现为边缘清晰、连续;结节-甲状腺交界区胶原纤维增生,缺乏血供,故增强后轮廓较平时更加清晰,且边缘光整。故增强后病灶边缘的表现对鉴别PMCT与NG有重要价值。
3.4 淋巴结增大甲状腺乳头状癌的特征为恶性程度低,但颈部淋巴结转移率高,本组PMCT患者术后病理证实颈部淋巴结转移率23.7%,低于文献报道,可能与本组PMCT瘤体较小、病史较短有关。按照淋巴结转移判断标准(颈部淋巴结最大横径≥0.5cm,纵隔淋巴结最大横径≥1.0cm),PMCT组患者术前CT发现淋巴结转移率仅14.7%,而本组NG组患者中30.4%出现淋巴结反应性增生,故甲状腺结节伴有淋巴结增大即诊断为甲状腺癌并颈部淋巴结转移,常常会导致误诊[14]。PMCT组术后检出淋巴结转移15枚,其中10枚(66.7%)枚最大横径<0.5cm;大部分转移淋巴结位于Ⅳ区及Ⅵ区(Ⅳ区4枚,Ⅵ区8枚,其它区3枚),与文献报道一致[4-6];Ⅵ区8枚淋巴结最大横径均<0.5cm,故不少学者认为只要Ⅵ区发现淋巴结就应当视为转移[15]。
总之,虽然PMCT瘤体与NG结节影像学征象存在诸多类似之处,但随着MSCT容积扫描及增强扫描的普及应用,为诊断医师提供越来越多PMCT细微影像学征象,诸如砂粒样钙化、瘤体边缘改变及增强后瘤体边缘改变等较有意义的诊断信息,对于鉴别PMCT与NG有重要价值。当然,任何一种MSCT征象都不是特异性,在鉴别两者时应当综合分析各类征象,从而提高PMCT术前检出率。
[1] Hegedus L.Clinical Practice:the thyroid nodule[J].N Engl J Med,2004,351(3):1764-1771.
[2]Wada N,Duh QY,Sugino K,et al.Lymph node metastasis from 259 papillary thyroid m icrocarcinomas:frequency,pattern of occurrence and recurrence,and optimal strategy for neck dissection[J].Ann Surg,2003,237(7):399-407.
[3]Sakai O,Curtin HD,Romo LV,et al.Lymph node pathology:benign proliferative,lymphoma and metastatic disease[J].Radiol Clin North Am,2000,38(11):979-998.
[4]王圣应,朱正志,彭德峰,等.分化型甲状腺癌颈淋巴结转移规律的研究[J].中华外科杂志,2008,46(18):1404-1406.
[5]韩志江,陈文辉,周健,等.微小甲状腺癌的CT特点[J].中华放射学杂志,2012,46(2):135-138.
[6]关玉宝,曾庆思,伍筱梅,等.甲状腺癌的CT诊断[J].临床放射学杂志,2006,25(10):916-919.
[7]Moon WI,Jung SL,Lee JH,et al.Benign and malignant thyroid nodules:U S differentiation-multicenter retrospective study[J].Radiology,2008,247(5):762-770.
[8]刘伟,杨军,张毅,等.钙化征在C T鉴别甲状腺良、恶性病变中的价值[J].中华放射学杂志,2010,44(2):147-151.
[9]陈传新,胡春洪,马岩,等.乳头状甲状腺癌的C T表现与病理对照分析[J].中国CT和MRI杂志,2015,13(8):30-32.
[1 0]Taki S,Terahata S,Yamashita R,et al.Thyroid calcifications:sonographic patterns and incidence o f c a n c e r[J].C l i n Imaging,2004,28(5):368-371.
[11]曾瑞超,李权,吕超,等.甲状腺微小乳头状癌超声特性与预测颈侧淋巴结转移关系的探讨[J].中华超声影像杂志,2012,21(2),146-148.
[12]温伟,金科,胡祥,等.甲状腺乳头状癌与结节性甲状腺肿CT成像特点的对比分析[J].实用放射学杂志,2008,24(9):1168-1171.
[13]俞炎平,邝平定,张亮,等.小甲状腺癌的CT表现分析[J].中华放射学杂志,2010,44(10),1049-1053.
[14]Wada N,Duh QY,Sugino K,et al.Lymph node metastasis from 259 papillary thyroid m icrocacinomas:frequency,pattern of occurrence,and optimal strategy for neck dissection[J].Ann Surg,2003,237(3):399-407.
[15]姚强,陈孙斌,符传刚,等.结节性甲状腺肿合并甲状腺癌的超声及CT诊断分析[J].中国CT和MRI杂志,2016,14(6):22-24.
(本文编辑: 刘龙平)
Comparison of MSCT Appearances of Papillary Microcarcinoma of Thyroid with Nodular Goiter
ZOU Yu-lin, LI Zhi-juan, QI Qiang,et al., Department of Radiological, Dongguan TungWah Hospital, Dongguan 523110, Guangdong Province, China
ObjectiveTo analyze and compare the multi-slice spiral CT(MSCT)appearances of papillary microcarcinoma of thyroid (PMCT) and nodular goiter (NG),and to investigate the value of MSCT in the identification of them.MethodsMSCT manifestations in 34 cases of PMCT and 46 cases of NG confirmed by pathology were retrospectively analyzed, the MSCT features of PMCT tumor body and NG nodules including shape and edge, with or without calcification, location and shape of calcification,edge continuity and contour change of enhanced nodules, with or without lymph node enlargement aspect were analyzed, using SPSS 19.0 software for statistical analysis. ResultsThere were significant differences between PMCT and NG group in edge of nodules,location and shape of calcification, edge continuity and contour change of enhanced nodules (P<0.05). The comparison of the shape of nodules, with or without calcification or lymph node enlargement between them has no significant difference (P>0.05).ConclusionComprehensively analyze the MSCT features of PMCT tumor body and NG nodules was helpful for antidiastole between PMCT and NG, and to improve the detection rate of PMCT
Thyroid; Thyroid Neoplasm; Goiter, Nodular; Tomography, X-ray Computed
R736.1;R445.3
A
10.3969/j.issn.1672-5131.2017.11.015
邹玉林
2017-09-26