中性粒细胞淋巴细胞比例在预测甲状腺乳头状癌术后侧颈部淋巴结复发的价值
郑绪才, 王圣应, 刘建军, 洪士开
(安徽省肿瘤医院头颈乳腺外科, 安徽 合肥 230031)
中性粒细胞淋巴细胞比例在预测甲状腺乳头状癌术后侧颈部淋巴结复发的价值
郑绪才, 王圣应, 刘建军, 洪士开
(安徽省肿瘤医院头颈乳腺外科, 安徽 合肥230031)
目的探讨甲状腺乳头状癌(PTC)患者术前中性粒细胞淋巴细胞比例(NLR)与术后侧颈部淋巴结复发的关系。方法回顾性的纳入我院2012年8月至2016年12月入住我科的PTC患者血常规标及术后复发情况。分析术前的NLR比例与术后侧颈部淋巴结转移的关系。结果总共211例病人纳入此次分析,其中有50(23.7%)例患者术后出现侧颈部淋巴结的转移。术前外周血NLR高于2.6是PTC患者术后侧颈部淋巴结复发的独立危险因素。结论高NLR是PTC术后侧颈部淋巴结转移的高危影响因素。NLR高于2.6的病人术后复诊过程中需要常规检查侧颈部淋巴结情况。
甲状腺乳头状癌; 中性粒细胞淋巴细胞比例; 侧颈部淋巴结转移; 风险因素
甲状腺乳头状癌(papillary carcinoma, PTC)是起源于甲状腺滤泡上皮细胞的一种恶性肿瘤,是最常见的甲状腺分化型肿瘤,在过去的30年,PTC的发病率上升了一倍[1]。尽管PTC的预后较好,但是PTC具有高复发的生物学特征。PTC患者术后容易出现复发,其中侧颈部淋巴结转移是最常见的部位[2]。有研究显示约30%的PTC患者出现侧颈部淋巴结的转移[3]。尽管TNM分期以及MACIS复发风险模型能够对PTC的预后及复发风险进行预测。但是这些模型并不能有效评估侧颈部淋巴结复发的情况[4]。事实上,这一些模型都是基于肿瘤的局部病理分期,肿瘤的发展,同样受到机体抗肿瘤的状态影响。特别是机体的对肿瘤细胞的炎性反应能够显著影响肿瘤的进展[5]。由于血清指标NLR能反应出机体的对肿瘤细胞的反应逐渐引起研究者的关注。研究显示,淋巴细胞比例升高能够显著激活机体淋巴细胞介导的肿瘤细胞杀伤过程。同时,越来越多的关于恶性肿瘤的研究证实NLR升高被证实与差的预后相关[6~8]。但是,其与PTC的进展复发是否相关仍不清晰。本研究目的通过回顾性的分析术前外周血NLR与术后肿瘤的局部进展的相关性,以期为后续的治疗提供科学依据。
1 资料与方法
1.1一般资料:选择2012年8月至2016年12月期间,就诊于安徽省肿瘤医院头颈乳腺外科病理诊断为PTC并接受单侧或双侧腺叶全切联合中央区淋巴结清扫术的患者纳入此次研究。纳入标准如下: ①术后病理明确诊断为PTC,且肿瘤无远处转移(包括侧颈部淋巴结转移);②术前无感染性疾病史(如肝炎、结核等病史);③无自身免疫性疾病病史;④没有其他恶性肿瘤病史。排除标准:①非初次手术者;②非根治性手术(R0切除)者。③术后接受I131治疗者。根据术后随访过程中是否出现侧颈部淋巴结转移将所有纳入的病患分为转移和非转移。若同时出现侧颈部和其他远处转移定义为转移组,若仅出现其他部位转移而无侧颈部转移则不纳入此次分析。参照以上标准共211例患者纳入此次分析,平均年龄为54.5岁;其中以女性患者为主(143例,67.8%),平均中央区检出阳性淋巴结数为3.7枚。术前外周血白细胞总数6.55×109L-1,中性粒细胞计数平均为3.89×109L-1,淋巴细胞计数为1.96×109L-1。其中转移患者50例(23.7%),未转移者161例(76.3%)。中位无疾病进展时间为76.4月,术后3年和5年的复发率分别为24.1% 和28.9%(见表1)。
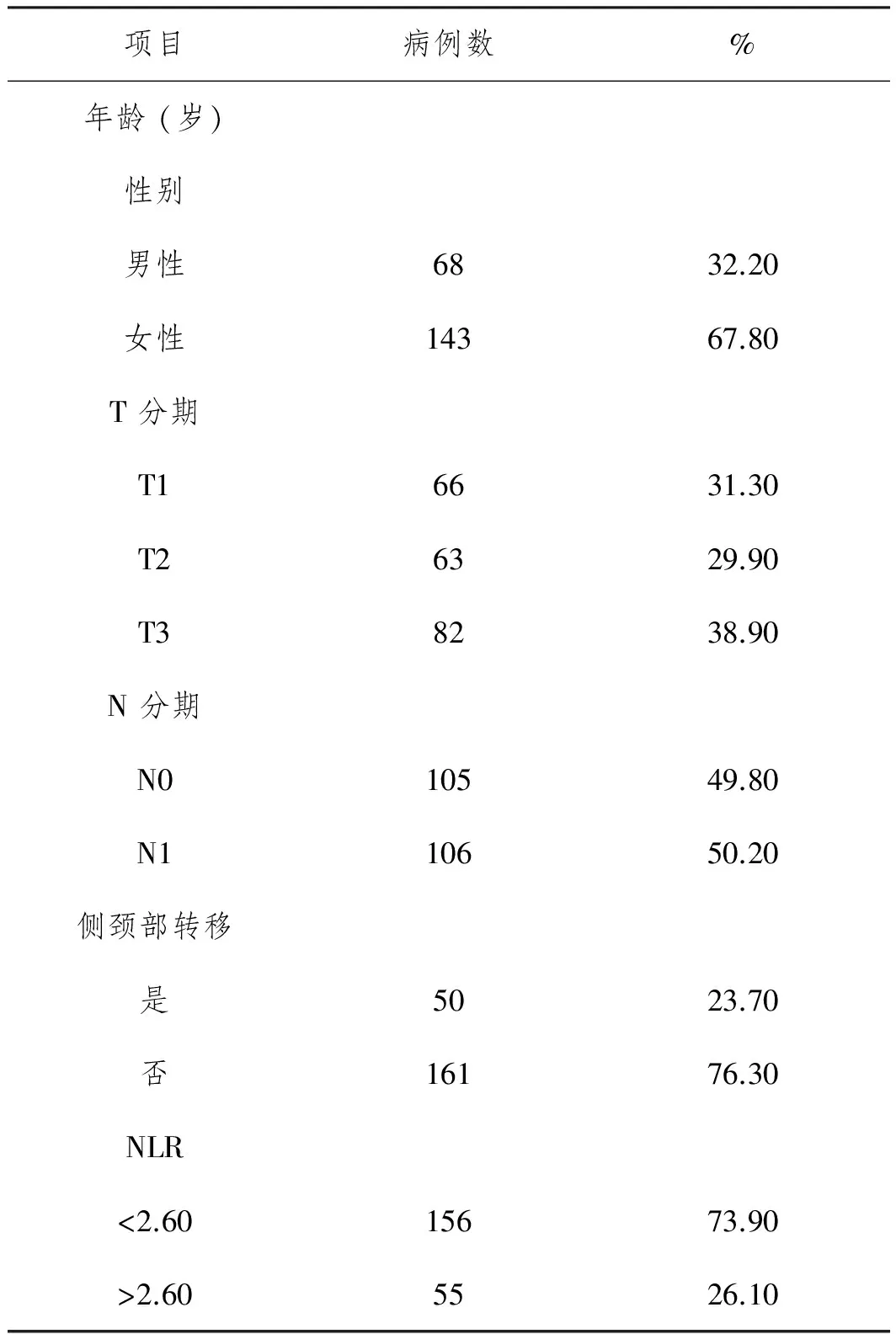
表1 患者一般资料
NLR, neutrophil to lymphocyte ratio, 中性粒细胞淋巴细胞比例
1.2血清采集和指标检测:采集手术前一周患者外周血,Coulter LH 750血液分析仪(Coulter,Brea,CA,USA)分析血液中白细胞计数、中性粒细胞计数以及淋巴细胞计数。
1.3随访:术后前3年每3个月进行一次随访;3~5年每6个月进行一次随访;5年以后每年进行一次随访。无疾病进展时间定义为自手术日开始至肿瘤进展日期的日期或末次随访日期。病人的复发状态按末次随访记录。
1.4统计分析:NLR值定义为中性粒细胞计数除以淋巴细胞计数。最佳节点采用ROC曲线的约登指数进行分析。肿瘤生存分析使用Kaplan-Meier 生存分析,并使用Log-rank检验差异性。所有统计分析,P<0.05被定义为差异或关联有统计学意义。本研究所采用的统计软件为R 软件 version 3.3.1和SPSS19.0。
2 结 果
2.1NLR的最佳节点:NLR的曲线下面积(AUC)为0.70(95%置信区间:0.61~0.79)。根据ROC曲线,NLR最佳节点为2.60(图1A)。根据NLR值将所有病人分为高NLR组和低NLR组. 两组的中位无疾病进展生存时间分别为50.33个月和83.97个月,两组预后存在统计学差异(Log rank test P<0.01)(图1B)。
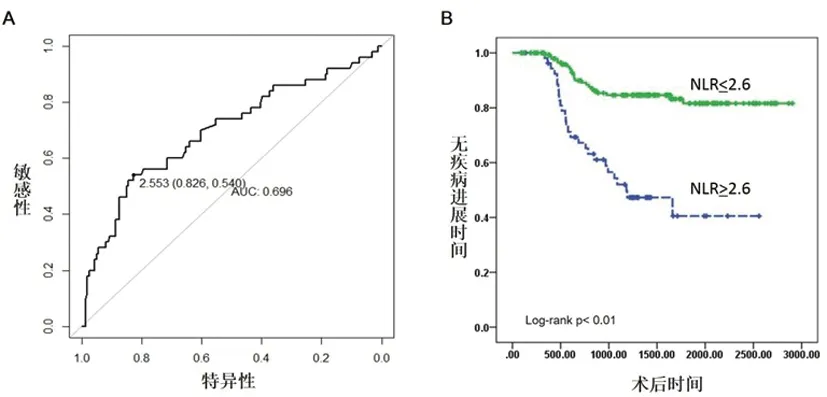
图1 A:ROC曲线显示NLR的曲线下面积和最佳节点;B:Kaplan-Meier曲线显示NLR高组和低组的预后差异
2.2NLR在预测侧颈部淋巴结转移的价值:单因素COX分析显示,年龄(>45岁)、中央区淋巴结转移、高级别T分期和高NLR值均与术后侧颈部淋巴结转移的复发相关(所有均p< 0.05)。随后我们进行多因素分析,经过矫正其他指标以后,NLR的高低仍然与侧颈部淋巴结复发转移相关,NLR是PTC术后侧颈部淋巴结转移独立危险因素(表2)。
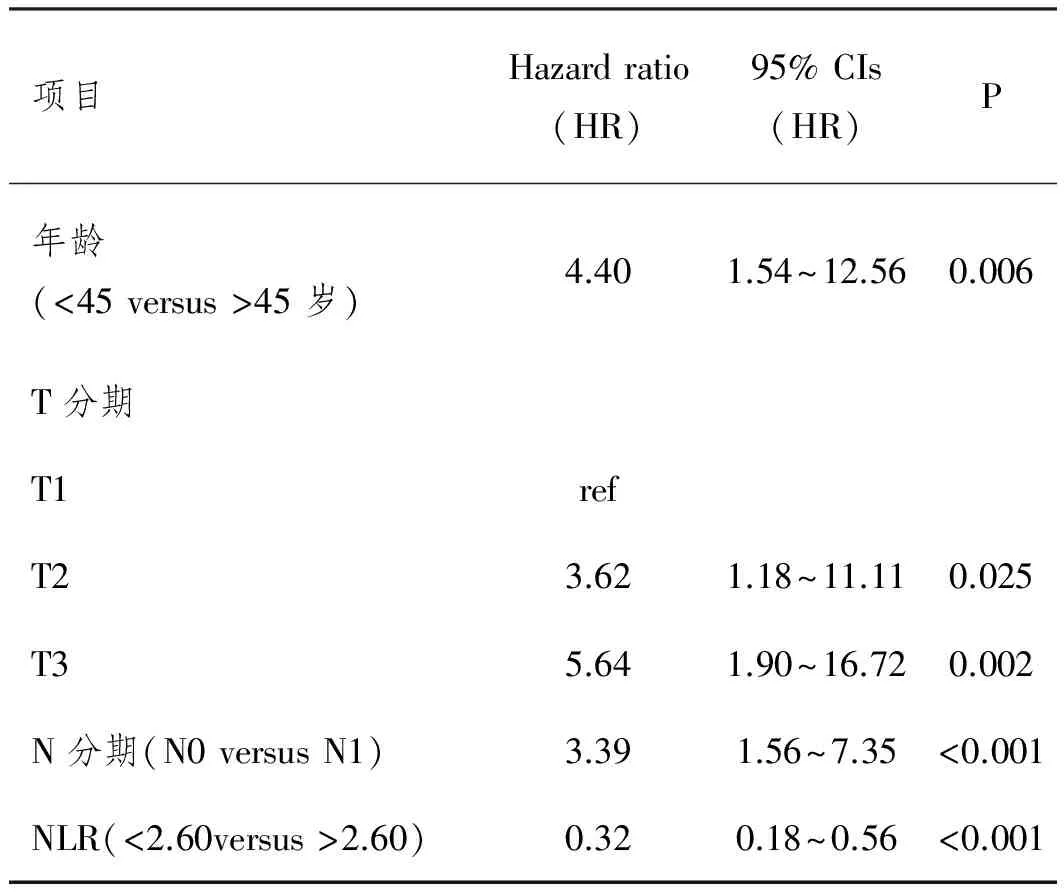
表2 多因素分析结果
NLR, neutrophil to lymphocyte ratio, 中性粒细胞淋巴细胞比例
3 讨 论
自1863年Virchow 提示肿瘤的发生发展与机体的炎症反应相关的假说以来,在随后近百年过程中,越来越多的研究证实了这一假说。2013年,Charalampos Seretis等回顾性研究证实,NLR可以作为PTC诊断的预测指标,高NLR甲状腺肿病人更容易罹患诊断有PTC,但是这一研究没有关注高NLR与PTC患者预后复发是否相关[9]。Liu等[10]回顾性分析了159例分化型甲状腺癌患者,证实术前外周血的NLR值与患者的American Thyroid Association (ATA) 复发风险相关,其他诸多研究亦显示高NLR值与其他肿瘤的进展以及差的预后相关,但是目前NLR与甲状腺PTC的颈部淋巴结转移相关性尚缺乏循证医学依据[6~8]。我们的研究证实NLR是影响PTC术后侧颈部淋巴结转移的独立危险因素,并首次报道了当NLR高于2.60时,PTC患者更容易罹患侧颈部淋巴结的复发转移,且经过年龄和局部病理分期矫正后两者仍存在相关性(P<0.01)。
NLR作为反应机体的免疫功能的血清学指标,其状态高低与肿瘤预后相关的原因一直尚未明确。可能的原因主要有两点。首先,血管内皮细胞生长因子(VEGF)被认为是肿瘤迁移的主要刺激因子,其表达高低与肿瘤的进展相关。有研究显示,机体血循环中的VEGF主要来源于血中性粒细胞[11]。因此,中性粒细胞计数作为促进肿瘤进展的指标,其升高往往提示肿瘤的侵袭性增大。其次,淋巴细胞能够产生一系列的细胞毒性因子,细胞毒性介质包括活性氧,丝氨酸和半胱氨酸蛋白酶,MMP和膜穿孔剂,以及细胞杀伤的可溶性介质例如白细胞介素和干扰素能够间接和直接杀伤肿瘤细胞[12]。因此,淋巴细胞计数作为抑制肿瘤进展的指标,其升高往往提示机体抗肿瘤的能力增高。
总之,我们的研究显示术前NLR能够准确预测PTC患者术后复发情况。同时,外周血NLR具有高效、方便和低成本特点,NLR在PTC患者中具有广泛的应用价值。
[1] Desantis CE, Lin CC, Mariotto AB, et al.Cancer treatment and survivorship statistics, 2014[J].Cancer Clin, 2014, 64(4):252~271.
[2] Lang B, Lo CY, Chan WF, et al.Restaging of differentiated thyroid carcinoma by the sixth edition AJCC/UICC TNM staging system: stage migration and predictability[J].Ann Surg Oncol, 2007, 14(5):1551~1559.
[3] Pacini F, Elisei R, Capezzone M, et al.Contralateral papillary thyroid cancer is frequent at completion thyroidectomy with no difference in low- and high-risk patients[J].Thyroid, 2001, 11(9):877~881.
[4] Duntas L, Grab-Duntas BM. Risk and prognostic factors for differentiated thyroid cancer[J].Hell Nucl Med, 2006, 9(3):156~162.
[5] Coussens LM, Werb Z. Inflammation and cancer[J].Nature, 2002, 420(6917):860~867.
[6] Davis BK, Wen H, Ting JP. The inflammasome NLRs in immunity, inflammation and associated diseases[J].Annu Rev Immunol, 2011, 29:707~735.
[7] 朱亮,姚寒晖,吴杨. 胃癌患者术前外周血中性粒细胞和淋巴细胞比值与术后病理的相关性分析[J]. 安徽医学, 2016,37(12):1547~1549.
[8] 孟泽,李培勇,严佶祺,等. 乳头状甲状腺癌患者中性粒细胞和淋巴细胞比值与肿瘤特征的关系[J]. 安徽医药, 2014(10):1880~1884.
[9] Seretis C, Gourgiotis S, Gemenetzis G, et al.The significance of neutrophil/lymphocyte ratio as a possible marker of underlying papillary microcarcinomas in thyroidal goiters: a pilot study[J].Am J Surg, 2013, 205(6):691~696.
[10] Liu CL, Lee JJ, Liu TP, et al.Blood neutrophil-to-lymphocyte ratio correlates with tumor size in patients with differentiated thyroid cancer[J].Surg Oncol, 2013, 107(5):493~497.
[11] Lee KH, Lee CH, Jeong J, et al.Neutrophil elastase differentially regulates interleukin 8 (IL-8) and vascular endothelial growth factor (VEGF) production by cigarette smoke extract[J].Biol Chem, 2015, 290(47):28438~28445.
[12] Kuper H, Adami HO, Trichopoulos D. Infections as a major preventable cause of human cancer[J].Intern Med, 2000, 248(3):171~183.
TheValueofNeutrophilLymphocyteRatioinPredictingRecurrenceofPostoperativeCervicalLymphNodeMetastaticinPapillaryThyroidCarcinoma
ZHENGXucai,WANGShengying,LIUJianjun,etal
(AnhuiProvincialTumorHospital,AnhuiHefei230031,China)
Objective:To investigate the relationship between preoperative neutrophil lymphocyte ratio (NLR) and cervical lymph node recurrence in patients with thyroid papillary carcinoma (PTC).MethodPTC Patients from our hospital in January 2009 to December 2014 were retrospective analyzed. The relationship between those patients' serum routine markers and postoperative recurrence were analyzed by Cox analysis.ResultsA total of 211 patients were included in the analysis, of which 50 (23.7%) patients had postoperative cervical lymph node metastasis. Preoperative peripheral blood NLR higher than 2.6 is an independent risk factor for postoperative cervical lymph node recurrence in PTC patients.ConclusionHigher NLR is a high risk factor for lymph node metastasis after PTC. NLR higher than 2.6 patients in the process of follow-up routine examination of cervical lymph nodes.
Thyroid papillary carcinoma; Neutrophil lymphocyte ratio; Lateral neck lymph node metastasis; Risk factor
1006-6233(2017)09-1437-04
A
10.3969/j.issn.1006-6233.2017.09.009
安徽省高校省级自然科学研究项目,(编号:KJ2013Z142)

