降钙素原、中性粒细胞/淋巴细胞比值与急性胰腺炎预后的关系
姜应波,徐 牛,崔智娟,祝 鑫
·临床医学· ·论著·
降钙素原、中性粒细胞/淋巴细胞比值与急性胰腺炎预后的关系
姜应波,徐 牛,崔智娟,祝 鑫
目的 评价降钙素原(procalcitonin,PCT)和中性粒细胞/淋巴细胞比值(neutrophil to lymphocyte ratio,NLR)与急性胰腺炎预后的关系。方法 回顾性分析了102名急性胰腺炎患者和102名健康个体在就诊时的PCT、NLR水平以及其他临床资料,并进行了比较,分析了PCT、NLR与患者临床特征的关系。采用受试者工作特征(receiver operating characteristic,ROC)曲线法和多元logistic回归分析了PCT、NLR与急性胰腺炎患者预后的关系。结果 急性胰腺炎患者的PCT和NLR较健康个体明显增高,且与急性胰腺炎患者病情相关。PCT和NLR预测患者院内死亡的曲线下面积(area under curve,AUC)分别为0.81和0.84,多个指标联合使用时的AUC为0.96。结论 NLR和PCT均与急性胰腺炎患者的预后有关,联合使用NLR和PCT更有助于预测急性胰腺炎患者的预后。
降钙素原;中性粒细胞淋巴细胞比值;急性胰腺炎;预后
急性胰腺炎(acute pancreatitis, AP)是由于多种原因导致胰腺水肿、坏死,坏死的胰腺细胞释放胰酶消化胰腺本身,并引发全身炎症反应的疾病[1]。部分急性胰腺炎患者,特别是重度胰腺炎患者病情凶险,死亡率较高。在急性胰腺炎的诊断成立之后,对患者的预后进行全面的评估,是制定治疗措施的重要依据[2]。因此,从实验室指标或影像学的角度评估急性胰腺炎患者的预后具有重要意义。以往的研究表明,中性粒细胞/淋巴细胞比值(neutrophil to lymphocyte ratio, NLR)增高与急性胰腺炎病情相关[3-5],提示其是潜在的预后标志物,但NLR是否与急性胰腺炎患者预后直接相关尚不明确。
降钙素原(procalcitonin, PCT)是一种在临床上广泛使用的细菌感染性疾病诊断标志物[6]。以往的研究表明其与急性胰腺炎的预后有关[6]。然而,由于PCT和NLR均属于炎症标志物,尚不明确二者对急性胰腺炎预后的预测价值是否完全重叠,二者联合应用是否会更有助于急性胰腺炎的预后评估。在本研究中,笔者同时评价PCT和NLR与急性胰腺炎患者预后的关系,旨在明确二者是否与急性胰腺炎患者的预后独立相关。
1 材料与方法
1.1 研究对象 本研究为回顾性研究,研究对象为2011年1月至2015年10月期间来我院就诊的急性胰腺炎患者。2名研究者独立从患者的电子病历中提取出患者就诊时的如下资料:性别、年龄、中性粒细胞计数、淋巴细胞计数、白细胞计数、降钙素原浓度、钙离子、血糖、急性胰腺炎类型、是否发生系统性炎症反应综合征(systemic inflammatory response syndrome, SIRS)、是否院内死亡。
急性胰腺炎的诊断依据是患者符合以下3条标准中的2条:(1)与急性胰腺炎相一致的持续腹痛;(2)血清淀粉酶或脂肪酶高于参考范围上限的3倍;(3)B超或CT发现胰腺水肿、坏死。急性胰腺炎分型(轻中重)的依据是中华医学会消化病分化制定的急性胰腺炎治疗指南[7]。
SIRS的诊断标准是符合以下4条标准中的2条[8]:(1)心率>90次/min;(2)体温<36 ℃或>38 ℃;(3)白细胞计数<12×109/L或>4×109/L;(4)呼吸频率>20次/min或PCO2<32 mmHg(1 mmHg=0.133 kPa )。
1.2 降钙素原和中性粒细胞/淋巴细胞比值的检测 血清PCT的检测仪器为Roche Cobase 601全自动电化学发光分析仪。血常规检测仪器为Sysmex XE2100,血糖和钙离子的检测仪器均为Olympus AU5800,所有的试剂均为原装进口试剂,所有的检测均在患者就诊后4 h内完成。
1.3 统计学处理 2组连续资料的比较采用Mann-Whitney U检验,分类资料的比较采用卡方检验。多组连续资料的比较采用Kruskal-Wallis H检验。采用受试者工作特征(Receiver operating characteristic, ROC)曲线分析NLR、PCT与急性胰腺炎患者院内死亡的关系。采用多元logistic回归方程对血糖、钙离子、NLR和PCT进行合并,并对合并后的变量进行ROC分析,通过曲线下面积(area under curve, AUC)的大小来判断4个指标联合是否更有助于急性胰腺炎的预后评估。所有的统计学处理均在SPSS 17.0中完成,P<0.05表示差异有统计学意义。
2 结果
2.1 研究对象特征描述 102例急性胰腺炎患者和102例健康对照的临床特征见表1。急性胰腺炎患者与健康对照个体在性别构成比和年龄上的差异无统计学意义,但是急性胰腺炎患者的白细胞计数、中性粒细胞计数、PCT、NLR、血糖较健康个体明显增高(均P<0.05),淋巴细胞计数则较健康个体明显降低(P<0.05)。
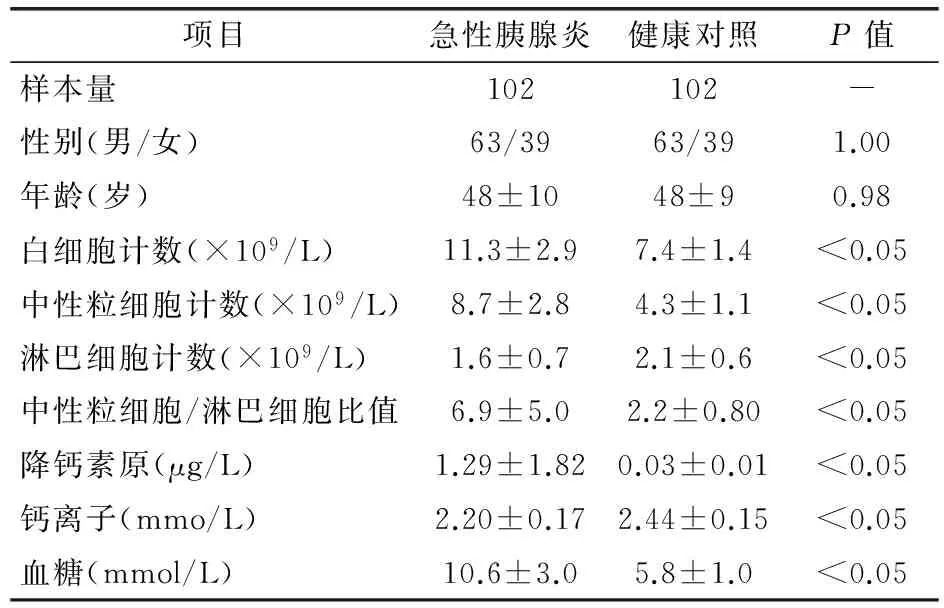
表1 研究对象的临床特征描述
2.2 PCT、NLR与急性胰腺炎病情特征的关系 急性胰腺炎患者病情越重,PCT、NLR也越高(P<0.01)。发生了SIRS的患者NLR和PCT也高于未发生SIRS的患者(均P<0.01)。院内死亡患者的PCT和NLR也显著高于院内存活的患者(均P<0.01)。见表2。
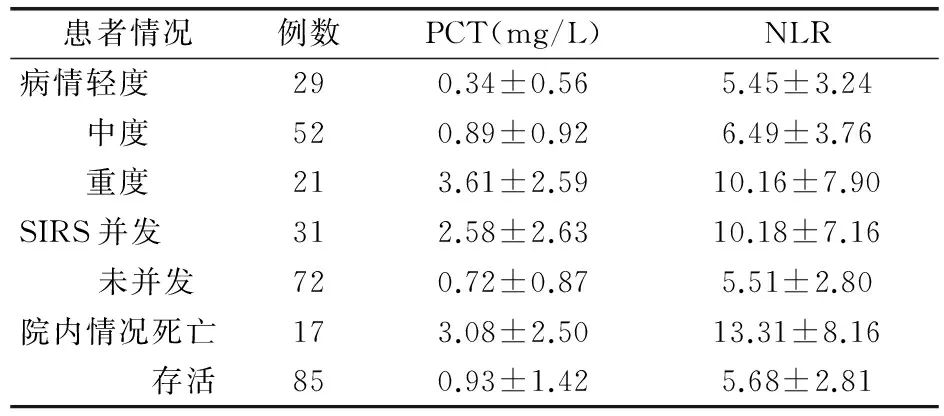
表2 PCT、NLR与急性胰腺炎患者临床特征的关系
注:PCT为降钙素原,NLR为中性粒细胞/淋巴细胞比值;组间比较P均<0.01
2.3 ROC法分析PCT、NLR与院内死亡的关系 由于院内死亡患者的NLR和PCT均高于院内存活患者,因此笔者进一步采用了ROC分析法评价NLR和PCT预测患者院内死亡的效率。NLR预测患者院内死亡的效率最高,其AUC为0.84,其后依次为PCT(AUC=0.81)、血糖(AUC=0.74)和钙离子(AUC=0.70),如图1所示。多元logistic回归结果表明,PCT、NLR、钙离子和血糖均与院内死亡独立相关,因此对4个指标进行了合并,之后在进一步用ROC分析法评价4个指标联合预测急性胰腺炎患者院内死亡的价值。结果发现,PCT、NLR、钙离子和血糖联合预测院内死亡的AUC为0.96,显著高于NLR、PCT、钙离子和血糖单独使用时的AUC(图1,均P<0.05)。
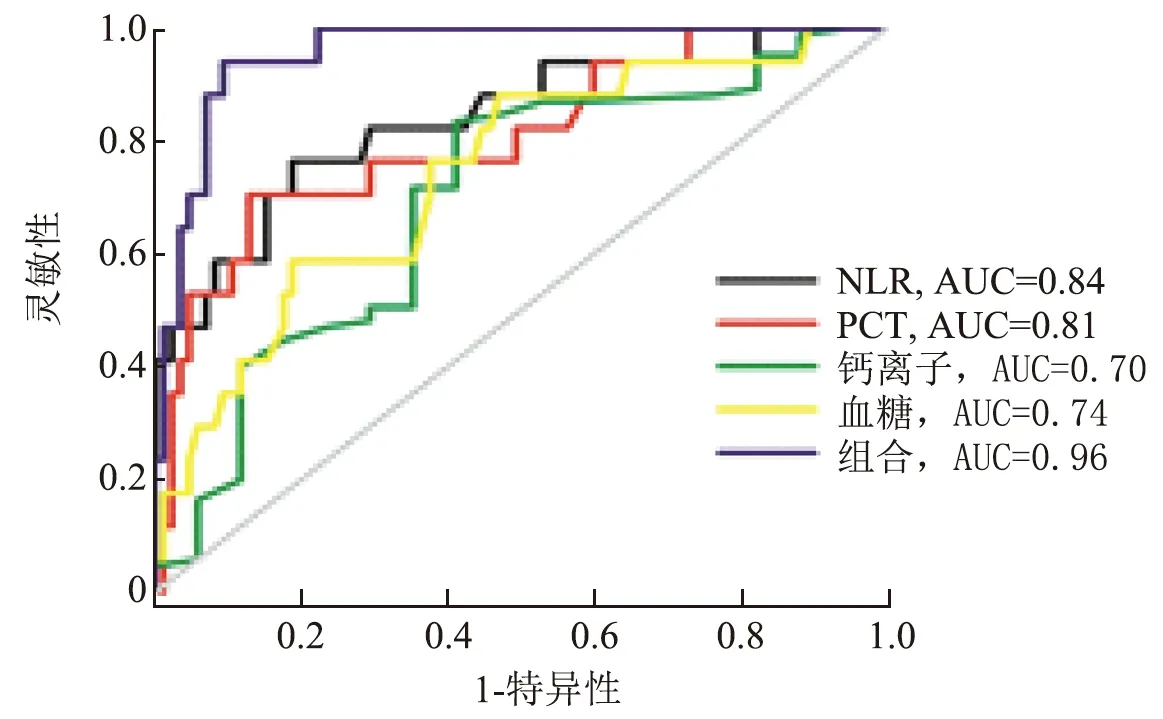
注:PCT为降钙素原,NLR为中性粒细胞/淋巴细胞比值,AUC为曲线下面积图1 PCT、NLR、血糖和钙离子预测患者院内死亡的受试者工作特征曲线图
3 讨论
在本研究中,笔者发现急性胰腺炎患者NLR水平较健康个体明显增高,这可能是由于在急性胰腺炎发病的过程中,持续的炎症反应促进骨髓中性粒细胞的释放,同时抑制淋巴细胞的释放,导致NLR水平增高。实际上,已经有很多的研究显示,NLR是一个十分廉价的炎症指标,与多种急性或慢性炎症相关性疾病有关[9-10]。以往的研究发现[3-5],NLR胰腺炎患者的病情相关,病情越重的患者,NLR越高,提示NLR可能是急性胰腺炎潜在的预后因子。本研究结论与以往的研究结论基本一致[3-5],即NLR越高的患者病情越重,比如重型胰腺炎患者的NLR就明显高于轻型急性胰腺炎患者,发生了SIRS的患者NLR也高于未发生SIRS的患者。但笔者在以往研究的基础上,进一步探讨了NLR与急性胰腺炎预后的关系,发现NLR与急性胰腺炎的院内死亡有关,其预测院内死亡的曲线下面积高达0.84。
PCT是目前最常用的感染性疾病诊断标志物,因为其在细菌引发的炎症反应中常常增高。在细菌感染的过程中,PCT增高的可能机制是,细菌表面存在结构相对保守的病原体相关分子模式(PAMP),比如LPS。当病菌入侵机体时,PAMP被免疫细胞表面的模式识别受体(PRR)所识别,并迅速启动了炎症反应。炎症因子与靶细胞结合后,可以迅速启动PCT的表达,导致外周血的PCT水平在短时间内增高数倍至数千倍。在急性胰腺炎患者中,PCT增高的机制可能与剧烈炎症反应有关,即坏死的胰腺细胞释放各种胞内成分,这些成分被称为损伤相关分子模式(DAMP)[11]。DAMP与PAMP一样,都可以活化免疫细胞促进其释放炎症因子,进而导致外周血PCT浓度增高。
由于PCT与NLR的增高都是由炎症反应导致的,且二者均与患者的院内死亡有关,因此,二者的预后价值可能有重叠,需要进一步论证二者联合检测是否有助于进一步改善急性胰腺炎的预后评估。ROC分析法结果表明,NLR和PCT均对急性胰腺炎的预后评估具有一定的价值,其预测院内死亡的价值高于传统的急性胰腺炎预后指标如血糖和钙离子。采用logistic回归也发现了NLR和PCT均与急性胰腺炎的预后独立相关,如果在血糖和钙离子的基础上进一步联合NLR和PCT,四项指标预测急性胰腺炎患者院内死亡的曲线下面积高达0.94。这一结果提示,NLR和PCT的预后价值并不是完全重叠的,二者可以联合使用。此外,NLR、PCT与常规的急性胰腺炎预后标志物血糖、血钙的预后价值也不完全重叠,4个指标联合运用更有助于急性胰腺炎预后的评估。
总之,本研究发现,NLR和PCT都与急性胰腺炎的预后独立有关。NLR和PCT的预后价值并不完全重叠,二者联合运用更有助于急性胰腺炎的预后评估。考虑到本研究为回顾性研究,患者的选择以及数据的分析在很大程度上受病历资料完整性的影响,因此将来有必要开展前瞻性的研究,对PCT、NLR在急性胰腺炎患者预后评估中的价值进行更深入的探讨,比如分析二者在疾病病程中变化的规律及其意义等。
[1] Talukdar R, Vege SS. Acute pancreatitis[J]. Curr Opin Gastroenterol, 2015, 31(5): 374-379. DOI:10.1097/MOG.0000000000000201.
[2] Janisch NH, Gardner TB. Advances in management of acute pancreatitis[J]. Gastroenterol Clin North Am, 2016, 45(1): 1-8. DOI:10.1016/j.gtc.2015.10.004.
[3] 余贤恩. 中性粒细胞与淋巴细胞比值对急性胰腺炎严重性的预测价值[J]. 胃肠病学和肝病学杂志, 2012, 21(6): 574-577. DOI:10.3969/j.issn.1006-5709.2012.06.024.
[4] 胡秦妮,张玉琴,邓芝云,等. 中性粒细胞与淋巴细胞比值预测急性胰腺炎严重程度的意义[J]. 国际检验医学杂志, 2013, 34(23): 3119-3121. DOI:10.3969/j.issn.1673-4130.2013.23.007.
[5] 周天昀,潘婷婷,刘嘉琳,等. 中性粒细胞与淋巴细胞比值在亚特兰大新分类标准下预测急性胰腺炎严重程度的价值[J]. 上海交通大学学报(医学版), 2016, 36(7): 1023-1028. DOI:10.3969/j.issn.1674-8115.2016.07.013.
[6] Gurda-Duda A, Kuc'nierz-Cabala B, Nowak W, et al. Assessment of the prognostic value of certain acute-phase proteins and procalcitonin in the prognosis of acute pancreatitis[J]. Pancreas, 2008, 37(4): 449-453. DOI:10.1097/MPA.0b013e3181706d67.
[7] 中华医学会消化病学分会胰腺疾病学组, 中华胰腺病杂志编辑委员会, 中华消化杂志编辑委员会. 中国急性胰腺炎诊治指南(2013年,上海)[J].中华消化杂志, 2013, 33(4): 217-222. DOI:10.3760/cma.j.issn.0254-1432.2013.04.001.
[8] 张太平,曹喆,赵玉沛. 急性胰腺炎的诊断与处理:国内外主要指南的比较与解读[J]. 临床肝胆病杂志, 2014, 30(8): 712-715. DOI:10.3969/j.issn.1001-5256.2014.08.002.
[9] Bhat T, Teli S, Rijal J, et al. Neutrophil to lymphocyte ratio and cardiovascular diseases: a review[J]. Expert Rev Cardiovasc Ther, 2013, 11(1): 55-59. DOI:10.1586/erc.12.159.
[10] Bozbay M, Uyarel H. Neutrophil-to-lymphocyte ratio: A novel and simple prognostic marker for infective endocarditis[J]. J Crit Care, 2015, 30(4):822. DOI:10.1016/j.jcrc.2015.04.115.
[11] 罗双灵,孙维佳. 急性胰腺炎中的损伤相关分子模式[J]. 中华胰腺病杂志, 2013, 13(4): 280-283. DOI:10.3760/cma.j.issn.1674-1935.2013.04.023.
Relationship between procalcitonin, neutrophil to lymphocyte ratio and prognosis of acute pancreatitis
JiangYingbo,XuNiu,CuiZhijuan,ZhuXin
(DepartmentofEmergencyMedicine,No.422HospitalofCPLA,Zhanjiang524005,China)
Objective To investigate the relationship between procalcitonin (PCT), neutrophil to lymphocyte ratio (NLR) and prognosis of acute pancreatitis.Methods Retrospective analysis was made on the levels of PCT and NLR in 102 patients with acute pancreatitis and the same number of healthy controls who sought routine medical care in the hospital, and comparisons were made between the 2 groups. Then, the relationship between PCT/NLR levels and clinical features of the patients were analyzed. Multivariable logistic regression model and receiver operating characteristic (ROC) were used to evaluate the relationship between NLR/PCT and prognosis of acute pancreatitis.Results The levels of NLR and PCT in the patients with acute pancreatitis were significantly higher than those of the healthy individuals, and both NLR and PCT were closely associated with the patient conditions. The area under curve (AUC) for PCT and NLR were respectively 0.81 and 0.84, and the AUC in multivariable combination usage was 0.96.Conclusion Both NLR and PCT were associated with prognosis of acute pancreatitis, and the combined use of NLR and PCT would facilitate to predict the prognosis of acute pancreatitis.
Procalcitonin; Neutrophil to lymphocyte ratio; Acute panceatitis; Prognosis
524005 广东 湛江,解放军第四二二医院急诊科
R576
A
10.3969/j.issn.1009-0754.2017.03.022
2016-12-07)

