不同剂量丙泊酚麻醉对接受无痛胃镜检查老年患者认知功能的影响
文华海, 冉 锐, 田江涛
(重庆医科大学附一院酉阳医院消化内科, 重庆 409800)
不同剂量丙泊酚麻醉对接受无痛胃镜检查老年患者认知功能的影响
文华海, 冉 锐, 田江涛
(重庆医科大学附一院酉阳医院消化内科, 重庆 409800)
目的:旨在探讨不同剂量丙泊酚麻醉下无痛胃镜检查对老年患者认知功能的影响。方法:选取我院于2013年1月至2015年1月收治接受胃镜检查老年患者200例作为研究对象。随机法将全部入选病例分为无痛胃镜A组、B组、C组和普通胃镜组,每组均50例。无痛胃镜A组静脉注射1.0mg/kg丙泊酚,B组静脉注射1.5mg/kg丙泊酚,C组静脉注射2.0mg/kg丙泊酚后行胃镜检查。普通胃镜组患者仅口服胃镜润滑胶浆后行胃镜检查。对比分析四组患者MAP、HR、BR和SPO2;患者出院1年后,记录和比较四组患者认知能力,日常生活能力和智力情况;观察记录和比较四组患者胃镜检查过程中的不良反应及出院1年后的认知功能障碍(POCD)发生率。结果:不同时间点,无痛胃镜组MAP、HR和BR值改变呈依剂量依赖性递减,无痛胃镜C组MAP、HR和BR值低于无痛胃镜A组(P<0.05)。T1和T2时,各无痛胃镜组MAP、HR和BR值均低于无痛胃镜A组(P<0.05)。各组SPO2值比较差异无统计学意义(P>0.05)。出院1年后,无痛胃镜C组MMSE、MoCA和ADL评分和普通胃镜组差异有统计学意义(P<0.05)。无痛胃镜C组不良反应率高于无痛胃镜A组、B组和普通胃镜组,差异具有统计学意义(P<0.05)。无痛胃镜C组POCD发生率高于无痛胃镜A组、B组和普通普通胃镜组,差异具有统计学意义(P<0.05)。结论:低剂量丙泊酚无痛胃镜检查对老年患者其认知功能影响较小,具有临床推广价值。
不同剂量; 丙泊酚; 无痛胃镜; 老年患者; 认知功能
目前,胃镜是诊断上消化道疾病最常用及最可靠的手段之一,但其属于有创性检查,可致患者因强烈刺激出现恶心、呕吐、流涎以及呛咳等不良反应,故无痛胃镜检查的应用越来越广泛[1]。无痛胃镜指的是对患者使用麻醉镇静药物,使其于睡眠的状态下完成胃镜检查,但由于大脑功能随年龄增长自然性减弱,而麻醉药物可对大脑神经产生刺激,从而造成老年患者无痛胃镜检查后出现不同程度的认知功能障碍[2]。丙泊酚通过增强γ2-氨基丁酸受体功能实现麻醉功能,有麻醉起效快、恢复快、苏醒质量优等特点[3],已经广泛用于无痛胃镜检查麻醉中,但关于具体使用剂量仍处于讨论中。选取我院于2013年1月至2015年1月收治接受胃镜检查老年患者200例作为研究对象,旨在探讨不同剂量丙泊酚麻醉下无痛胃镜检查对老年患者认知功能的影响,现将研究结果总结如下:
1 资料与方法
1.1 临床资料:选取我院于2013年1月至2015年1月收治接受胃镜检查老年患者200例作为研究对象。纳入标准[4]:①年龄≥65岁;②小学及以上文化程度;③胃镜检查前MMSE评分≥24分;④无严重脑、心、肝、肾和心脑血管内科疾病;⑤呼吸系统、循环功能严重障碍者;⑥美国麻醉协会(ASA)分级≤Ⅱ级。排除标准[5]:①精神和神经功能异常者;②学习能力和记忆力明显障碍;③近期有服用精神类药物史者;④对本研究所用麻醉药耐受性差者或其他禁忌者。随机数字表法将全部入选病例分为无痛胃镜A组、B组、C组和普通胃镜组,每组均50例。四组患者一般资料比较差异无统计学意义(P>0.05),如表1。全部患者及其家属均签订自愿知情同意书,该研究由本院伦理委员会审核通过。

表1 四组患者一般资料对比(n)
1.2 麻醉方法:全部患者检查前均禁食6~8 h,右上肢建立静脉通路,经鼻插管吸氧,潮流量2~4 L/min。常规监测无创血压(NIBP)、心率(HR)、呼吸频率(BR)、心电图(ECG)和血氧饱和度(SPO2)。置入胃镜前,两组患者均静脉注入0.05 mg瑞芬太尼(生产企业:宜昌人福药业有限责任公司,国药准字H20030197),2min后,无痛胃镜A组静脉注射1.0 mg/kg丙泊酚,B组静脉注射1.5 mg/kg丙泊酚,C组静脉注射2.0 mg/kg丙泊酚,推注速度均为2~3 mg/s。视情况给予患者静脉注射3.0~4.5 mg/kg利多卡因(生产企业:上海禾丰制药有限公司,国药准字H20023777)。待患者入睡、睫毛反射消失、肌肉松弛及呼叫无反应时,行胃镜检查。普通胃镜组患者仅口服胃镜润滑胶浆后行胃镜检查。
1.3 胃镜检查方法:器械准备:Olympus-CV 70胃镜、心电监护仪、各种抢救器械和抢救药品、异物钳、活检钳、给氧设备等。在麻醉医师配合下和助手协助下,内镜医师将牙垫迅速置入口腔,同时摆放好体位,在直视下插镜。检查过程中,无痛胃镜组患者若出现躁动,可追加丙泊酚20~40mg,检查结束退镜后继续观察10min,检查中每隔5min监测1次NIBP、HR、BR、ECG和SPO2。操作过程中若BR<10次/min,SaO2<0.95,则将头略后仰开放气道,加大氧流量,无改善则终止检查;若HR<60次/min,静脉推注阿托品(生产企业:北京双鹤药业股份有限公司,国药准字H11020766);若血压下降>30%,静脉推注麻黄碱(生产企业:东北制药集团沈阳第一制药有限公司,国药准字H21022412)。胃镜检查后,内镜医师观察患者30min,详细询问其感受,待患者清醒后,确定其各项生命体征正常后离开。普通胃镜组患者胃镜检查过程无麻醉剂追加。
1.4 认知功能评价:胃镜检查1周后,选择蒙特利尔认知评估量表(MoCA)调查患者认知功能,该量表主要由视空间执行能力、命名、注意、记忆、句子复述、言语流畅、抽象能力、延迟回忆能力、定向力构成,一共30个测试条目八个方面,分值越高,客观认知功能越好;日常生活能力量表(ADL)评估患者日常生活能力,总分最低为14分,为完全正常,>14分表示有不同程度功能下降,最高分56分;简易智能状态检测量表(MMSE)评估患者智能水平,采用问卷调查方式进行,包括定向力、瞬时记忆、注意力计算力、短时记忆、语言能力和视空间觉,由患者本人独立填写,满分30分,得分越高,客观认知功能越差。出院后,随访患者1年,再次用MMSE、MoCA、ADL检查患者认知功能。
1.5 观察指标:分别于胃镜检查前10min(T1)、检查中10min(T2)和检测后10min(T3)记录和比较4组患者平均动脉压(MAP)、HR、BR和SPO2。记录和比较四组患者胃镜检查出院1年后MMSE、MoCA和ADL评分。观察记录和比较四组患者胃镜检查过程中的不良反应及出院1年后的认知功能障碍(POCD)发生率,POCD诊断标准:MMSE评分<24分。
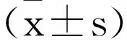
2 结 果
2.1 各组患者生命体征指标比较:T2时无痛胃镜组MAP、HR和BR值均较T1时显著下降,而普通胃镜组较T1时显著上升,差异具有统计学意义(P<0.05)。不同时间点,无痛胃镜组MAP、HR和BR值改变呈依剂量依赖性递减,无痛胃镜C组MAP、HR和BR值低于无痛胃镜A组,差异具有统计学意义(P<0.05)。T1和T2时,各无痛胃镜组MAP、HR和BR值均低于无痛胃镜A组(P<0.05)。各组SPO2值比较差异无统计学意义(P>0.05),见表2。
2.2 各组患者认知功能情况比较:检查1周后,无痛胃镜组患者的MMSE和ADL评分均高于普通胃镜组患者,MoCA评分高于普通胃镜组患者,差异具有统计学(P<0.01)。无痛胃镜组MMSE和ADL评分呈丙泊酚剂量依赖性递增,而MoCA评分呈丙泊酚剂量依赖性递减,组间差异具有统计学意义(P<0.05)。出院1年后,各组患者MMSE、MoCA和ADL评分均得到改善,无痛胃镜A组及B组和普通胃镜组差异无统计学意义(P>0.05)。无痛胃镜C组MMSE、MoCA和ADL评分和普通胃镜组差异有统计学意义(P<0.05),见表3。
2.3 患者不良反应及POCD发生率比较:无痛胃镜A组、B组和普通胃镜组不良反应率差异无统计学意义(P>0.05),无痛胃镜C组不良反应率高于无痛胃镜A组、B组和普通胃镜组(P<0.05)。无痛胃镜A组、B组的POCD发生率高于普通胃镜组,差异无统计学意义(P>0.05),无痛胃镜C组POCD发生率高于无痛胃镜A组、B组和普通普通胃镜组(P<0.05),见表4。

表2 各组患者生命体征指标对比
注:与T1比较,*P<0.05,**P<0.01;与无痛胃镜A组比较,#P<0.05;与普通胃镜组比较,△P<0.05,△△P<0.01

表3 各组患者MMSE、MoCA和ADL评分对比
注:与无痛胃镜A组比较,#P<0.05;与普通胃镜组比较,△P<0.05,△△P<0.01

表4 患者不良反应及POCD发生率对比n(%)
3 讨 论
胃镜检查属于有创性检查,能强烈刺激患者食管或呼吸道,诱发诸多不良的反应,如恶心、呕吐、流涎以及呛咳等[6],严重者甚至出现迷走神经张力上升、心律失常或呼吸循环衰竭等,导致患者被检查时因恐惧疼痛伴发紧张、焦虑、恐惧等心理,拒绝胃镜检查或复查,从而贻误胃部疾病的最佳治疗时机[7]。无痛胃镜术通过注射麻醉镇静药物,能够显著降低机体对胃镜物理刺激的应激反应,使患者无痛状态下完成胃镜检查,但麻醉剂能够影响或损坏神经系统,加之老年患者神经系统自身修复功能下降,可致其遗留不同程度的认知功能障碍[8]。
丙泊酚作为临床中常用的全麻药剂之一,具有麻醉起效快、苏醒迅速、对呼吸及循环系统影响小等优点,已成为当前门诊无痛胃镜检查的首选麻醉药剂。本研究中,笔者分别选择1.0mg/kg、1.5mg/kg和2.0mg/kg对三组无痛胃镜检查患者实施麻醉,结果显示,麻醉过程中,无痛胃镜组MAP、HR和BR值均较普通胃镜组患者优(P<0.05),且无痛胃镜组MAP、HR和BR值改变呈依剂量依赖性递减,这表明推注丙泊酚可通过降低呼吸循环及心脏活动效率,使得老年患者处于睡眠状态,抑制胃镜刺激引起的应激反应,但也可以看出,无痛胃镜C组MAP、HR和BR值低于无痛胃镜A组(P<0.05),表明大剂量丙泊酚则可致老年患者血压、呼吸和氧分压下降,有诱发呼吸暂停和房室传导阻滞危险性,这可能因为,高剂量丙泊酚对心脏血管血液阻力明显,极大抑制心排血量、心肌功能和压力感受器。由此可见,高剂量丙泊酚用于无痛胃镜检查危险系数较高,不建议使用,而丙泊酚无镇痛作用,应配合利多卡因使用。
研究表明[9],认知功能作为大脑特定的生理及心理功能之一,直接关系人的知觉、注意力、记忆力、推理力和言语表达水平等,影响人更深层、更高级心理活动的过程及作用机制。等报道,大脑内侧颞叶神经系统是人记忆产生的根源,其由海马结构及周围大脑皮质构成,而海马直接影响大脑认知、学习及记忆功能。有文献显示[10],大脑中枢内可在一氧化氮合酶作用下形成一氧化氮(NO),促使大脑形成学习记忆功能。经实验证明[11],丙泊酚能够和γ2-氨基丁酸受体结合,抑制一氧化氮合酶活性,降低NO生成量,从而对大脑认知功能产生不良影响。吴昌会等[12]研究显示,丙泊酚对大脑认知功能的影响与其使用剂量存在关联性,得出1.0~1.5mg/kg丙泊酚属于老年患者早期认知功能影响的安全剂量区间。研究中,检查1周后,无痛胃镜组患者的MMSE和ADL评分均高于普通胃镜组患者(P<0.01),MoCA评分高于普通胃镜组患者(P<0.01),且无痛胃镜组MMSE和ADL评分呈丙泊酚剂量依赖性递增,而MoCA评分呈丙泊酚剂量依赖性递减(P<0.05),与他人研究一致。表明1.0mg/kg和1.5mg/kg用于无痛胃镜检查,对老年患者认知功能影响较小,同时也符合镇痛目的。此外,笔者对出院1年后老年患者随访可得,其MMSE、MoCA和ADL评分均得到改善,但无痛胃镜C组的MMSE、MoCA和ADL评分仍处于明显异常值,表明高剂量丙泊酚可能对老年患者学习记忆等认知功能产生永久性侵害。
POCD可致患者精神和人格异变,造成其社交及认知能力障碍,部分甚至发展为永久性认知障碍而部分或完全失去生活自理能力。笔者对本研究出院后一年四组胃镜检查的老年患者调查可得,其POCD发生率均≥15.00%,无痛胃镜A组、B组的POCD发生率高于普通胃镜组,但差异无统计学意义(P<0.05),笔者认为这可能因为老年患者自然性大脑学习和记忆认知功能下降,诱发POCD,与丙泊酚使用无直接关系。但同时研究结果显示,无痛胃镜C组POCD发生率高于无痛胃镜A组、B组和普通普通胃镜组(P<0.05),这表明2.0mg/kg的丙泊酚剂量属于引起老年患者认知功能损伤的危险剂量,通过本研究,笔者认为该剂量丙泊酚可显著增强r-氨基丁酸受体功能,促使后者氧化大脑基侧杏仁复合体,导致大脑学习和记忆区组织损伤,应在临床中尽量避免使用。
[1] 石敏.丙泊酚无痛胃肠镜检查患者年龄层次对麻醉剂量、苏醒期并发症、认知功能的影响[J].现代消化及介入诊疗,2015,20(6):582~585.
[2] 蒋奕红,刘莉,倪旭青,等.门诊全身麻醉下胃肠镜检查术对成人不同年龄患者认知功能的影响[J].中国内镜杂志,2015,21(2):145~147.
[3] Adapa R M,Davis M H,Stamatakis E A,et al.Neural correlates of successful semantic processing during propofol sedation[J].Human Brain Mapping,2014,35(7):2935~2949.
[4] 陈英强,张少虹,叶挺.氯胺酮-丙泊酚复合静脉麻醉用于老年心血管病患者无痛胃镜检查的临床研究[J].心脑血管病防治,2014,14(4):330~332.
[5] 姜华,郭玉娜.利多卡因胶浆表面麻醉复合小剂量丙泊酚在老年无痛胃镜检查中的应用[J].首都医科大学学报,2014,35(1):28~31.
[6] Bein B,Turowski P,Renner J,et al.Comparison of xenon-based anaesthesia compared with total intravenous anaesthesia in high risk surgical patients[J].Anaesthesia,2014,69(6):960~967.
[7] 吴明龙,马正良,王尔华.瑞芬太尼麻醉下丙泊酚抑制老年患者胃镜插入时体动ED50的临床观察[J].检验医学与临床,2014,11(22):3119~3120.
[8] Li S,Yu F,Zhu H,et al.The median effective concentration(EC50)of propofol with different doses of fentanyl during colonoscopy in elderly patients[J].Bmc Anesthesiology,2016,16(1):1~5.
[9] Mahajan C,Chouhan R S,Rath G P,et al.Effect of intraoperative brain protection with propofol on postoperative cognition in patients undergoing temporary clipping during intracranial aneurysm surgery[J].Neurology India,2014,62(3):262~268.
[10] Peng M,Wang Y L,Wang C Y,et al.Dexmedetomidine attenuates lipopolysaccharide-induced proinflammatory response in primary microglia[J].Journal of Surgical Research,2013,179(1):219~225.
[11] 廖俊锋,黄晓霞,袁海军.小潮气量联合低水平呼吸末正压通气对丙泊酚麻醉下老年腹腔镜胃癌根治术患者术后认知功能的影响[J].中国内镜杂志,2015,21(3):268~271.
[12] 吴昌会,赵莉.靶控输注丙泊酚与七氟烷吸入麻醉对老年肿瘤患者认知功能的影响[J].实用癌症杂志,2016,31(4):674~676.
Effects of Different Doses of Propofol on Cognitive Function in Elderly Patients Undergoing Painless Gastroscopy
WENHuahai,RANRui,TIANJiangtao
(YouyangHospitalofFirstAffiliatedHospitalofMedicalUniversityOfChongqing,Chongqing409800,China)
Objective:To investigate the influence of different doses of propofol anesthesia in painless gastroscopy in elderly patients with cognitive function Methods: 200 cases of elderly patients admitted in our hospital from January 2013 to January 2015 were selected as study subjects. All the selected cases were randomly divided into group A, group B, group C and the common gastroscopy group, with 50 cases in each group. The patients in painless gastroscopy group A were recived intravenous injection of 1 mg/kg propofol. The patients in group B were recived intravenous injection of 1.5 mg/kg propofol. The patients in group C were injected with 2 mg/kg propofol for gastroscopy. The patients in the ordinary gastroscopy group only received gastroscopy and mucilage mucilage. The mean arterial pressure (MAP), heart rate (HR), respiratory rate (BR) and oxygen saturation (SPO2) of patients were compared during operation. It was recorded and compared four groups of patients with Montreal cognitive assessment scale (MoCA) and activity of daily living scale (ADL) and mini mental state examination (MMSE) score scale after 1 year. The adverse reactions and the incidence of cognitive dysfunction (POCD) in 1 group were compared and observed between the four groups. Results: At different time points, the changes of MAP, HR and BR in the painless gastroscopy group were decreased in a dose-dependent manner, and the MAP, HR and BR values of painless gastroscopy group C were significantly lower than those of painless gastroscopy group A (P<0.05). On T1, T2, MAP, HR and BR values of each group were significantly lower than that of painless gastroscopy group A (P<0.05). There was no significant difference in SPO2values between the groups (P>0.05). After discharge for 1 years, the MMSE, MoCA and ADL scores of painless gastroscopy group C and were statistically significant (P<0.05). The adverse reaction rate of C group was significantly higher than that in painless gastroscopy group A group, B group and common gastroscopy group (P<0.05). The incidence of POCD in painless gastroscopy group was significantly higher than that in A group, B group and C group (P<0.05). Conclusion: Low dose propofol painless gastroscopy has little effect on the cognitive function of elderly patients has clinical value.
Different dose; Propofol; Painless gastroscopy; Elderly patients; Cognitive function
1006-6233(2017)04-0589-06
2015重庆市卫生计生委医学科研项目,(编号:2015MSXm209)
A 【doi】10.3969/j.issn.1006-6233.2017.04.017

