高危型HPV感染与宫颈病变的关系
郭菲菲+南蓓蓓

[摘要]目的 探讨高危型人乳头状瘤病毒(HPV)感染与宫颈病变的关系。方法 抽取2015年1~12月在大连市瓦房店妇幼保健院采用HPV检测进行宫颈癌初筛的9672例作为研究对象,分析高危型HPV感染与宫颈病变的关系。结果 HPV阴性8741例,阳性931例,24例为宫颈活检低级别病变,93例宫颈高级别病变,1例高级别病变可疑浸润癌,1例宫颈鳞癌。HPV检测阳性组学历及患阴道炎率明显高于HPV阴性组,差异有统计学意义(P<0.01)。HPV16、18和52型最容易引起宫颈病变。结论 高危型HPV感染与宫颈癌前病变及宫颈癌的关系较为密切,在高危型HPV感染中,HPV16、18和52型为主要的感染因素。高危型HPV感染检测对宫颈癌筛查具有诊断意义。
[关键词]子宫颈癌;筛查;宫颈活检;人乳头状瘤病毒;宫颈脱落细胞学
[中图分类号] R711.74 [文献标识码] A [文章编号] 1674-4721(2017)01(c)-0086-04
[Abstract]Objective To investigate the relationship between high-risk HPV infection and cervical lesions.Methods A total of 9672 patients with cervical cancer who were screened by HPV method in Dalian Wafangdian Women and Children′s Hospital from January to December in 2015 were selected as research subjects,and the relationship between high-risk HPV infection and cervical lesions was analyzed.Results 8741 cases were HPV negative,and 931 cases were HPV positive.24 cases were low-grade lesions diagnosed by cervical biopsy,93 cases were cervical high-grade lesions,1 case was high-grade lesion with suspected invasive carcinoma,and 1 case was cervical squamous cell carcinoma;the educational background and incidence rate of vaginitis in patients with HPV positive were significantly higher than those in patients with HPV negative,and the differences were significant (P<0.01).HPV 16,18 and 52 were most likely to cause cervical lesions.Conclusion There is a close relationship between high-risk HPV infection and cervical precancerous lesions and cervical cancer.HPV 16,18 and 52 are the main infection factors in the high-risk HPV infection.Test of high-risk HPV infection has diagnostic significance in the screening of cervical cancer.
[Key words]Cervical cancer;Screening;Cervical biopsy;HPV;Cervical exfoliative cytology
宮颈癌是女性生殖道最常见的恶性肿瘤。统计资料表明,每年全球约有46万宫颈癌新发病例,其中80%发生在发展中国家。我国每年新增病例约15万人,占世界总发病人数的1/3,每年约有3万人死于宫颈癌。人乳头状瘤病毒(human papillomavirus,HPV)属于乳头多瘤空泡病毒科乳头瘤病毒属,是一种环状双链DNA病毒。目前已知HPV共有120多个型别,30余种与生殖道感染有关,其中10余种与宫颈上皮内瘤变(cervical intraepithelial neoplasia,CIN)和子宫颈癌发病密切相关。本文旨在探讨高危型HPV感染与宫颈病变组织间相互关系,现报道如下。
1对象与方法
1.1对象
选取2015年1~12月在辽宁省大连市瓦房店市妇幼保健院(国家农村妇女“两癌”筛查项目县之一)选用HPV检测进行免费宫颈癌筛查的9672例个案作为研究对象,年龄36~64岁,平均(49.92±7.26)岁;小学及以下学历2782例,初中学历4661例,高中或中专学历1582例,大专及以上647例;均为有性生活史两年以上,无全子宫切除、宫颈手术、子宫颈病变史,检查前48 h避免性生活、妇科检查、阴道冲洗和放置药物。分别登记筛查者的年龄、以往是否接受过宫颈癌筛查检查、有无阴道炎、HPV检查结果、阴道镜检查结果、病理活检结果等。本研究经医院医学伦理委员会批准,患者知情同意。
1.2方法
1.2.1 HPV检测方法 在采集患者体内的宫颈脱落细胞前,要求患者24 h内无性生活及48 h内无阴道药物冲洗。在进行标本采集时,必须在无菌的条件下进行,利用宫颈刷伸入宫颈管内约3 cm,旋转数周以便采集,待采集后,将其保存在采集管中,并放入冰箱中进行保存,冰箱温度<4℃,所采集的标本必须在2周内完成检验。使用一次性取样毛刷插入宫颈管,顺时针方向旋转3~5圈、折断,将沾有宫颈分泌物的毛刷置于特制的保存液,采用杂交捕获技术检测高危型HPV-DNA(16、18、31、33、35、39、45、51、52、56、58、59、66和68型)和低危型HPV-DNA(6、11、42、43、44),化验比值Rlu/Co≥1.0时诊断为阳性,反之为阴性。
1.2.2宫颈细胞学涂片 因项目经费有限,如果HPV-DNA阳性(除外16、18型),采用传统竹刮板方式进行宫颈细胞学检测。在充分暴露子宫颈外口后,将刮片在子宫颈外口处旋转1周即360°,轻轻刮取该处的黏膜及分泌物。然后将取下的分泌物均匀地涂在有编号的载玻片上,立即固定于95%的乙醇内15 min,取出后用巴氏染色法染色。所有宫颈细胞学涂片必须有2名以上的病理医师进行复核,结果采用TBS分类方法描述诊断内容。
1.2.3阴道镜检查 HPV-DNA 16、18型和其他高危型HPV阳性且宫颈细胞学异常者进行阴道镜检查。所有患者均在月经干净后3~7 d行阴道镜检查,检查前24 h内避免性生活、阴道冲洗或上药、宫颈刮片和双合诊检查。依次以3%醋酸和1%复方碘溶液涂抹宫颈,于可疑部位进行病理检查。对阴道镜图像不满意者,常规搔刮宫颈管。标本以10%甲醛固定。
1.3统计学方法
采用SPSS 17.0统计学软件进行数据分析,计量资料数据用均数±标准差(x±s)表示,两组间比较采用t检验;计数资料用率表示,组间比较采用χ2检验,以P<0.05为差异有统计学意义。
2结果
2.1研究对象一般资料的统计
2015年1~12月共有9672例农村女性在瓦房店市妇幼保健院以HPV初筛方式进行宫颈癌筛查,其中有931例HPV检测阳性,平均年龄(50.22±7.22)岁;阴性8741例,平均年龄(49.89±7.27)岁。9672例中403例(全部为HPV阳性个案)接受了阴道镜检查,315例接受了宫颈活组织检查,119例诊断为宫颈癌癌前病变及癌;119例宫颈癌癌前病变及宫颈癌中有24例为低级别宫颈病变,93例高级别宫颈病变,1例高级别病变可疑润癌,1例宫颈鳞癌。
2.2 HPV易感因素的分析
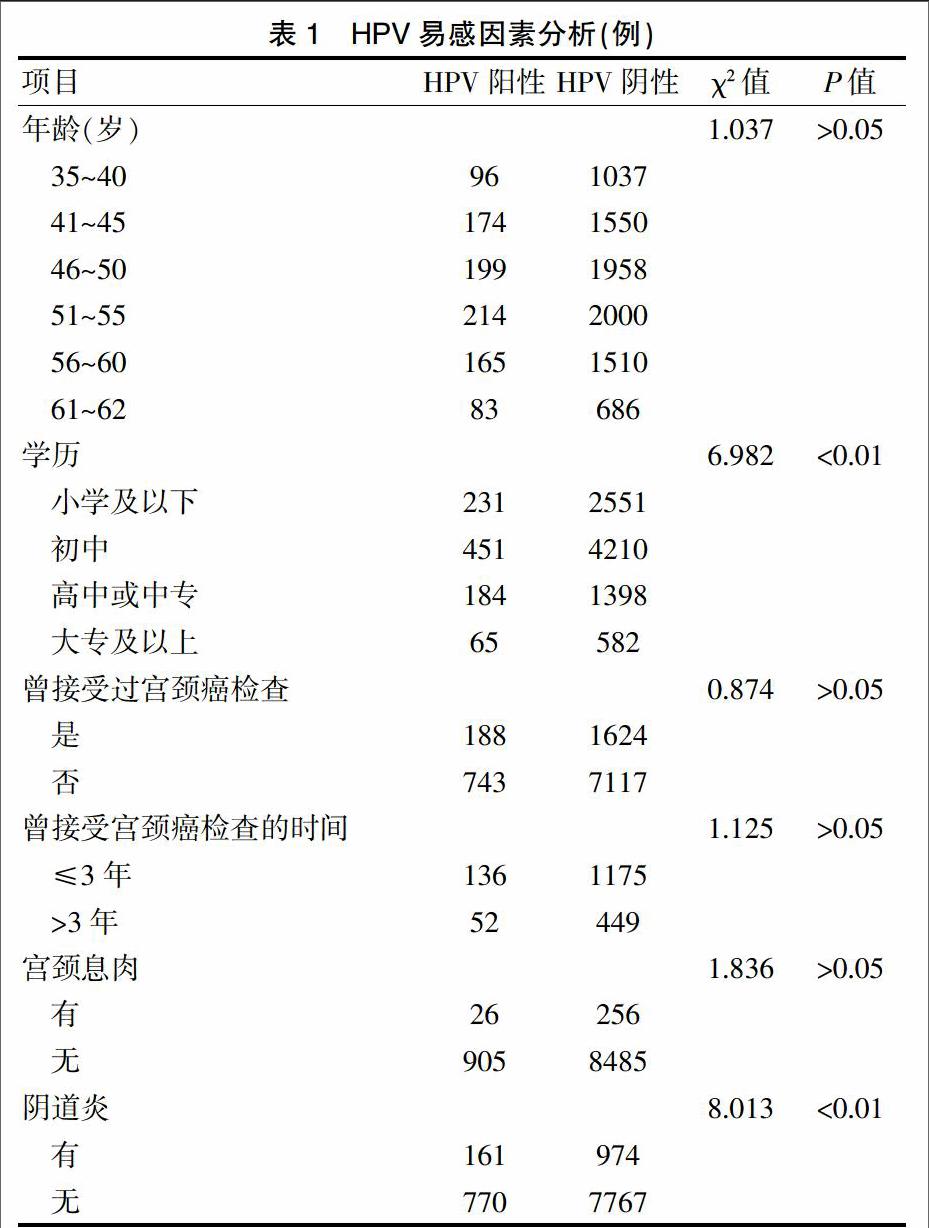
9672例接受HPV筛查的患者中,HPV阳性及HPV阴性患者年龄、HPV感染情况、曾接受过宫颈癌检查、曾接受宫颈癌检查的时间及宫颈息肉情况比较,差异无统计学意义(P>0.05);HPV阳性患者的学历及阴道炎患者例数均明显高于HPV阴性者,差异有统计学意义(P<0.01)(表1)。提示学历为高中或中专人群是HPV易感人群,同时阴道炎症也是合并HPV感染的因素。
2.3高危型HPV感染与宫颈病变的关系
805例高危型HPV阳性个案中,已经剔除35例没有细胞学或病理汇报的个案,其中31例行阴道镜检查患者失访,1例拒绝行阴道镜检查,2例行宫颈锥切术(16型感染1例,52型伴细胞学高度病变1例),1例因盆腔良性肿物行全子宫切除术。高危型HPV感染与细胞学和病理学情况存在相关性(P<0.01)(表2)。
2.4 ≥2种高危型感染与宫颈病变的关系
805例有追访结果的高危型HPV感染中,≥2种高危型HPV感染76例,729例只有1种HPV感染。1种高危型HPV概率明显高于≥2种高危型HPV感染者(χ2=3.894,P=0.48)。≥2种高危型HPV感染患者中16和18型仅占25%,单一高危型HPV感染中16和18型占28.28%。
3討论
WHO关于宫颈癌的诊断标准中提及必须有HPV的感染,几乎所有的宫颈癌都可以检测到HPV的感染[1]。高危型HPV导致宫颈病变的必要条件是同一种型别的HPV持续感染。HPV上的E2基因表达E2蛋白,它是一种特殊的DNA结合蛋白,能够抑制病毒的复制。在E2基因断裂的情况下,失去了对E6、E7基因的抑制,因E6、E7蛋白表达过度,与P53形成复合体,导致P53抑癌基因的失活,使得细胞周期控制失活而发生永生化,最终导致子宫颈癌变。在宫颈癌组织中HPV病毒的L1壳蛋白高表达,预示着L1壳蛋白的存在意味着进展性的病变,而缺失则是与HPV相关的病变恶化的分子学基础之一[2]。
本研究发现HPV感染的高危因素是学历和阴道炎的发病情况,提示学历为高中或中专人群和阴道炎患者是HPV易感人群,与国内其他文献报道略有不符[3-5]。学历低的患者生活半径较小,无法获得一个良好的工作机会,所以这一部分女性基本都是全职太太,性伙伴多数比较单一,HPV感染主要是通过性接触,故学历低的人群感染HPV的概率较低[6];获得过高等教育的人群,可以拥有满意的工作、较高的收入,同时也更关注自己的健康,保健意识强,自然感染HPV的机会减少;相比之下学历为高中或中专的这部分人群受过一定的教育,有走入社会的愿望,但是因其自身教育情况的限制,可能没有一个良好的生活环境和习惯,加之保健意识淡薄,感染概率就增大。HPV的机会感染是由于鳞状上皮的损伤或是表皮防护机制的缺失,当患有阴道炎症的时候,宫颈上皮的防御功能降低,容易获得HPV感染;当然HPV感染和阴道炎可能是互为因果的关系,感染后细胞的免疫功能受损,也容易导致阴道的炎症发生[7]。
本研究发现高危型HPV感染确实与宫颈病变存在相关性。病理为高级别病变中HPV16、18和52型最多,提示3种型别的感染最容易引起宫颈高级别病变。那么是否HPV感染的型别越多宫颈病变的可能性就越大呢?结果与正常的惯性思维是相反的。本研究结果提示导致宫颈病变的原因是HPV感染的型别,而不是是否为两种或多种HPV感染。HPV16或18型更容易导致宫颈癌前病变或癌,这两种类型的HPV感染可以引起70%以上的宫颈癌[8-11]。
HPV感染在年轻妇女中较为普遍,但大多数都是一过性,所以对年轻妇女,特别是青春期的女性不推荐常规进行HPV的检测。WHO推荐30~36岁的女性均应该进行高危型HPV的筛查,高危人群起始年龄应该提前[10-12]。高危型HPV阳性的女性,应进行宫颈脱落细胞学检测,如果合并宫颈细胞学异常应该行阴道镜进一步检查;如果是16或18型HPV感染,即使宫颈细胞学阴性也应该进行阴道镜检测,因为HPV16或18型感染引起宫颈癌的概率较大[13];如果其他高危型HPV阳性伴细胞学轻度异常,可以6~12个月复查HPV和细胞学;如果单纯HPV阳性,细胞学阴性12个月后随访。HPV感染不等同于宫颈病变甚至宫颈癌,机体的免疫功能可以清除大部分的HPV病毒,70%可在1年内清除,90%可在2年内清除,只有一种型别的HPV持续感染才可以引起宫颈病变[14-16];大约只有5%的宫颈上皮内瘤变发展为宫颈癌,低级别病变大部分可以逆转,只有高级别病变未经治疗才有可能癌变。所以由HPV感染到宫颈病变到宫颈癌是个漫长的过程。
宫颈癌是可以通过筛查早期确诊和人为干预的癌症,有效的筛查方法是预防和诊断的关键。宫颈脱落细胞学联合HPV检测可以提高宫颈病变的检出率,减少漏诊率。推荐宫颈癌的三阶梯诊断流程:宫颈脱落细胞学+HPV检测→阴道镜→宫颈活检。
[参考文献]
[1]黄佩芬,陈莲芬,甘钊杏,等.高危型HPV感染与宫颈癌前病变及宫颈癌的相关性研究[J].中国当代医药,2013, 20(9):54-55.
[2]杨慧丽.济南市正常女性、宫颈癌前病变及宫颈癌患者中HPV感染型别分布的研究[D].济南:山东大学,2014.
[3]李玉霞,陈莉,唐桂菊,等.高危型HPV感染与宫颈癌前病变及宫颈癌的相关性研究[J].中国现代药物应用,2014, 12(6):89-90.
[4]梁洁琼.整合态高危型HPV感染与宫颈癌前病变及宫颈癌关系的探讨[D].太原:山西医科大学,2014.
[5]刘学伟,赵学英,郝彤,等.人乳头瘤病毒感染女性配偶精液参数及抗精子抗体检测分析[J].疑难病杂志,2016,15(5):490-493.
[6]杨娟,肖兰,杨继洲,等.高危型HPV负载量与宫颈癌前病变发展的相关性[J].实用癌症杂志,2012,27(6):656-657.
[7]王小红,钱艺美,缪铃,等.高危型HPV E6/E7 mRNA与宫颈癌相关性分析[J].中华流行病学杂志,2016,37(7):1003-1005.
[8]李凌,李隆玉,杨起楠,等.高危型HPV载量与分型检测对宫颈高级别病变预测价值的前瞻性队列研究[J].中国肿瘤临床,2016,43(9):376-380.
[9]楊慧伦,张宗峰.人乳头瘤病毒16型 E5蛋白的生物学活性研究进展[J].疑难病杂志,2015,14(10):1084-1087.
[10]梁瑜,彭华丽.人乳头瘤病毒DNA检测和宫颈细胞学检查对宫颈癌前病变筛查的效果[J].中国当代医药,2015, 22(13):124-125,128.
[11]赖放颖,梁广智.高危HPV分型在东莞石碣妇女中的分布特点及易感因素研究[J].中国医药科学,2016,6(6):105-107,111.
[12]韩玉,艾桂娟,韩萍,等.阴道微生态与高危型人乳头瘤病毒感染和宫颈病变的相关性分析[J].中国计划生育和妇产科,2016,8(3):66-68,78.
[13]许美权,吴俊辉,黄新翼,等.不同高危型HPV检测在宫颈癌早期筛查中的应用[J].中国民族民间医药,2016,25(9):113-114.
[14]刘学伟,赵学英,陈雪,等.7258例体检女性高危型人乳头瘤病毒的感染现状及年龄分布特点[J].中国医药导报,2016,13(9):120-123.
[15]朱虹,高军.HR-HPV检测在宫颈癌同步放化疗疗效评估中的作用[J].中国现代医生,2015,53(18):93-95,99.
[16]柏永华,刘圣.高危型HPV-DNA检测在宫颈病变筛查和随访中的应用[J].现代医药卫生,2016,32(13):2069-2070.
[17]张茗,金冬玲,脱晋,等.TCT联合高危型HPV检测在宫颈病变筛查中的价值初探[J].现代妇产科进展,2016,25(3):214-216.
(收稿日期:2016-11-07 本文编辑:任 念)

